超声引导下经会阴穿刺置管引流联合抗菌药物灌洗治疗前列腺脓肿疗效分析
2020-01-08董田明韩国辉康绍叁
樊 闯,裴 媛,董田明,韩国辉,陈 曦,康绍叁
(华北理工大学附属医院 泌尿外科,河北 唐山 063000)
前列腺脓肿虽发病率较低,但在发展中国家,尤其是在糖尿病、慢性肾病(Chronic kidney diseases,CKD)、依赖血液透析、肝硬化和免疫受损患者等高危人群中,却并不罕见[1-3],死亡率从6%到30%[4]不等。因其有类似其他下尿路综合征原因的模糊症状,相应地给前列腺脓肿的诊断带来挑战,但经直肠超声检查(transrectal ultrasonography,TRUS)革新了前列腺脓肿的诊断[5]。在TRUS指导的帮助下,微创治疗方法包括超声引导下经直肠前列腺穿刺抽脓治疗和超声引导下经会阴前列腺穿刺抽脓治疗,以超声引导下经直肠前列腺穿刺抽脓治疗为主要术式,比前列腺脓肿的开放引流更加彻底[6-7]。目前,关于超声引导下经会阴穿刺置管引流联合抗菌药物灌洗治疗前列腺脓肿的相关内容的探究较少。本文回顾10例经多参数MRI、TRUS或CT确诊的前列腺脓肿患者病历资料,患者采用超声引导下经会阴前列腺穿刺置管引流联合抗菌药物灌洗治疗,穿刺抽脓后留置引流管,并进行后续治疗,取得了良好的效果。
1 资料与方法
1.1 一般资料 选择2015年1月—2018年1月在华北理工大学附属医院泌尿外科手术的前列腺脓肿患者10例,男性,年龄40~68岁,平均54.4岁,均经多参数MRI、TRUS或CT确诊。其中2例发生于急性前列腺炎后,4例发生于会阴骑跨伤未规范治疗后,另4例无明确诱因。伴有附睾炎4例,慢性前列腺炎3例,合并糖尿病7例,随机血糖均>13.2 mmol/L。7例患者临床表现出不同程度高热(38.2~40.3℃,平均39.1℃),寒战,伴尿频、尿急、尿痛。3例患者主诉排尿困难或肛周坠涨不适。
1.2 诊断 TRUS提示前列腺脓肿6例。直肠指诊均示前列腺饱满,中央沟不易触及,无明显触痛,3例有波动感。TRUS提示:前列腺实质多发无回声,前列腺内可见混合性肿物,直径大小3~6.4 cm,平均4.6 cm(封三图1)。多参数MRI提示前列腺脓肿形成10例,其中单发型4例,位于一侧外周带内;多发型6例,外周带及中央带同时受累,单个最大脓肿大小约2.1 cm×2.6 cm×4.4 cm,多发脓肿直径为1~3 mm。脓肿T1WI呈等或稍低信号,T2WI呈高信号,DWI呈明显高信号,ADC呈明显低信号(封三图1B、C);脓肿壁厚约2.1~5.5 mm,完整的脓肿壁T1WI呈等或稍高信号,T2WI呈低信号。所有患者均经病史、查体、实验室检查(包括尿常规及培养、血常规、肾功能等)特别是多参数MRI、TRUS检查及常规下腹部+盆腔CT检查确诊,均有手术适应证,无手术绝对禁忌证。
1.2 手术方法 术前2小时给予抗生素预防感染。使用GEVV3型超声显像仪,E721型腔内探头,频率10MHz,顶端视角120度角,猪尾巴引流导管组(8Fr)(封三图2 A)。入院后进行常规检验检查,特别是行TRUS检查,多参数MRI及常规腹部CT检查,明确脓肿大小,位置,脓肿蔓延程度以及与周围组织关系。穿刺前患者行清洁灌肠,使膀胱排空,患者取截石位(封三图2 B),消毒铺巾,探头置于肛门与会阴中心腱之间部位(会阴中线上距肛门下缘1~2 cm处)良好显示前列腺脓肿区。将穿刺导引线定位于脓腔中央部,用1%利多卡因在穿刺部位浸润麻醉,选择好穿刺点,避开直肠,超声实时引导下一步式穿刺进入脓腔。彩超查见引流管位于脓腔内,位置良好(封三图2 C)。拔出穿刺针直接将造瘘管猪尾端推入脓腔即可,猪尾巴管置入6~8 cm,之后用20 mL注射器连接造瘘管抽出脓液,行常规及细菌培养加药敏试验。抽出脓液后,用广谱抗生素(经验性用药一般选取甲硝唑和庆大霉素)生理盐水冲洗脓腔至脓液转清,在此过程中注意灌注后超声下脓腔变化,以防脓腔外扩散,尽可能低压缓慢灌洗,也可适当减少灌注液量,固定引流管,根据抽出脓液量的多少适当注入少量(10~15 mL)抗菌素盐水。最后敷贴包扎并将注射器与引流管固定,回病房后护士用留置针封管保留,为防止患者术后出现排尿困难,均予以尿管留置。
1.3 术后处理 根据术后药物敏感试验结果改用相应药物,根据脓液的多少,每日抽吸及灌洗脓腔1~2次,并注人少量药物敏感抗生素溶液,症状消失且基本无脓液抽出后拔管。术后2周复查经直肠超声。术后随访3~12个月,定期复查(经直肠超声、盆腔CT、MRI等)
本组手术均由同一术者完成,术中实时观察脓腔的变化,术后观察患者的生命体征,行血常规、尿常规、一般前列腺液检查、肝、肾功能及电解质、降钙素原等检查。术后2周行TRUS检查了解脓肿残留情况,超声提示脓腔消失,前列腺形态及大小恢复正常为脓肿治愈。手术时间定义为从开始注射麻药至手术结束的时间。
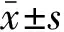
2 结果
2.1 手术情况 10例患者均一次穿刺成功,手术时间20~42 min,平均32.5 min,穿刺后吸出脓液15~25 mL,详见表1。脓液培养结果显示大肠埃希菌6例、金黄色葡萄球菌3例、铜绿假单胞菌1例,药敏结果为头孢哌酮舒巴坦/环丙沙星/亚胺培南(泰能)有效,术后根据药物敏感试验结果改用上述药敏药物。根据脓液的多少,每日抽吸及冲洗脓腔1~2次,并注人少量药物敏感抗生素溶液。术后1~4 d,患者会阴区疼痛及尿道症状减轻或消失,体温逐渐恢复正常。术后出现血便4例,3~5天消失,无周围脏器损伤,无死亡病例。
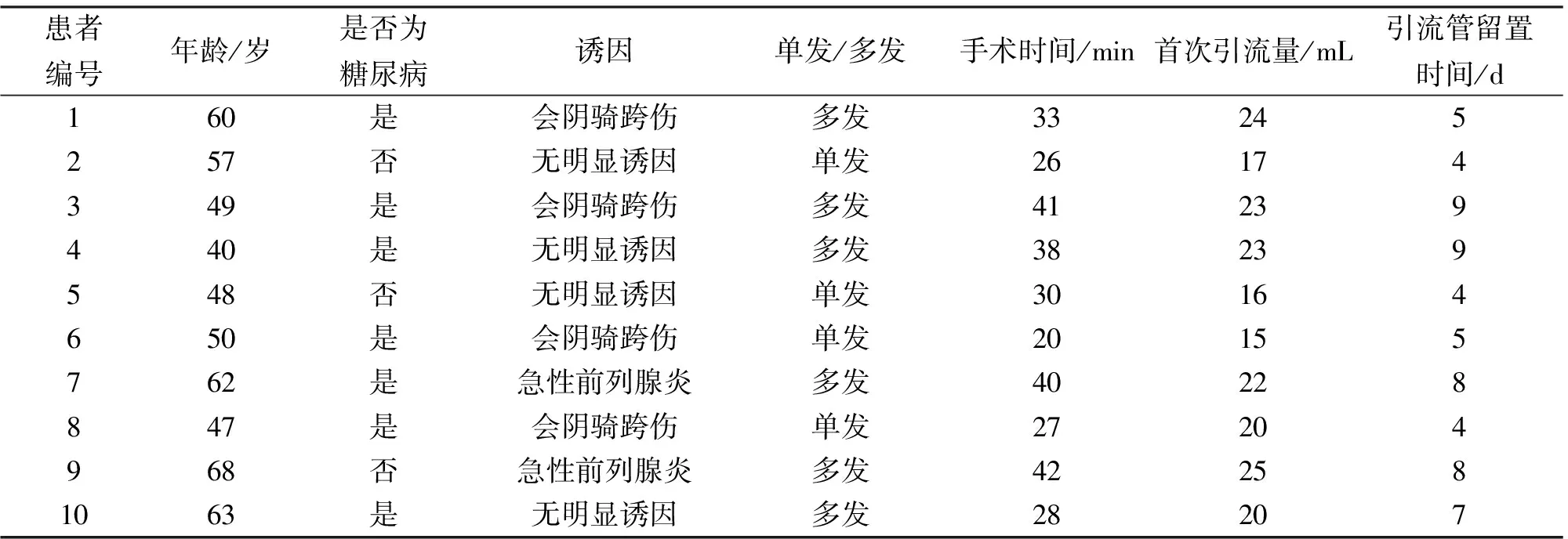
表1 患者临床资料及手术情况
2.2 手术前后白细胞比较 术后,患者血常规白细胞(8.76±2.25 ×109/L)、尿常规白细胞(117.47±31.21 p/μL)均低于手术前(14.45±3.97 ×109/L、513.41±150.31 p/μL),差异均有统计学意义(t=9.15、9.75,均P<0.01)。详见表2。
2.3 导管留置情况 1例患者留置管次日发生堵塞,经用0.9%氯化钠注射液冲洗管腔并稀释脓液后引流管通畅。术后引流管留置4~9天,平均6.3天。术后尿管留置7~15天,平均9.8天。拔除尿管后均排尿通畅。
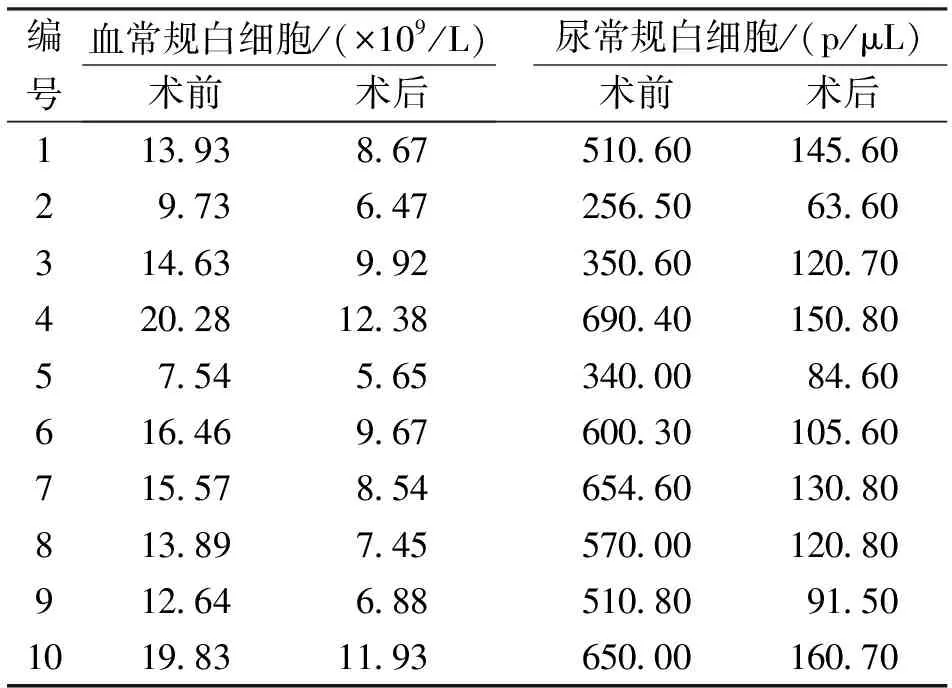
表2 患者术前术后不同检验标本白细胞情况
2.4 随访情况 2周后复查TRUS示前列腺内低回声或无回声区消失(封三图1D)。出院后随访3~12个月,未见复发及并发症或伴发症状如慢性前列腺炎,复查前列腺液常规正常。附睾炎,复查尿液分析白细胞正常,阴囊超声未见异常。没有出现尿失禁,尿道狭窄,直肠瘘等并发症。
3 讨论
前列腺脓肿的致病因素主要包括糖尿病、下尿路梗阻、导尿及膀胱镜检查、前列腺炎、附睾炎。本组10例患者7例合并糖尿病,糖尿病患者高糖状态使细菌获得良好的生活环境,高糖环境使血浆渗透压升高,抑制白细胞的趋化、粘附、吞噬能力以及细胞内杀伤作用,从而降低了对感染的抵抗力,细胞及体液免疫应答作用减弱。当合并酮症时,酮体可以降低乳酸的杀菌能力,从而削弱血液杀菌力和细胞介导的免疫应答。同时,糖尿病血管病变导致局部循环障碍,影响局部组织对感染的反应。而糖尿病神经病变导致机体的痛、温、触觉障碍,受到外界损伤时不易及早发现。因此,当糖尿病患者出现出现类似前列腺脓肿症状,务必予以重视,做到早诊断早治疗。尽管广泛的抗生素使用已经减少了前列腺脓肿的发生率,但是急性前列腺炎或附睾炎如果治疗不及时或者治疗不当,很可能会形成前列腺脓肿。对于前列腺脓肿的早期诊断和治疗对于预防脓毒症、皮肤瘘和死亡等并发症是很有必要的[8]。
传统诊断前列腺脓肿的方法包括直肠指检(directeral rectun examination,DRE)和TRUS,增强CT、DRE可发现前列腺体积增大,伴局部温度升高,部分可触及波动感。TRUS检查示异常回声区,常表现为局部低回声或无回声区域,形状不规则,周围壁厚。增强CT扫描示前列腺内低密度影,其中心密度较低,CT值约为10~20 Hu,周边密度较高,CT值约为50~70 Hu,可见环形强化。
多参数MRI的出现特别是DWI的应用改变了传统的认识。目前DWI已广泛应用于前列腺癌的诊断,国内外大量研究证实DWI对前列腺癌诊断的敏感性及特异性均有较大提高。脓腔内包含炎症细胞、细菌、坏死组织物及大量黏蛋白,其细胞外隙的水分子浓度升高,水分子扩散明显受限,DWI信号显著增高,因此DWI的明显高信号是脓肿的特征性表现。本组中6例前列腺脓肿,DWI呈明显高信号,ADC呈明显低信号,与其他部位脓肿表现一致。且前列腺脓肿T2WI高信号、DWI明显扩散受限的信号特点具有特异性[9],易与前列腺癌、前列腺囊肿相鉴别:前列腺癌组织T2WI呈低信号,其内水分子扩散受限由细胞外隙受压造成,扩散受限程度低于脓肿;囊肿与脓肿T2WI均表现为高信号,但囊肿内为自由水,扩散并不受限。DWI不仅对脓肿诊断特异性高,对微小脓肿也具有较高敏感性,本组最小脓肿直径约2 mm,诊断敏感性高于常规MRI,同时也是经直肠超声(TRUS)所不能比拟的。有文献报道TRUS对脓肿壁完整的较大脓肿显示较好,对微小脓肿或早期脓肿形成的显示欠佳[9]。就当前情况看,尽管多参数MRI对前列腺脓肿的全方面诊断具有重要价值,可早期明确诊断并提供累及范围,为临床医师治疗方案的选择和疗效的判断提供重要依据[10]。但是考虑多参数MRI的费用过于昂贵,而TRUS检查便捷、经济,能适时评估前列腺脓肿治疗情况,也就更利于其在前列腺脓肿治疗中应用[11]。
彻底吸净或清除脓液是治疗前列腺脓肿的重要一步,这可以通过经尿道途径或通过直肠或者会阴途径来实现。早些年,超声引导下经直肠/经会阴PA抽吸引流术得到了较多的应用。Collado等[12]报告了24例PA患者,在TRUS引导下抽吸引流的成功率为83.3%;Lim等[5]报告了14例PA患者,成功率为85.7%。Mason等[13]报道了超声引导下经会阴穿刺抽液治疗大的PA的成功率达83.3%。EIHarrech等[14]报告了14例超声引导下经直肠穿刺抽液治疗PA的成功率达85.7%。有人建议避免行经直肠穿刺途径,因其可能引起直肠尿道瘘的风险,但Chou等[15]报告了在TRUS引导下经直肠抽吸或引流术治疗13例PA患者,未见任何并发症发生。通过回顾相关文献,我们发现超声引导下经经直肠穿刺抽吸引流术有较高的治愈率,但部分患者需要2次甚至是3次抽吸,病程较长,增加了患者的痛苦及延长了住院时间,而且术后发生血便,菌血症的可能性增加。有学者报道,对前列腺脓肿患者采用经直肠超声引导穿刺引流加用抗生素脓腔灌洗治疗,可提高病灶区抗生素浓度从而增加疗效,在脓腔内注射抗生素可减少细菌和毒素逆流入血,减轻患者术后发热和寒战[16]。因注射抗生素后大量细菌被杀死有可能释放大量毒素,必要时可加用激素,如地塞米松等以减轻中毒症状[17]。
我院10例均采用了超声引导下经会阴前列腺穿刺置管引流联合抗菌药物灌洗治疗前列腺脓肿,超声引导下经会阴穿刺抽吸脓液后,留置引流管,术后每日依据脓液细菌培养结果及抽出脓液量的多少适当注人少量(10~15 mL)抗生素溶液。穿刺后留置引流不仅可以使脓液尽早排出,明显缓解临床症状,而且充分引流出残余脓液及渗出液,更方便后期继续给药治疗。经引流管直接把抗菌药物注人前列腺病灶内,克服了前列腺被膜和脓肿壁的屏障作用,可使药物弥散到整个前列腺.病灶区从而达到有效的杀菌浓度进而增加了疗效[17]。而且前列腺脓肿好发于外腺,MR解剖研究显示,前列腺后外侧存在神经血管束分布,尤其是前列腺后方的下段直肠血供十分丰富,穿刺前列腺外腺时刺入这些区域就会增加直肠内出血及败血症风险。采取经会阴穿刺避免经过直肠有效地减少了术后出现出血及败血症的发生率。
我们选择猪尾巴引流导管(8Fr)作为引流管,主要具有以下优点:一是其进入脓腔端呈现自然弧度弯曲,明显降低了普通一次性导管顶端对前列腺的刺激性,减少了患者的不适反应;二是由于其自然弧形弯曲的特点,使引流管不会发生折叠;三是猪尾巴引流导管的内孔具有明显的优势,其卷曲的内侧有多点侧孔,而卷曲的外侧则无孔,而普通一次性导管只有顶端一个孔,因其设计的巧妙,无论在脓液量多少的情况下,无论卷曲面与脓腔壁的位置关系如何,因其侧孔均在卷曲的内侧面,始终存在流动的间隙,均不容易出现因导管吸附而出现堵塞现象;四是由于有多个侧孔,水流的作用使导管内部不易形成集聚,在引流时更加通畅,不会出现堵管,在冲洗时增加了稀释面和多点的水流冲击力,促进脓腔炎症的控制,提高疗效[18-19]。通过对我院10例前列腺脓肿病人疗效分析研究,我们体会到猪尾巴引流导管置管行脓腔灌洗操作安全、简便、易固定,减少了二次穿刺对患者的痛苦和心理影响,便于患者接受治疗,使治疗过程连续完成,从而达到治疗的目的和疗效,患者夹管后可以自由活动,增加患者依从性,利于患者术后康复。
超声引导下经会阴穿刺置管引流联合抗菌药物灌洗治疗前列腺脓肿这种方法既能达到通畅引流的目的,又避免了病人重复穿刺的痛苦。该方法可以实现无放射性地适时监测,而且无需特殊器材,操作简便,具有可重复操作性。该方法操作安全,使脓液引流更充分,具有可行性,是一种值得推广的方法。
