PTMC患者手术选择及术后甲状腺相关激素水平和并发症比较
2019-03-21李远平张英毅赵雪云
黄 亮,李远平,张英毅,祝 琴,赵雪云
甲状腺微小乳头状癌(PTMC)属特殊类型的甲状腺乳头状癌(PTC),病灶直径≤10 mm,约占全部PTC的35%[1]。由于PTMC瘤体体积较小,起病隐匿,既往检出率较低,多通过行甲状腺良性肿瘤手术切除或尸检检出。随着近年来高频超声探头仪器的应用、甲状腺健康查体的广泛普及、组织病理诊断技术的提高及患者自身健康意识的提高,PTMC早期检出率有所提高[2-3]。考虑到PTMC恶性程度较低、病情进展慢等特性,临床上多主张早期手术切除,但对于手术切除的范围尚无统一标准[4]。本研究旨在探究单侧腺叶全切+峡部切除术与双侧腺叶全切除术对单侧腺叶单一病灶PTMC患者术后甲状腺相关激素水平以及近期相关并发症的影响,以为临床手术方案的选择提供参考。
1 资料与方法
1.1 病例资料 收集2016年1月~2018年1月于乐山市人民医院行手术治疗的36例PTMC患者进行回顾性分析,根据手术方式分为A组(单侧腺叶全切+峡部切除术,n=20)和B组(双侧腺叶全切除术,n=16)。A组男 3例,女17例;年龄 23~66(45.13±8.30)岁;肿瘤直径(5.16±1.73)mm;肿瘤位于左叶12例,右叶8例。B组男2例,女14例;年龄22~68(46.08±7.93)岁;肿瘤直径(5.29±1.64)mm;肿瘤位于左叶11例,右叶5例。两组一般资料比较均无显著差异(P>0.05),具有可比性。
1.2 纳入与排除标准
1.2.1 纳入标准 (1)年龄<70岁;(2)经病理学确诊,符合PTMC相关标准[5],为单侧腺叶单一病灶,无中央区淋巴结转移;(3)术前甲状腺功能检查正常;(4)术后不接受131I治疗;(5)患者自愿签署同意书。
1.2.2 排除标准 (1)多发癌灶;(2)甲状腺及甲状旁腺功能减退或亢进;(3)既往甲状腺手术史;(4)严重精神疾病、心肝肾功能障碍;(5)凝血功能障碍、自身免疫性疾病;(6)手术病理检查提示淋巴结转移;(7)中途因故退出治疗或治疗方案更改者。
1.3 治疗方法
1.3.1 术前准备 术前行常规检查、心肺功能评估及甲状腺彩色多普勒超声检查,完善甲状腺功能5项指标检查,排除甲亢及淋巴结肿大患者。据超声检查显示的甲状腺情况,予以术前谈话、备皮,做禁食、禁水准备。术前预约快速冰冻检查,准备并检查超声刀等手术器械性能,联合麻醉科会诊完善术前麻醉访视。
1.3.2 手术方法 A组行单侧腺叶全切+峡部切除术:切开患者颈白线,沿甲状腺外科被膜入路,充分游离暴露甲状腺组织,紧贴上极,结扎上级血管,按甲状腺中静脉、下动静脉的顺序依次游离、切断、结扎,钳夹法切除患侧甲状腺腺叶及峡部,最后常规行中央区淋巴结清扫。术中标本行快速冰冻检查,注意操作轻柔,避免损伤周围血管及重要神经。止血确切后置入引流管,逐层缝合切口。手术结束后将患者送麻醉复苏室,待气管插管安全拔除后,继续监测患者生命体征30 min,生命体征稳定后再将患者送回病房。
B组行双侧腺叶全切除术,手术操作流程与A组相同,在切除患侧甲状腺叶及峡部后,按照同样的方法切除对侧腺叶,最后常规行中央区淋巴结清扫,标本送冰冻病理检查,术后处理同A组。
1.4 观察指标 (1)统计患者手术一般情况及住院时间、术后甲状腺激素用药量。(2)在术前和术后3 d,抽取患者晨间空腹外周静脉血5 ml,电化学发光法检测血清游离三碘甲状腺原氨酸(FT3)、游离甲状腺素(FT4)、促甲状腺激素(TSH)水平。 (3)术后随访3个月,统计患者术后近期并发症发生情况,包括切口感染、伤口裂开、声音嘶哑、甲状旁腺损伤(术后出现口周、手足麻木或抽搐表现,且血清甲状旁腺激素水平<15 pg/ml)及低钙血症(血清钙水平<2.1 mmol/L)。
1.5 统计学方法 应用SPSS21.0统计软件分析,计数资料以频数和百分率表示,行χ2检验;计量资料以±s表示,组间比较行t检验。检验水准α=0.05。
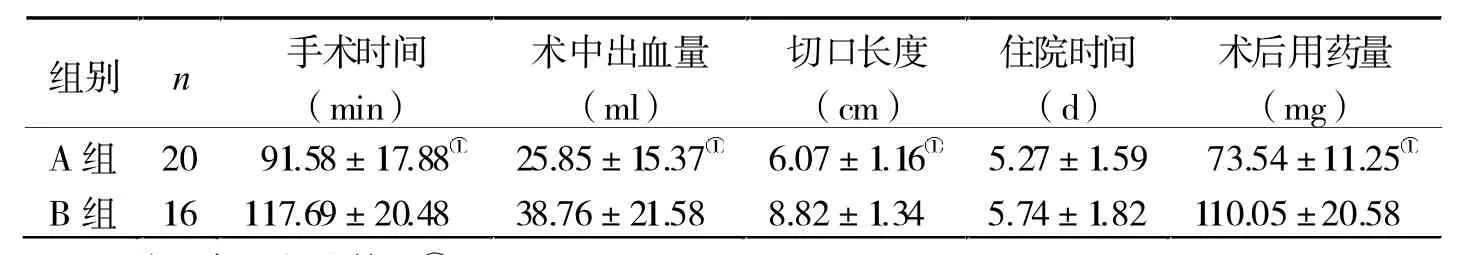
表1 两组手术一般情况、住院时间及术后用药量比较
2 结果
2.1 手术一般情况、住院时间及术后用药量比较A组手术时间显著短于B组,术中出血量少于B组,切口长度小于B组,术后甲状腺激素用药量均低于 B 组(P< 0.05,表 1)。
2.2 甲状腺相关激素水平比较 术前两组FT3、FT4、TSH水平比较无显著差异(P>0.05);术后两组FT3、FT4水平均显著降低,TSH水平显著上升,但B组改变幅度显著大于A组(P<0.05,表2)。

表2 两组手术前后甲状腺相关激素水平比较
2.3 并发症比较 A组术后并发症发生率显著低于 B 组(P< 0.05,表 3)。
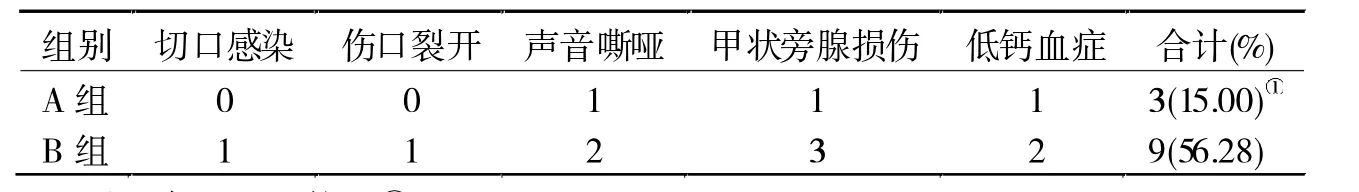
表3 两组并发症比较(例)
3 讨论
PTC为临床常见甲状腺癌病理类型,属低恶性程度、高分化癌。PTMC瘤体体积较小,起病隐匿,早期检出率低[7]。多数PTMC侵袭性较低,呈现出惰性生物学表现,甚至有些患者终生都不会出现明显症状,无复发、转移,预后良好。但并非所有的PTMC皆是如此,部分可出现周围淋巴结转移[8]。关于PTMC的治疗一直存在较大争议,甚至有学者主张因PTMC惰性,对于无明显临床症状及转移的患者可不予处理,终身随访,但多数学者认为应积极行手术治疗,但关于手术切除范围的选择仍存在不同观点。多数学者认为,在无淋巴结转移的情况下,仅需行单侧腺叶全切+峡部切除术,因为双侧腺叶全切除术并不能明显降低PTMC患者的复发和病死率,行单侧腺叶全切+峡部切除就能达到治疗的效果,且能减少相关并发症的发生[9];亦有学者认为,双侧腺叶全切除术更加彻底,可避免二次手术[10]。本研究结果显示,A组手术时间显著短于B组,术中出血量显著少于B组,切口长度显著小于B组,提示单侧腺叶全切+峡部切除术手术损伤更小,术中出血少,对术后美观的影响较小。
甲状腺手术后,尤其是全切患者,正常腺体减少,残余腺体代偿不足,可导致术后甲状腺相关激素水平急剧降低,影响甲状腺功能,临床上主要采用快速补充甲状腺激素的方式恢复甲状腺功能。但目前多数研究认为,甲状腺除具有分泌甲状腺相关激素的作用外,还有许多功能尚未被发现,术后单纯补充甲状腺激素,无法完全代偿甲状腺功能。如丁金伯[11]研究发现,长期使用甲状腺激素替代的患者,远期可能出现猜疑性精神分裂症。甲状腺组织术中切除部分越多,术后出现甲状腺功能不足越明显,甲状腺相关激素水平越低,其恢复过程所需时间多与残余腺体大小及代偿能力相关,因为部分残留腺体可逐渐恢复功能,出现代偿性工作,对术后甲状腺相关激素水平的改善效果更好。本研究结果也发现,A组术后FT3、FT4水平显著高于B组,TSH水平显著低于B组,且A组术后甲状腺激素使用量也明显少于B组,提示单侧腺叶全切+峡部切除术后,患者的甲状腺功能低下程度较轻,且可减少术后甲状腺激素用药量。
双侧腺叶全切除术还会导致甲状旁腺损伤率增加,而单侧腺叶全切+峡部切除术术中至少可保证2枚甲状旁腺不受损伤,降低术后甲状旁腺损伤及低钙血症发生率。本研究也证实,A组术后近期并发症发生率明显低于B组,这可能与双侧腺叶全切除术手术时间较长,术中损伤更大有关。
综上所述,单侧腺叶全切+峡部切除术治疗PTMC的手术时间短,术中出血少,术后甲状腺功能低下程度轻,可减少术后甲状腺激素用药量,降低近期并发症风险。
