181例死胎原因临床分析及预防对策探讨
2018-11-13孙礼强肖卫芬韩秋峪
孙礼强 肖卫芬 韩秋峪
近年来,在医学和护理技术的改进下,围产儿死亡率逐步下降。相关统计结果表明我国围产儿死亡中,死产的发生率进一步下降,但是宫内死胎的发生率未明显下降,死胎的占比例最高[1]。死胎的发生对孕妇及其家属的生理、心理都是一次沉重打击,由于诸多因素的影响,为降低围生儿死亡率,就应该深入研究死胎发生原因及其相关影响因素,为其预防提供一定的支持作用。本研究选择了在本院住院的妊娠中晚期死胎病历资料进行回顾分析,相关情况具体如下。
1 资料及方法
1.1 资料来源
2009年1 月—2016年12月在我院产科分娩产妇共15 746例,其中妊娠20周后死胎共181例,死胎发生率为1.15%。181例死胎入院时均经彩超证实无胎动及胎心音。
1.2 方法
对全部的资料进行回顾性分析,严格按照《妇产科学》中的诊断标准,对妊娠期高血压疾病、妊娠期糖尿病以及妊娠合并内外科疾病等进行划分[2],安排相关人员收集全部死胎的病例资料,对每例死胎产妇情况进行个案调查。
1.3 评价方法
分析发生死胎孕妇的一般情况、死胎发生相关因素、死胎分娩方式、构成比等。
1.4 统计学方法
选择SPSS22.0 进行数据统计。计数资料以n(%)表示。
2 结果
2.1 孕妇基本情况
城镇孕妇25 例(占13.81%),农村孕妇156例(占86.19%)。孕妇年龄18岁以下5例(占2.76%),19~34岁138例(占76.24%),35岁以上26例(占21.00%)。初次妊娠83例(占45.86%),二次或以上妊娠98例(占54.14%)。
2.2 死胎原因构成
181例死胎中,有母体因素者94例,占51.93%;脐带因素28例,占15.47%;胎盘因素36例,占18.89%;胎儿因素13例,占7.18%;不明原因10例,占5.52%,具体情况见表1、2。
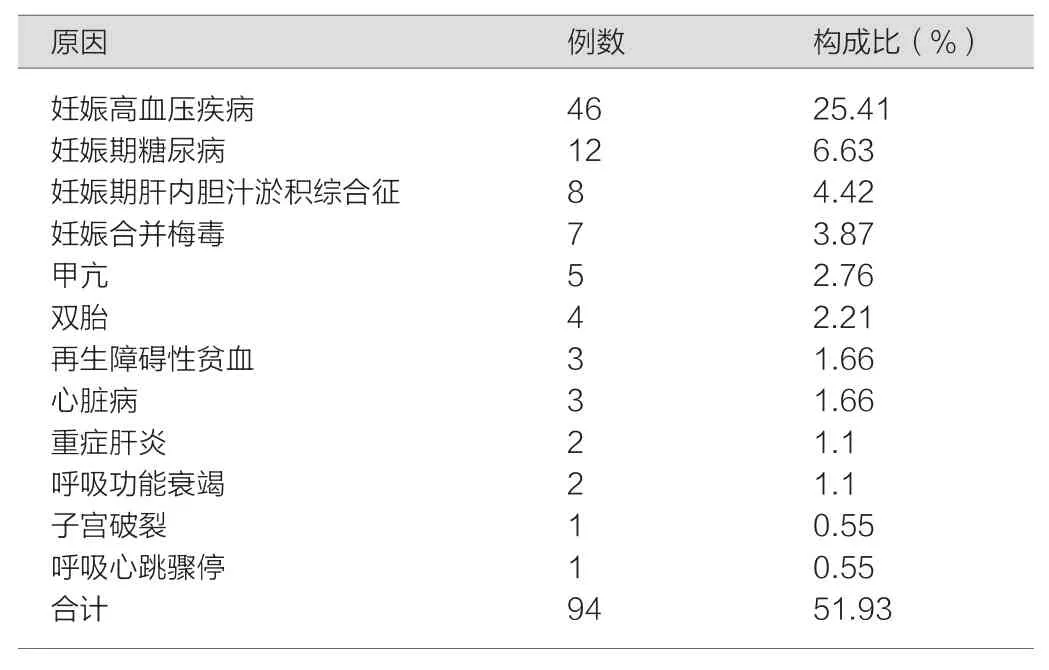
表1 与死胎有关的母体因素
2.3 产前检查情况
在181例死胎的孕妇中,建卡正规系统产检19例(占10.50%),38例(占20.99%)产检次数达5次,47例(占25.97%)产检3~4次,77例(占42.54%)产检少于3次,甚至一次未查。
2.4 孕周情况及不同孕周死胎原因比较

表2 与死胎有关的胎儿及胎儿附属物因素
181例死胎中,43例发生在28周前,73例发生在28~36+6周,54例发生在37~39+6周,11例发生在40周后(见表3)。孕28~36+6周因妊娠期高血压疾病、子痫前期、子痫导致胎死宫内明显高于孕37~41+6周;统计结果还表明,脐带因素造成的死胎中孕37~41+6周的更高。

表3 死胎的孕周构成
3 讨论
3.1 死胎的病因分析
宫内死胎发生与种族、学历、经济水平、个人生活习惯、产前检查等存在密切的关系[3-5]。而实验研究发现其病因主要包括母体因素、胎儿、脐带因素等[5-7]。这些因素既可单独作用也可多因素协同作用。
本研究结果表明死胎的首要原因为母体因素,其中妊娠高血压的影响最大。46例妊娠期高血压患者中,有38例发生的孕周小于34周,与国内的研究相一致[7-9]。子痫前期会引发一定的血管痉挛而影响了胎盘灌流量,随着这种疾病的进展,在严重情况下导致出现胎盘血管破裂、胎盘早剥等相关的病变,而影响了胎儿的生长发育,死胎风险明显增加。因此,对孕28~34周的早发型子痫前期孕妇,要按指南所推荐[10],如病情不稳定,经积极治疗病情仍加重,应终止妊娠;同时也应注意宣教在病情的治疗过程中,随着疾病的迅速进展,仍然面临随时胎死宫内的风险。妊娠糖尿病是一种发病率较高的妊娠期疾病,尤其妊娠晚期的高血糖和死胎密切相关,Tennant等[11]的研究表明,GDM孕妇发生胎死宫内的风险,是非GDM孕妇的4 倍以上。本研究发现,15例妊娠期糖尿病患者均未行葡萄糖耐量试验(oral glucose tolerance test,OGTT )。目前强调对24~28孕周高危人群行OGTT,一旦确诊GDM后就应该适当的进行饮食和血糖控制,而预防发生死胎,且减低畸形发生率。此外,妊娠合并梅毒、妊娠肝内胆汁淤积症、妊娠期急性脂肪肝、妊娠合并甲状腺功能亢进等也参与了母体因素的死胎构成,这些严重的妊娠合并症很容易对胎盘功能产生一定的影响,且导致出现胎儿血流灌注异常,而严重情况下也会导致死胎。因此,对高危孕妇实行严密监护,且选择适当的分娩时间,可以减少死胎发生率。
胎盘早剥和死胎也存在密切的关系,其会对胎儿血氧供应产生一定的影响,相关研究结果表明胎盘早剥面积>1/2即可致胎死宫内;在围产期如果发现妊娠晚期阴道出血伴腹痛,则可能存在这种病变,应该终止妊娠,争取胎儿存活。本研究资料中,有3例帆状胎盘前置血管破裂,虽然发病率较低,但难以早期诊断,其表现是妊娠无痛性的阴道出血,很可能被误诊无胎盘早期剥离,而影响了治疗而导致死胎,在前置胎盘、双叶胎盘中出现前置血管的概率很高,双胎中脐带帆状附着者中出现这种情况的比例为10%,因此在对合并高危因素的患者中,要警惕前置血管的存在。
脐带是维持胎儿生命的重要纽带,当脐带的血流动力学发生改变时,可导致胎儿的缺血缺氧、胎儿窘迫甚至死胎的发生。本资料分析提示脐带因素占28例,与冯莉等[8]报道相似,主要包括脐带扭转、缠绕、打结、脱垂、变性等异常。其中孕周≥37周后死亡明显高于28~36+6周。因而对脐带异常的患者在监护过程中应该加强胎心监护,孕晚期则重点进行胎盘功能监测,在发现异常情况下,应该及时的终止妊娠。
严重胎儿先天畸形也很容易导致死胎。一些常染色体隐性异常很容易引发流产、死胎等关系的妊娠结局。这类畸变的出现原因和遗传环境药物毒物接触有关。本文研究的这些案例中,她们的孕期保健意识普遍较低,均没有进行定期产前检查,甚至连B超检查都没有做过。根据我国孕前及孕期保健指南要求,适时的B超检查可以有效的发现胎儿畸形,而在严重情况下,应该及时引产可起到一定保护作用。本研究资料显示仍有10例(占5.5%)死胎原因不明。虽然胎儿尸检及病理检查没有发现明显的病变,不过很多产妇不愿意进行尸检,这可能导致胎儿畸形发现率偏低,而对研究结果产生了一定的影响。
3.2 干预措施
(1)加强孕期保健服务,提高孕妇的保健意识。Barbeiro等[5]通过回顾性分析,孕期未产前检查或未规律产前检查者,产前检查次数与胎死宫内有显著相关性。资料中156例来自周边农村的孕妇,文化素质低,对产检不是很重视,或者没有此方面的意识,或是认为产检仅仅为简单的超声检查,而忽视了对胎儿宫内生长发育状况的监测,相关的异常也没有及时发现。因此,在以后的工作中,我们应该通过广泛宣传,强调孕期产前检查且规律产前检查的重要性,对孕妇进行正确宣教,在此基础上降低围产期死胎发生率。
胎动是胎儿存活的良好标志,胎动计数至今仍是世界公认的自我监护手段之一,近50%的死胎伴随着胎动减少[12]。胎动消失一昼夜之后,相应的胎心搏动才消失,而对足月的孕妇,在检测过程中如果发现胎动计数异常,则应该及时的到医院进行检查,判断有没有出现宫内窘迫,在出现后应该及时终止妊娠,降低围产儿死亡率。利用孕妇学校、网络宣传、产前宣教等对孕妇进行教育,而使其明白相关的保健知识,教会孕妇自数胎动,告知其作用,而在出现异常情况下,及时的到医院进行处理,对胎儿起到一定保护作用。
(2)建立健全危重孕产妇及新生儿转运体制,加强基层医院新生儿监护病房建设。本资料中,16例(孕周为28~34周)死胎发生于转院途中,其中(妊娠期高血压8例,胎盘早剥3例,前置胎盘3例,脐带脱垂2例,前置血管破裂1例),转运时患者均已存在早产临产,11例转院前已经超声检查或胎心监护发现胎心异常或胎儿宫内状况不良。因此,对于基层医疗单位,合理把握转诊时机,及时转诊;上级医疗机构加强产科、NICU 共同协力合作,及时终止妊娠,努力降低死胎发生率。
(3)加强妇产科医师培训,学习产科疾病的规范化治疗,合理系统的进行产前筛查,早预防、早发现、早治疗,积极降低可避免胎儿宫内死亡的发生率。
总之,加强孕期健康教育,提高孕妇的自我保健意识,加强产前检查,建立三级预防机制,对医务人员进行系统的产前检查培训及考核,早期筛查严重遗传病及畸型儿,能够有效的减少死胎发生率。
