深部浸润型子宫内膜异位症的综合治疗:17例临床经验
2018-11-22熊光武徐惠成
孔 伟 熊光武 徐惠成
(重庆医科大学附属第三医院妇产科,重庆 401120)
深部浸润型子宫内膜异位症(deep infiltrating endometriosis,DIE)指病灶浸润深度≥5 mm,包括位于宫骶韧带、直肠子宫陷凹、阴道穹隆、直肠阴道隔、直肠或结肠壁的病灶,也可以侵犯至膀胱壁和输尿管[1]。其病因不明,可以像恶性肿瘤一样向周围浸润生长,可以发生癌变[2]。DIE手术难度大,术后容易复发,难以根治,需要术后长期管理、综合治疗。2016年7月~2018年6月,我院收治DIE 17例。本文回顾性分析其临床资料,总结DIE综合诊治经验。
1 临床资料与方法
1.1 一般资料
本组17例,年龄20~44岁,平均35.1岁。孕次0~5次,平均1.9次,产次0~2次,平均0.6次。就诊原因:主诉异常阴道出血2例,异常阴道出血伴便血1例,下腹痛6例,发热、腰痛1例,继发不孕1例,妇科彩超发现盆腔包块6例。伴痛经13例,慢性盆腔痛9例。妇科检查:可扪及骶韧带触痛和(或)结节12例,直肠阴道隔病灶7例。15例术前行经阴道彩超,仅2例提示DIE(1例提示宫颈后唇上方、宫体下段后方弱回声,1例提示乙状结肠壁结节),余13例未提示DIE病变;提示合并卵巢子宫内膜异位症(内异症)11例。4例术前行MRI检查,其中2例提示直肠阴道隔病灶,1例提示子宫前方结节影,1例未提示DIE病变。术前均行泌尿系彩超检查,其中2例提示输尿管局部狭窄,上段扩张。8例血CA125正常(正常值<35 U/ml),9例血CA125升高,其中1例791.1 U/ml,另8例49.7~228.9 U/ml,平均90.56 U/ml。1例异常阴道出血合并便血者行阴道镜检查并活检,病理提示子宫内膜异位症,肠镜检查见黏膜受损,活检病理排除恶性病变。
病例选择标准:DIE病灶浸润深度≥5 mm,至少浸润骶韧带、阴道壁、肠壁、输尿管、膀胱壁之一。
1.2 手术方法
术前充分评估病变大小、位置、与周边组织关系,与患者及家属充分沟通手术相关风险,进行充分的阴道准备及肠道准备。均采用腹腔镜手术,主要手术步骤如下:
腹腔镜探查:结合术前检查,明确病灶的浸润范围。
子宫及附件的处理:分离盆腔内肠壁及输卵管周边粘连,合并卵巢内异症者均行病灶剥除。对于无生育要求且需切除子宫者,先处理双侧宫旁组织及血管,处理完DIE病灶后,再切开穹隆取出。
直肠侧间隙的解剖及输尿管的探查:打开右侧直肠旁间隙,明确DIE病灶浸润肠管的宽度,游离暴露输尿管,将输尿管向外侧牵拉(图1),若输尿管周边被质硬的DIE病灶包绕,则沿输尿管走行,将输尿管周边质硬的组织切除,达到松解输尿管的目的。同法解剖左侧。
直肠阴道间隙的解剖及骶韧带的处理:打开直肠阴道间隙,显露正常的肠壁及阴道壁。直肠阴道隔有DIE浸润时,从两侧正常的组织入手,以正常解剖结构做参照,向病变组织中解剖,采用超声刀横向切割,将整个病灶分为阴道壁侧及直肠壁侧两部分,在病变组织内部解剖出正常的阴道直肠间隙(图2)。被DIE浸润的骶韧带需予以切除,于病灶边缘靠骶骨一侧充分离断(图3)。切除子宫者,可在切除阴道壁病灶时一并切除;若保留子宫,则紧贴子宫后方骶韧带附着处予以离断切除。
DIE病灶的切除:在病灶充分游离的基础上,完成对病灶的彻底切除。可通过手指在阴道、直肠的扪诊辅助判断病灶的大小,范围。肠壁病灶的处理根据病灶浸润深度以及宽度决定,包括肠壁病灶剔除术、肠壁部分切除(图4)及肠段切除吻合术[1]。在彻底切净病灶前提下,尽量保留正常的肠壁。处理阴道壁病灶时需充分游离阴道壁及病灶,全层切除被浸润的阴道壁,避免病灶残留。无生育要求者一并切除子宫时,切开阴道穹隆,沿病灶外侧缘一并切除病灶及被DIE浸润的阴道壁即可(图5)。
修复操作:包括肠壁修补、肠吻合、肠造瘘等以及阴道壁修补、阴道残端缝合。肠道修复操作困难时请外科医师协助。
1.3 术后管理
行肠道修复手术者,予禁食、胃肠减压、营养支持等治疗;术后病理明确为子宫内膜异位症后,予促性腺激素释放激素类似物(GnRH-a)(醋酸亮丙瑞林缓释微球3.75 mg)6疗程,续口服短效避孕药或曼月乐宫内节育器[1],术后定期随访。
门诊随访与电话随访相结合,以手术前后主诉症状改善程度评估手术疗效(患者评价症状显著缓解、部分缓解、无缓解、加重)。复发标准:①术后症状缓解2个月后症状复发并加重;②术后盆腔阳性体征消失后又出现或加重至术前水平;③术后超声检查发现新的内异症病灶。符合上述②、③2项标准之一且伴或不伴有①者诊断为复发[3]。
2 结果
通过腹腔镜探查,诊断DIE骶韧带浸润11例,阴道壁浸润3例,直肠壁浸润7例,乙状结肠管壁浸润1例,输尿管周边组织浸润6例,膀胱壁浸润1例,合并卵巢内异症11例(单侧5例,双侧6例)。

图1 输尿管的游离(A-输尿管走行) 图2 直肠阴道间隙解剖(A-阴道壁一侧浸润病灶;B-直肠壁一侧浸润病灶;C-直肠阴道间隙) 图3 DIE骶韧带浸润病灶的处理(A-骶韧带及其离断的断端) 图4 DIE直肠全层浸润、肠壁部分切除(A-直肠前壁全层浸润病灶;B-正常肠壁切缘) 图5 阴道壁DIE的切除(A-阴道壁浸润病灶)
DIE骶韧带浸润11例,行骶韧带病灶切除。11例输尿管走行区致密粘连或僵硬,探查输尿管,6例证实被DIE浸润组织包裹,未发现输尿管管壁浸润,均行输尿管周边浸润病灶切除松解输尿管,恢复输尿管正常蠕动,其中1例松解后见输尿管壁局部组织薄弱,放输尿管支架。直肠壁浸润7例,其中5例行肠壁病灶剔除术,切除病灶后2例直肠浆膜大致完整,1例浆肌层损伤,肠管局部薄弱处行肠壁浆肌层间断缝合,2例直肠穿透损伤行肠修补术;1例行浸润肠壁部分切除术,切除病灶及浸润肠管直径约3.5 cm(图4);1例行部分直肠切除术,切除肠管约5.5 cm,断端下缘距离肛提肌约2 cm,请外科上台协助吻合。乙状结肠管壁浸润1例,行病灶剔除及肠壁浆肌层缝合。阴道壁浸润3例,均一并切除病灶及被浸润的阴道壁。膀胱壁浸润1例行膀胱壁病灶切除。2例40岁以上、无生育要求者行全子宫切除。11例合并卵巢内异症囊肿者均行囊肿剥除术。手术均顺利完成,手术时间50~295 min,(113.7±67.0)min,无并发症发生。术后病理均证实为内异症。
术后3个月、以后每半年1次门诊随访,并于2018年8月统一电话随访,术后中位随访时间6个月(2~25个月),术后主诉症状均缓解(包括显著缓解、部分缓解)(表1),无术后肠瘘、尿瘘发生。3例40岁以上者拒绝GnRH-a治疗,余14例中8例已完成6周期GnRH-a治疗(1例放置曼月乐,1例口服避孕药),4例仍在6周期治疗中,1例完成3周期治疗后生殖中心就诊备孕,1例慢性盆腔痛部分缓解病例完成2周期治疗后自行停药,口服中药治疗。
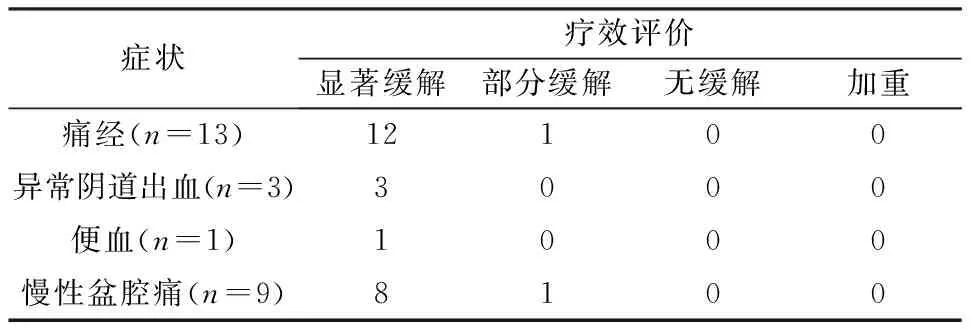
表1 术后症状缓解情况的患者评价
复查妇科彩超均未发现盆腔包块。
3 讨论
3.1 术前评估及治疗方案决策
DIE的初步诊断,结合患者痛经、异常阴道出血及便血等症状及妇科查体,大多能够初步判定。临床上应采取多种辅助检查结合充分评估DIE浸润范围、损伤周边器官程度,根据患者具体情况决定个体化手术方案。通过妇科检查,能够发现阴道后壁、直肠前壁、骶韧带附近的浸润结节。妇科彩超对DIE的判断敏感性稍差,本组15例术前行妇科彩超,仅2例报告DIE。MRI检查能辅助判断病灶浸润范围。可疑直肠壁浸润者,可以通过肠镜检查判断浸润深度,根据浸润肠管的深度及宽度可初步确定肠壁病灶的处理方式。对于DIE,术前泌尿系彩超正常者,不能除外输尿管受浸润,彩超提示局部狭窄、上段扩张者,周边必有病灶。术中腹腔镜下探查输尿管亦是十分必要的,特别是盆侧壁浸润的DIE。一旦遗漏,任其发展,将导致输卵管进行性狭窄、肾积水,严重时导致一侧肾功能丧失[2]。本组术前2例泌尿系彩超提示输尿管局部狭窄,术中见盆侧壁粘连、局部组织质地僵硬而行输尿管探查11例,证实6例输尿管周边组织被DIE浸润,无输尿管管壁浸润病例。
3.2 DIE病灶游离、解剖的关键点
DIE常见浸润部位为直肠阴道隔周边,即骶韧带、阴道壁以及直肠前壁,盆侧壁DIE往往累及输尿管,膀胱DIE相对少见[1]。本组亦符合此规律,膀胱浸润1例,盆侧壁浸润6例,盆底直肠阴道隔周边DIE浸润14例(3例合并盆底及盆侧壁DIE浸润)。对于盆侧壁DIE的处理,主要是输尿管的游离,裸化。术中打开直肠旁间隙,游离探查输尿管明确输尿管周边组织有无浸润,并将浸润的质硬的DIE组织切除。如术中可疑输尿管损伤,术中需一并放置输尿管支架。对于盆腔底部直肠阴道隔周边DIE,手术的关键点是2个间隙的解剖:暴露双侧直肠旁间隙后,明确肠壁病灶的浸润范围;然后打开直肠阴道间隙,显露病灶下方正常的直肠壁及阴道壁,此时方能清晰显露浸润阴道壁以及直肠壁的病灶,将病灶彻底切除。
3.3 DIE病灶的切除及修复
DIE病灶应尽量切尽,以降低复发率。前次手术残留被认为是复发的主要原因,甚至复发可以被认为是不彻底手术的结果[4]。DIE病灶充分游离显露是彻底切除的基础。对于肠壁DIE浸润病灶的处理,主要根据病灶浸润的深度与宽度来决定:浸润肠壁浆肌层者,行肠壁病灶剔除术;浸润肠壁肌层甚至全层浸润者,根据浸润宽度选择行肠壁部分切除或者肠段切除。肠壁修复操作根据肠壁损伤情况处理,必要时请外科上台协助。对于膀胱DIE的处理,完整切除膀胱DIE以及膀胱修补相对比较简单,但因膀胱底部DIE往往与子宫下段关系密切,切除时需仔细识别结节后部与子宫肌层界限,对于有生育要求者需加以保护[5]。
3.4 术后管理
DIE浸润深,手术难度大,手术并发症风险高,包括肠吻合口漏、输尿管漏等,对于肠壁损伤修补者,肠修补及肠吻合术后,手术局部充分引流是十分必要的,在充分引流条件下,即使局部发生轻微肠漏,亦能通过保守治疗获得成功。我们对肠壁全层损伤修补者采取禁食、胃肠减压、营养支持、局部引流1周,无术后肠漏、尿漏。DIE术后易复发,袁蕾等[6]报道内异症保守性手术后1年复发率在8%~10%,2年复发率约20%,5年累积复发率可达到40%~50%。术后给予药物治疗可延缓复发[7]。DIE术后复发者盆腔粘连严重,病灶侵入深,手术并发症多,再次手术难度大[8]。术中病灶彻底切除是预防复发的基础,术后用药管理亦十分关键。我院根据最新的子宫内膜异位症指南[1]及相关文献[9~11],制定术后管理方案。结合电话随访以及门诊随访,术后中位随访时间6个月(2~25个月),术后症状缓解率(包括显著缓解、部分缓解)100%,未发现复发。
综上,临床上DIE易诊断,治疗则需要术前全面评估、术中对病灶彻底切除、术后规范管理。DIE病灶位置深,浸润为主,从手术流程的角度,可以归纳为盆侧壁DIE以及盆底周边DIE。手术主要目的为恢复大致正常解剖,完成对病灶的彻底切除。手术步骤可分为盆侧壁输尿管的探查、盆底DIE的解剖显露切除和修复。术后需注意并发症的预防以及规范的术后管理预防复发。受观察时间限制,本组病例数量较少,随访时间较短,尚待进一步积累。
