创面腹膜化的腹腔镜下全结肠剔除式切除术的临床应用*
2018-11-22陶永泽陈德兴
徐 刚 陶永泽 陈德兴 赵 冰
(吉林省前卫医院普外科,长春 130012)
结肠良性疾病如慢传输型便秘需要行结肠次全或全切除术[1,2],术后肠梗阻是该术式的主要并发症[3],需要二次甚至多次手术治疗。目前多数手术方式将结肠与系膜一同切除[4],创面不予特殊处理,可能存在粘连风险。2012年4月~2015年3月,我院采取腹腔镜下创面腹膜化的全结肠剔除式切除术13例,取得良好疗效,现报道如下。
1 临床资料与方法
1.1 一般资料
本组13例,男4例,女9例。年龄29~61岁,平均45岁。①慢传输型便秘11例,45~61岁,有排便困难,需使用泻药或灌肠才可排便,其中1例因长期自行灌肠经肠镜证实乙状结肠直肠交界处慢性穿孔。②先天性巨结肠2例,29、32岁,均有反复发作的梗阻病史多年,经长期内科保守治疗无效,结肠造影可见增宽结肠突然变细,病变部位均在降结肠与乙状结肠交汇处。
慢传输型肠梗阻手术适应证选择[1]:符合便秘的罗马Ⅲ诊断标准;结肠慢传输试验诊断明确;排除器质性病变;严重的慢性症状影响生活质量;经药物保守治疗失败;无明确手术禁忌证;无抑郁等精神症状;排除盆底功能紊乱及出口梗阻型便秘。
先天性巨结肠手术适应证选择[5]:病变范围或切除肠段范围达降结肠近端,需要行结肠次全切除。
1.2 手术方法
气管插管全身麻醉,截石位,大腿尽量放平。在脐部放置12 mm一次性trocar并建立气腹(1孔),脐下5 cm腹直肌右缘穿刺置入12 mm一次性trocar(2孔),右侧麦氏点放置5 mm trocar(3孔),脐上8 cm正中线处放置5 mm trocar(4孔),左侧反麦氏点放置5 mm trocar(5孔)。先用2孔作为观察孔,1孔、3孔进行操作,距回盲部20 cm处紧贴系膜边缘切断回肠,完整保留系膜,沿回肠系膜边缘切断系膜至回肠末端,切开右结肠旁沟壁层腹膜,游离回盲部及升结肠至结肠肝曲。操作过程中找到输尿管并加以保护。沿结肠系膜边缘紧贴结肠切断系膜(图1)。完整保留结肠系膜,同样方法游离结肠肝曲,保留系膜,3-0可吸收线连续内翻缝合结肠系膜与右结肠旁沟切开的壁层腹膜边缘,完整关闭暴露的腹膜后创面(图2)。改用1孔观察,2孔作为置入直线切割缝合器的操作孔,沿横结肠系膜边缘游离横结肠至结肠脾区,注意保护脾脏并完整保留大网膜,横结肠系膜确切止血。切开左结肠旁沟壁层腹膜,紧贴结肠壁游离降结肠及乙状结肠,沿结肠系膜边缘紧贴结肠切断系膜,完整保留结肠系膜,3-0可吸收线连续内翻缝合降结肠系膜与侧腹壁壁层腹膜,关闭腹膜后创面。左下腹做小切口取出标本,回肠与直肠上段行侧侧或端侧吻合,回肠系膜断缘与后腹壁层腹膜缝合。检查无创面暴露,于盆腔内留置引流管1枚,将大网膜展开覆盖于小肠表面。1例直乙交界处穿孔患者行直肠上段切除、直肠乙状结肠端端吻合联合结肠大部分切除(包括部分乙状结肠),回肠乙状结肠侧侧吻合术,方法同上。术后第1、3、6个月门诊复查,其后每半年进行一次电话随访,记录每日排便次数及性状,有无不适症状。
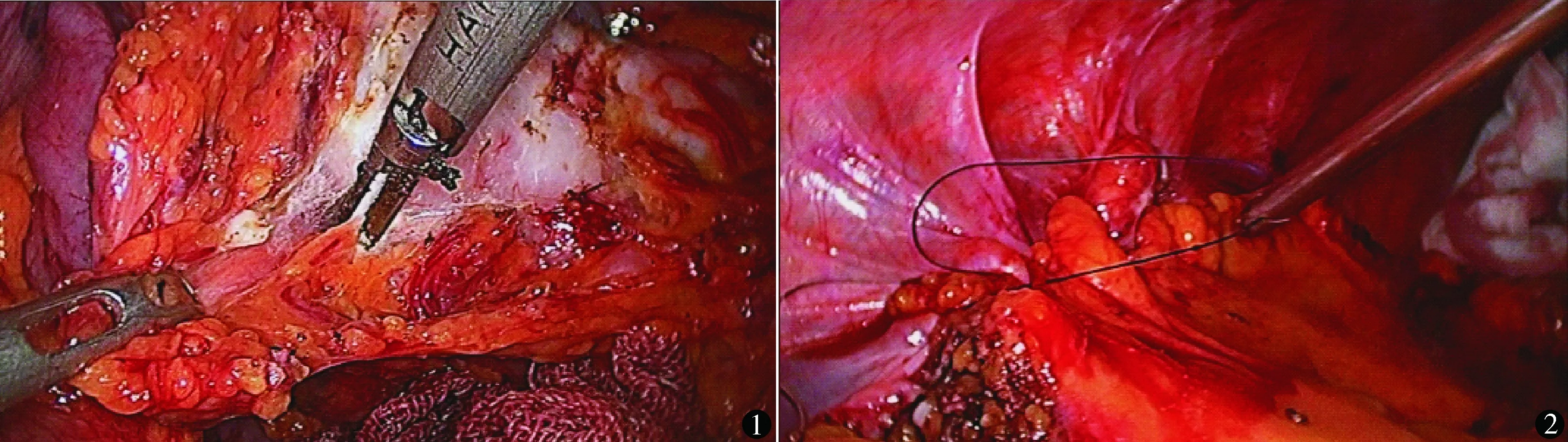
图1 沿结肠系膜边缘紧贴结肠切断系膜 图2 完整关闭暴露的腹膜后创面
2 结果
手术均成功。手术时间3.5~5.5 h,平均4.2 h。无术后肠梗阻发生。术后排气时间1~5 d,平均2.9 d。术后1~5天开始排便,4~7次/d,术后8~12日出院,平均9.3 d。1例术后第3日腹胀,血钾2.83 mmol/L(正常值3.5~5.5 mmol/L),纠正低钾血症后症状消失。13例随访3~6年,术后便秘均治愈,9例术后1个月内排便次数>5次/d,经蒙脱石散1袋/次,3次/日治疗1~2天后排便控制在3次/d以内。2例因偶尔排稀便且>3次/d需使用蒙脱石散治疗,1例术后3个月腹胀,未予特殊处理,症状自行消失,其余10例均排便正常(1~3次/d)。均无复发或出现难以耐受的腹泻。
3 讨论
全结肠切除术后小肠粘连梗阻是常见的并发症,发生率2%~6%,再次手术率高达14%[2,6],究其原因主要与手术创面大、术后发生粘连性肠梗阻有关,采取结肠剔除式切除、将残余的结肠系膜与侧腹壁壁层腹膜缝合,能够最大程度地减少手术创面,以减少术后小肠粘连,从而减少术后肠梗阻的发生。
3.1 trocar的放置
1孔为脐部12 mm一次性trocar,2孔为脐下5 cm腹直肌右缘12 mm一次性trocar,3孔为右侧麦氏点5 mm trocar,4孔为脐上8 cm正中线处5 mm trocar,5孔为左侧反麦氏点5 mm trocar。在切除右侧结肠时,使用1、3孔,使用2孔作为观察孔,可以切除至横结肠中部,处理左侧横结肠、降结肠及乙状结肠使用4、5孔操作,使用1孔观察,2孔作为置入直线切割缝合器以切断结肠的操作孔。这样布置的好处是减少trocar数量,同时不会影响手术。
3.2 肠管的切除与体位配合
体位配合对于手术顺利进行很重要,主要目的是将小肠移走以防影响手术操作。在切除右侧结肠时取头低左倾位,切除横结肠时取头高位,切除左侧结肠时取头低右倾位。合适的体位能够充分满足术野暴露的需求。
在切除肠管时,过去不推荐沿肠管壁切除,原因是容易造成出血,但随着手术器械的进步,现代的电设备包括超声刀、LigaSure及双极电凝等已经能够保证可靠地闭合肠系膜边缘的血管,出血的问题可以得到解决。这样,沿肠壁切除肠管后可以保留充足的肠系膜,确保下一步在缝合肠系膜与壁层腹膜时有充足的长度,保证无张力缝合,同时,由于充分保留了血管弓,基本不必考虑肠管切缘的血供问题,剩余肠管的长度可以任意选择,还能够减少术后吻合口漏等并发症问题。同时,由于无需结扎结肠系膜大血管,也降低了手术的难度。
3.3 创面的关闭
使用3-0可吸收缝合线连续内翻缝合,好处是内翻缝合能够将创面边缘包埋,有利于做到最大程度创面腹膜化。缝合顺序一般是游离升结肠后即缝合右侧;横结肠系膜只需认真止血,无需缝合;降结肠游离后即缝合创面。不推荐先将结肠完全切除再完成缝合,因为这样创面暴露时间延长,增加了创面渗血,也造成缝合时视野不佳。缝合要做到恰到好处,针距过大则创面关闭不全,针距过小则增加手术时间,也使缝合缘不光滑,可能造成术后粘连。
腹腔镜下创面腹膜化的全结肠剔除式切除术能够减少腹腔内创面暴露,只需游离结肠,无需分离并结扎大血管,可降低手术难度,尽管开展例数不多,但我们认为其有希望成为全结肠切除的一种较好方法。
