原发性腮腺非霍奇金淋巴瘤的MRI表现及分析
2022-12-19傅良飞陈潭辉叶秋菊
傅良飞 黄 楠 陈潭辉* 叶秋菊, 孙 微
(1 福建省永安市立医院医学影像科,福建 永安 366000;2 福建医科大学附属第一医院影像科,福建 福州 350000)
原发性腮腺非霍奇金淋巴瘤(non-Hodgkin's lymphoma,NHL)是一种相对罕见的恶性肿瘤,仅占所有腮腺恶性肿瘤的5%,其中大多数是B细胞淋巴瘤[1]。不同病理亚型的腮腺NHL在治疗和预后方面存在较大差异,有学者进行了2 000多例腮腺淋巴瘤回顾性队列研究,表明NHL中黏膜相关性淋巴组织淋巴瘤(mucosa associated lymphoid tissue lymphoma,MALTL)较其他亚型的淋巴瘤预后好[2]。本研究回顾分析了19例原发性腮腺NHL的完整资料,探讨腮腺MALTL与非MALTL的MRI图像特点,以提高其影像诊断及鉴别诊断水平。
1 资料与方法
1.1 一般资料 收集福建医科大学附属第一医院 2010年2月至2021年12月资料完整、经病理证实的原发性腮腺NHL患者19例,其中男性12例,女性7例。年龄4~78岁,平均年龄(54±17)岁,病程1周~10年,中位病程3个月。所有病例均以耳前肿物就诊,仅1例有面部疼痛症状,余均无明显面部麻木或疼痛等临床症状。1例患者就诊时已确诊Mikulicz综合征。知情同意并签署知情同意书,本研究已获得我院伦理委员会的批准。
1.2 仪器与方法 采用Siemens Skyra 3.0 T MRI、Prodiva 1.5T CX MRI扫描仪,头颈部正交线圈。平扫序列包括横断位和矢状位T1WI,采用快速自旋回波(turbospinecho,TSE)序列,TR 589~796 ms,TE 9.3~15.3 ms;横断位和冠状位T2WI,TR 2500~4000 ms,TE 82~88 ms;矢状位和冠状位脂肪抑制T2WI,TR 2526~3690 ms,TE 82~83 ms;扩散加权成像(diffusion weighted imaging,DWI)序列的b值为0、800 s/mm2,增强扫描的对比剂为钆喷酸葡胺,剂量0.1 mmoL/kg,行横断位、矢状位、冠状位脂肪抑制T1WI扫描,视野22 cm×22 cm~28 cm×28 cm,层厚4 mm,层间隔0.4~0.8 mm。
1.3 图像分析 MRI图像由2名经验丰富的高年资影像科医师阅片,单独观察病灶的部位、形态、大小、信号、强化程度、颈部淋巴结转移及周围组织侵犯受累情况等特征。当意见不一致时,相互讨论至意见一致。以下颌后静脉与胸锁乳突肌内缘连线为界,划分为腮腺深叶和浅叶,根据病灶主体部位区分位置。
1.4 病理检查 所有病例标本均行常规固定、包埋、切片,再分别行HE染色及免疫组化检查。病理诊断以 最新版WHO造血与淋巴组织肿瘤分类为标准[3]。
1.5 统计学方法 统计学采用SPSS 25.0软件进行,计数资料以频数(n)、百分比(%)表示。计量资料以均数±标准差()表示,采用卡方检验,P<0.05为差异具有统计学意义。
2 结果
2.1 病理检查结果 本组19例NHL中,黏膜相关性淋巴组织淋巴瘤(MALTL)7例(36.8%),非黏膜相关性淋巴组织淋巴瘤(非MALTL)12例(63.2%):包括滤泡性淋巴瘤(follicular lymphoma,FL)5例(26.31%)(图1a~b),弥漫型大B细胞淋巴瘤(diffuse large B-cell lymphoma,DLBCL)4例(21.05%)(图2a~c),Burkitt淋巴瘤(Burkitt lymphoma,BL)1例(5.26%),T细胞淋巴瘤(T-cell lymphoma,TCL)2例(10.53%)。

图1 儿童型FL

图2 DLBCL
Ki-67指数表达范围10%~95%,中位表达水平60%,因此以60%为界分成高、低表达组。其中MALTL组高表达1例,低表达6例。非MALTL组高表达10例,低表达2例。
2.2 MRI表现 19例原发性腮腺NHL患者中,MALTL组7例:单侧4例,双侧3例,位于浅叶2例,跨深、浅叶5例。肿块型4例,结节型3例中1例为单发,2例多发。非MALTL组12例:单侧10例,双侧2例,位于浅叶7例,跨深、浅叶5例;肿块型4例,结节型8例中4例为单发,4例多发。
7例MALTL中,3例呈囊实型(图3a~d),4例呈实性(包括结节型、肿块型),其中共有5例出现囊变;12例非MALTL中仅1例出现囊变。
在19例NHL病例中,16例T1WI信号呈等信号,3例呈高信号;18例T2WI呈高信号,1例呈低信号,其中4例可见囊变影(MALTL 3例,非MALTL 1例);增强扫描中,轻度强化9例,中度及以上强化8例,其中5例增强后信号不均。
19例肿瘤中14例边界清楚,5例边界不清,其中MALTL组3例,非MALTL组2例,侵犯颌下腺2例,包绕下颌后静脉2例,侵犯腮腺及面颊部皮肤2例。
2.3 统计学结果见表1。

表1 MALTL与非MALTL组间的MRI征象及Ki-67指数
3 讨论
原发性腮腺NHL按免疫表型可分为B细胞源性与T/NK细胞源性,大多数为B细胞NHL,其最常见病理亚型有MALTL、DLBCL及FL。Feinstein 等[4]研究表明,这3种病理亚型占腮腺恶性淋巴瘤的比例大致相似。有研究表明,MALTL属于结外基质原发淋巴瘤,比其他组织病理学分型的NHL 预后好[5]。由此本研究将19例腮腺NHL分为MALTL及非MALTL两组进行讨论,探讨二者的影像学差异。本研究中非MALTL包括FL、DLBCL、BL及T细胞淋巴瘤。
大部分腮腺NHL临床表现常不具特征性,多表现为单发或多发的惰性肿块,影像上常被误诊为Warthin瘤、多形性腺瘤、淋巴增生性病变等良性疾病或需要手术切除的其他恶性肿瘤,而淋巴瘤的治疗方案以放化疗为主,所以术前正确诊断对腮腺NHL认识对治疗决策非常重要[6-8]。
本研究中3例结节型MALTL边界清楚,4例肿块型MALTL中3例边界不清,考虑MALTL恶性度较低,发病早期侵及能力弱,随病程发展肿瘤增大,而后期可逐渐侵及周围组织。非MALT组有10例边界清楚,占83%(10/12),有文献报道[9],不同病理类型的腮腺原发性淋巴瘤由于其肿瘤侵袭性不同,其影像学表现存在一定的差异。通常非MALTL的恶性度较MALTL高,本研究中前者边界清楚的病例数所占比例较高,但无明显统计学差异,考虑病灶边界与淋巴瘤的恶性度无明显相关性。
本组MALTL大部分为多发结节或弥漫肿块,与其病理来源相关,MALTL属于边缘区的恶性淋巴瘤,由淋巴结外的淋巴组织发展而来,更易多中心起源。这与刘国顺等报道的观点相似[10]。另外肿块型多表现为塑形生长,局限于腮腺内者,其长轴与腮腺的长轴保持一致,沿腮腺轮廓呈塑形性生长,较有特征性。这反映了肿瘤在病理上质地较细腻,弥漫性浸润生长,基本保持原腮腺形态的特点[11]。2例较大者超出腮腺轮廓,向下沿咬肌间隙弥漫性浸润生长,呈“见缝就钻”(图4)。肿块内可见血管包埋其中,走行自然,呈漂浮征,结合病理,推测与NHL的肿瘤细胞围绕血管呈袖口样浸润性生长有关[12]。本组非MALTL的外形较小,结节型占多数,信号均匀,其中12例病例仅出现1例出现囊性变(1/12),占8.33%,与Zhu等的研究相符[13],其原因可能与病灶短期内迅速生长、易被察觉的临床特点相关。

图3 57岁MALTL患者MRI及病理图片
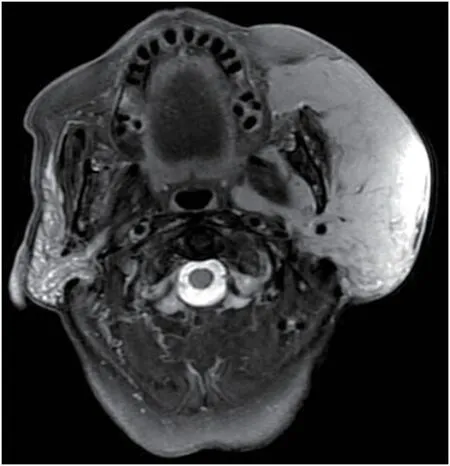
图4 78岁MALTL患者图片
正常腮腺组织中几乎不含有黏膜相关性淋巴组织(MALT),但腮腺内发生自身免疫性疾病(如淋巴上皮病)或慢性炎症时,因淋巴组织聚集并增生,从而形成了获得性黏膜相关性淋巴组织,后者可在T细胞诱导下引起B淋巴细胞异常增生,并演变成 MALTL。本研究7例MALTL中有5例呈淋巴上皮病变基础(图3a~d),其中2例结节型可见多发小囊状改变,3例肿块型病灶内部表现为多发小囊状或蜂窝状长T2信号。非MALTL组病例图像中仅1例出现单发较大的囊变,均未见淋巴上皮病变背景,文献报道[14]MALTL的囊变比例较非MALTL淋巴瘤组高,本研究MALTL病灶中囊变(5/7,71.43%),非MALTL(1/12,8.33%),二者具有统计学差异。病灶内或周边伴葡萄状小囊变是两组病例的影像鉴别要点。淋巴上皮病的病理特征是腮腺实质被不同程度的淋巴细胞和网状细胞所替代,腮腺导管末梢受压迫而导致淋巴上皮囊肿,在广泛分布的淋巴细胞内可见散在的上皮-肌上皮岛[15]。因此,唾液腺淋巴上皮病和 MALTL均可表现为弥漫散在的多个小囊状异常信号区、囊性与实性相间的软组织肿块、实性多结节性或多肿块性表现等[16],二者MRI表现具有一定的相似性,在常规MRI扫描难以鉴别,但有研究表明,1H-MRS评价这两种疾病在含胆碱化合物上有显著差异,MALTL显著大于淋巴上皮病[17]。
两组病例中所有病灶实性成分均呈等T1、等或长T2信号,增强扫描程度大部分为均匀轻中度强化,二者并无明显统计学差异。在两组病例中均出现1例病灶呈轻度环形强化,有学者[12]认为环状强化是由于淋巴瘤的包膜强化与瘤内细胞及纤维成分强化程度存在差异,并非中央坏死所致。
Ki-67指数是肿瘤增殖活性的重要指标,其高低与肿瘤的恶性程度及预后密切相关。本研究中MALTL组Ki-67指数高表达病例1例(1/7),低表达6例(6/7);非MALTL组Ki-67指数高表达10例(10/12),低表达2例(2/12)。二者具有显著统学计差异。徐鹏程等人的研究[18]中MALTL的Ki-67指数均呈低表达,与本研究结果相似,考虑与MALTL的恶性度较低有关。
腮腺NHL呈多发囊实型时应与淋巴上皮病变鉴别,淋巴上皮病变常呈单侧或双侧弥漫肿大,信号增高,呈多发囊实状改变。由于大多数MALTL系由淋巴上皮病转变而来,所以二者常规MRI表现鉴别诊断困难。有研究表明,1H-MRS评价这两种疾病在含胆碱化合物上有显著差异,MALTL显著大于淋巴上皮病[17]。
腮腺NHL呈多发结节时应与Warthin瘤进行鉴别,Warthin瘤是最常见的腮腺良性肿瘤之一,其好发于老年男性,并与吸烟史密切相关,病程相对较长,常常表现为双侧多发病灶,病灶呈圆形、椭圆形肿块或结节状,边界清,与皮肤无粘连,可伴有囊变及肿块消长史。
腮腺NHL呈弧立结节或肿块时应与腮腺的恶性肿瘤相鉴别,腮腺恶性肿瘤以黏液表皮样癌和腺样囊性癌最为常见,在MRI上其软组织肿块边界不清,且可伴有周围骨质的破坏。部分黏液表皮样癌可表现为较大的低信号囊腔,其内并有分隔,为较特征性的影像表现[19];而腺样囊性癌有嗜神经倾向的特点,在发病早期可出现疼痛、面瘫等症状,MRI上可表现为低信号“筛样”改变,并可伴有邻近骨质破坏,病变周围肌肉组织受浸润常呈“蟹钳”状表现[20]。
不足之处:由于本研究系回顾性,样本量较少,可能存在一定的选择偏移,另外部分病例未进行动态增强扫描及功能影像检查,可在此方面进一步研究。
总之,MALTL的MRI图像特点:呈结节型病灶大部分边缘光滑,内部信号均匀,而肿块型多呈塑形生长伴多发小囊状变,两类病灶中均可伴有淋巴上皮病背景;非MALTL通常体积较小,边界清,信号均匀,囊变较少,无淋巴上皮病变背景。MRI检查在诊断原发性腮腺NHL具有一定价值,对于临床诊断与治疗能提供较有意义的辅助信息。
