温针灸联合参苓白术散治疗溃疡性结肠炎脾虚湿阻证的疗效及对脑-肠互动和炎症因子的影响
2021-12-28曾玲玲季小健
周 丽 曾玲玲 季小健
(南通大学附属南京江北医院针灸科,江苏 南京 210048)
溃疡性结肠炎是一种反复发作的慢性非特异性炎症性疾病,临床主要表现为腹泻、腹痛、黏液血便等症状[1]。西医治疗多采用氨基水杨酸类、免疫抑制剂等对症治疗,效果不太理想,且存在不良反应多、复发率高的风险[2]。中医学认为,溃疡性结肠炎总属本虚标实之证,本虚为脾气虚弱,标实为湿热搏结,治宜健脾益气,化湿止泻。温针灸通过刺激特定穴位,能增强机体免疫功能,改善肠道微环境[3]。参苓白术散由人参、茯苓、白术等11味中药组成,有健脾益气止泻之效[4]。临床针药并用,内外同治,可发挥协同作用。脑-肠轴交互作用是维系肠道功能的关键,炎症浸润是溃疡性结肠炎的主要发病机制[5-6]。本研究以脑-肠互动、炎性因子为切入点,采用温针灸联合参苓白术散治疗溃疡性结肠炎脾虚湿阻证患者47例,并与美沙拉嗪肠溶片治疗46例对照观察,结果如下。
1 资料与方法
1.1 一般资料 选择2019年3月—2020年10月南通大学附属南京江北医院针灸科门诊溃疡性结肠炎脾虚湿阻证患者93例,男53例,女40例;年龄26~47岁,病程4~15年;病情严重程度[7]:轻度37例,中度56例;Baron内镜分级[8]:Ⅰ级40例,Ⅱ级53例。采用随机数字表法分为治疗组47例,对照组46例,2组一般资料比较差异无统计学意义(P>0.05),具有可比性。见表1。

表1 2组一般资料比较 例(%)
1.2 病例选择
1.2.1 诊断标准 西医诊断符合《溃疡性结肠炎中西医结合诊疗共识意见(2017年)》[7]诊断标准。中医辨证为脾虚湿阻证[7],主症为大便稀溏,腹部隐痛,食少纳差;次症为腹胀肠鸣,肢体倦怠,神疲懒言,面色萎黄;舌质淡胖,苔白腻,脉细弱或濡缓。符合2项主症和1项,或2项次症,参考舌脉即可确诊。
1.2.2 纳入标准 符合溃疡性结肠炎西医诊断标准及脾虚湿阻证中医辨证标准;病情严重程度为轻、中度,Baron内镜分级Ⅰ、Ⅱ级;入选前1个月内未接受相关治疗;告知研究事项后,患者或家属均签署知情同意书;研究经医院医学伦理委员会批准(批号20190115)。
1.2.3 排除标准 重度溃疡性结肠炎患者;合并严重心、肝、肾等脏器功能障碍者;合并肠梗阻、肠穿孔、肠道肿瘤、缺血性结肠炎者;妊娠期及哺乳期患者;对本研究药物过敏者。
1.2.4 剔除、脱落标准 依从性低中途退出者;治疗期间出现严重并发症中断试验者;临床资料缺失影响疗效评估者。
1.3 治疗方法
1.3.1 对照组 予美沙拉嗪肠溶片(葵花药业集团佳木斯鹿灵制药有限公司,国药准字H19980148,规格0.25 g/片)4片,每日3次口服。连续4周。
1.3.2 治疗组 在对照组基础上予温针灸联合参苓白术散治疗。①温针灸。主穴:关元、中脘、天枢(双侧)、足三里(双侧)、上巨虚(双侧);配穴:脾俞(双侧)、肾俞(双侧)、大肠俞(双侧)。患者取仰卧位,持0.30×50 mm毫针,直刺关元、中脘、天枢、足三里、上巨虚30~35 mm,平补平泻法行针得气后,紧贴皮肤卡上隔热纸垫,将1.5 cm艾炷套在针柄上点燃,留针30 min。患者取俯卧位,持毫针斜刺脾俞17~27 mm,直刺肾俞、大肠俞17~33 mm,平补平泻手法行得气后,紧贴皮肤卡上隔热纸垫,将1.5 cm艾炷套在针柄上点燃,留针30 min。每日1次,腹部、背部穴交替使用。每周5次,周六、日休息,连续4周。②参苓白术散。药物组成:党参、莲子各15 g,白扁豆、薏苡仁、砂仁各12 g,白术、茯苓、山药、桔梗各9 g,陈皮、甘草各6 g。加减:伴脓血便者,加败酱草、木香各6 g;腹中畏寒甚,加炮姜、附子各6 g;大便不畅者,加神曲、枳实各6 g。日1剂,水煎取汁200 mL,分早、晚2次温服。连续4周。
1.4 观察项目及指标 ①中医证候评分。参照《溃疡性结肠炎中西医结合诊疗共识意见(2017年)》[7],大便稀糖、腹部隐痛、食少纳差3项主症采用0、2、4、6评分法,腹胀肠鸣、肢体倦怠、神疲懒言、面色萎黄4项次症采用0、1、2、3评分法,总分0~30分,分值越高,症状越严重。为保证中医证候评分的公平性,邀请3名未参与本试验的临床医师(副主任医师级)进行评估,取3名医师均值为最后评分。②血清脑肠肽:采集患者空腹肘静脉血4 mL,分离血清,采用酶联免疫吸附法检测血清5-羟色胺(5-HT)、生长抑素(SS),采用放射免疫法检测血管活性肠肽(VIP)、P物质(SP)。试剂均购自北京晶美生物工程有限公司。③肠道菌群:参照文献[9],收集患者新鲜粪便1 g,捣碎混匀后置于密封培养瓶,按1∶100稀释至10-8,取标本滴种于相应培养基,35 ℃培养箱培养3~4 d。计算样品中菌落数,以相对数值(lg菌落数/g)表示。④血清炎症因子:采集患者空腹肘静脉血4 mL,分离血清,采用酶联免疫吸附法检测血清白细胞介素6(IL-6)、IL-10、肿瘤坏死因子α(TNF-α)水平。试剂盒均购自北京晶美生物工程有限公司。比较2组治疗前后以上指标变化情况。
1.5 疗效标准
1.5.1 中医证候疗效标准 临床痊愈:临床症状及体征消失,疗效指数≥95%;显效:临床症状及体征基本消失或明显改善,95%>疗效指数≥70%;有效:临床症状及体征明显改善,70%>疗效指数≥30%;无效:临床症状及体征未改善甚至加重,疗效指数<30%[7]。疗效指数=(治疗前积分-治疗后积分)/治疗前积分×100%。有效率=(临床痊愈例数+显效例数+有效例数)/总例数×100%。
1.5.2 临床疗效标准 临床有效:总Mayo评分下降≥3分或下降≥30%,且便血评分下降≥1分;缓解:总Mayo评分≤2分,且无单项评分>1分;无效:总Mayo评分无变化[7]。有效率=(临床有效例数+缓解例数)/总例数×100%。

2 结果
2.1 2组治疗前后中医证候评分比较 见表2。
由表2可见,治疗后,2组大便稀溏等中医证候各项评分及总分均较本组治疗前降低,且治疗组大便稀溏、腹部隐痛、食少纳差、腹胀肠鸣评分及总分均低于对照组,比较差异均有统计学意义(P<0.05)。
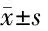
表2 2组治疗前后中医证候评分比较 分,
2.2 2组治疗前后血清脑肠肽含量比较 见表3。
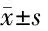
表3 2组治疗前后血清脑肠肽含量比较
由表3可见,治疗后,2组血清5-HT、SP水平低于本组治疗前,SS、VIP高于本组治疗前,且治疗组血清5-HT、SP水平低于对照组,SS、VIP水平高于对照组,比较差异均有统计学意义(P<0.05)。
2.3 2组治疗前后肠道菌群数量比较 见表4。

表4 2组治疗前后肠道菌群数量比较 Ig菌落数
由表4可见,治疗后,2组肠道双歧杆菌、乳杆菌、消化球菌数量高于本组治疗前,酵母菌数量低于本组治疗前,且治疗组肠道双歧杆菌、乳杆菌、消化球菌数量高于对照组,酵母菌数量低于对照组,比较差异均有统计学意义(P<0.05)。
2.4 2组治疗前后血清炎症因子水平比较 见表5。
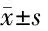
表5 2组治疗前后血清炎症因子水平比较
由表5可见,治疗后,2组血清IL-10水平高于本组治疗前,IL-6、TNF-α水平低于本组治疗前,且治疗组血清IL-10水平高于对照组,IL-6、TNF-α水平低于对照组,比较差异均有统计学意义(P<0.05)。
2.5 2组中医证候疗效比较 见表6。
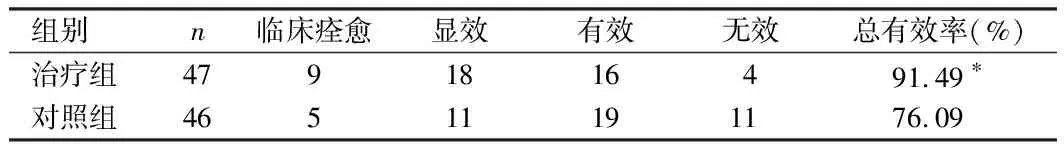
表6 2组中医证候疗效比较 例
由表6可见,治疗组中医证候总有效率高于对照组,比较差异有统计学意义(P<0.05)。
2.6 2组临床疗效比较 见表7。

表7 2组临床疗效比较 例
由表7可见,治疗组临床疗效总有效率高于对照组,比较差异有统计学意义(P<0.05)
3 讨论
溃疡性结肠炎是一个与社会发展进程高度相关的疾病,随着经济的发达和物质生活水平的提高,溃疡性结肠炎患病率呈逐年上升趋势[10-11]。溃疡性结肠炎是肠道终身免疫性疾病,目前发病机制尚未完全明确,因此尚无特异性治疗方法,是世界卫生组织公认的难治性疾病之一[12]。美沙拉嗪肠溶片是目前临床治疗溃疡性结肠炎常用的氨基水杨酸制剂,可通过抑制前列腺素、白三烯等多种炎症因子活性控制肠黏膜炎症,从而缓解或控制患者症状,但长期维持治疗会影响肝肾功能及造血系统。
溃疡性结肠炎属中医学“肠澼”“泄泻”“休息痢”等范畴。《中藏经》有云:“病肠澼者,下脓血……食不入,腹胀。”《时病论》有云“下痢屡发屡止,久而不愈,面色萎黄,脉形濡滑者,休息痢也”。《医学衷中参西录》亦云:“热毒侵入肠中肌肤,久至溃烂,亦犹汤火伤人肌肤至溃烂也,肠中脂膜腐败,由腐败而至于溃烂,是以纯下血水杂以脂膜,即所谓肠溃疡也。”均为典型的溃疡性结肠炎临床症状的描述。《诸病源候论》中指出:“由于脾胃大肠虚弱,风邪乘之,则泄痢。虚损不复,遂连滞涉引岁月,则为久痢也。”《景岳全书》曰:“泄泻之本,无不由于脾胃。”《济生方》载“脾胃不充,大肠虚弱,而风冷暑湿之邪,得以乘间而入,故为痢疾”。说明脾虚失健为发病之本。脾胃虚弱,运化失常,湿浊内生,蕴久化热,积于肠腑,日久而血败肉腐,发为溃疡。《医宗必读》云:“脾土强者,自能胜湿,无湿则不泄。”故治宜健脾益气,清热祛湿,化滞止泻[13]。参苓白术散源自《太平惠民和剂局方》,方中党参性平味甘,补中益气,生津养血,白术性温味甘,补气健脾,燥湿利水,茯苓性平味甘,利水渗湿,健脾安神,三者共为君药,健脾益气,燥湿利水。白扁豆健脾化湿,薏苡仁清热祛湿,健脾止泻,山药益气养阴,补中益气,莲子补脾止泻,四者共为臣药,助君药健脾渗湿。陈皮理气和中,燥湿化痰,桔梗清热化痰,砂仁化食开胃,理气温脾,三者共为佐药,助君药理气温脾,化滞止泻。甘草调和诸药,为使药。全方配伍严谨,功在健脾益气,清热利湿止泻[14]。天枢为手阳明大肠经募穴,主疏调肠腑,理气行滞;上巨虚为六腑之气输注于足三阳经的穴位,主理气通腑,清热利湿,调理肠胃;关元为元阴元阳交会之所,灸之能补元回阳,培肾固本;足三里为足阳明胃经合穴,有培土化元、健脾扶阳、补中益气之功;中脘能健脾和胃,补中益气;脾俞、肾俞能补益气血,健脾益肾;大肠俞能调和肠胃,疏通经络,活血定痛。温针灸将艾绒产生药性和热力作用于上述穴位,能补中益气,健脾益肺,强肾固本。温针灸联合参苓白术散内外同治,可从多“靶点”协同发挥治疗作用[15]。本研究结果显示,治疗组大便稀溏、腹部隐痛、食少纳差、腹胀肠鸣评分及总分均低于对照组,中医证候疗效、临床疗效优于对照组(P<0.05),证实加用温针灸联合参苓白术散治疗溃疡性结肠炎脾虚湿阻证能明显改善临床症状,提高临床疗效。
随着研究的不断深入,发现脑-肠互动(即脑-肠轴双向交互作用)在溃疡性结肠炎的发病中发挥着重要作用[16]。以5-HT为代表的脑肠肽是脑-肠交互作用的物质基础。5-HT主要由胃肠道嗜铬细胞分泌,是“脑肠轴”中重要的单胺类神经递质,可调节蠕动反射,介导炎性反应,其释放量与溃疡性结肠炎疾病活动度呈正相关[17]。SS是一种胃肠生长抑制激素,可通过抑制胃肠激素分泌改善胃肠动力[18]。VIP可通过抑制平滑肌收缩、减轻肠道炎性反应等途径,保护肠道功能。SP通过参与胃肠道兴奋性、促进平滑肌收缩、诱导炎症细胞聚集等途径,加重肠道黏膜病理改变[19]。肠道微生态环境改变是溃疡性结肠炎重要的病理基础,肠道菌群作为肠道微生态环境的主要组成部分,其结构紊乱可导致过度的免疫反应及慢性炎症浸润,破坏肠黏膜屏障功能,促进溃疡性结肠炎进展。现代药理研究证实,参苓白术散对脾虚湿困证溃疡性结肠炎大鼠结肠菌群失衡具有明显的调整作用,可使肠道优势菌种类增加,恢复菌群平衡状态,从而促进损伤肠组织的恢复[20]。本研究结果显示,治疗组患者血清5-HT、SP水平低于对照组(P<0.05),SS、VIP水平高于对照组(P<0.05),肠道双歧杆菌、乳杆菌、消化球菌数量高于对照组(P<0.05),酵母菌数量低于对照组(P<0.05)。说明温针灸联合参苓白术散有助于调节溃疡性结肠炎脾虚湿阻证患者脑-肠互动,改善肠道微生态环境。
溃疡性结肠炎属于一种非特异性炎症浸润性肠道疾病,TNF-α、IL-6是常见的致炎因子,可通过自分泌或旁分泌的方式,加重肠黏膜炎性反应,提高肠上皮通透性,促进溃疡性结肠炎进展[21]。IL-10属于一种抑炎因子,能抑制TNF-α分泌,减轻肠黏膜炎性反应[22]。因此,抑制炎症浸润也成为溃疡性结肠炎治疗的关键“靶点”。动物实验证实,参苓白术散、温针灸可通过多种途径抑制溃疡性结肠炎大鼠肠组织炎症浸润程度[23-24]。临床研究证实,参苓白术颗粒能降低溃疡性结肠炎患者血清致炎因子IL-6和TNF-α的含量[25]。本研究结果显示,治疗组血清IL-10水平高于对照组(P<0.05),IL-6、TNF-α水平低于对照组(P<0.05),这也可能是温针灸联合参苓白术散治疗溃疡性结肠炎的作用机制之一。
综上所述,温针灸联合参苓白术散治疗溃疡性结肠炎脾虚湿阻证临床疗效确切,可能与改善脑-肠交互作用、调节肠道菌群、拮抗炎性反应等有关。需要指出的是,本研究尚缺乏可能出现不良反应的比较,同时温针灸联合参苓白术散通过何种作用机制影响脑-肠互动、肠道菌群、炎症因子,仍需要更多的基础研究和临床研究进一步探讨。
