不同穿刺间隙的腰-硬联合麻醉应用于剖宫产手术的效果比较
2021-10-13甘露
甘露
(南阳市宛城区第一人民医院 麻醉科,河南 南阳 473000)
剖宫产手术是临床常用的分娩手段,但手术操作可引起疼痛、应激和损伤,需要应用麻醉来降低疼痛程度,减轻应激反应。L3~L4间隙穿刺行腰-硬联合麻醉(combined spinal-epidural anesthesia,CSEA)是主要的椎管内麻醉方法,通过在蛛网膜下及硬膜外进行阻滞,产生良好的麻醉效果,保证手术顺利进行,同时也可能存在多种不良反应。因此,寻找有效和安全的麻醉方法具有重要意义。有研究显示,剖宫产产妇选L2~L3穿刺间隙行CSEA,麻醉效果优于L3~L4穿刺间隙[1]。基于此研究,作者对南阳市宛城区第一人民医院128例剖宫产产妇做了回顾性调查,旨在对比不同穿刺间隙CSEA的麻醉效果。
1 资料与方法
1.1 一般资料选取2018年4月至2020年3月在南阳市宛城区第一人民医院行剖宫产产妇128例。将接受L2~L3间隙穿刺的65例作为A组,将接受L3~L4间隙穿刺的63例作为B组。A组年龄21~36岁,平均(29.25±3.18)岁,孕周38~42周,平均(40.59±0.68)周,体质量53~91 kg,平均(76.05±4.19)kg,美国麻醉医师协会(American Society of Anesthesiologists,ASA)分级Ⅰ级36例、Ⅱ级29例。B组年龄21~36岁,平均(28.61±3.44)岁,孕周38~42周,平均(40.13±0.76)周,体质量52~87 kg,平均(75.63±4.37)kg,ASA分级Ⅰ级35例、Ⅱ级28例。两组一般资料比较,差异无统计学意义(P>0.05)。
1.2 纳入及排除标准
1.2.1纳入标准 (1)行剖宫产术并顺利完成手术;(2)ASA分级Ⅰ~Ⅱ级;(3)临床资料完整;(4)产前生命体征平稳;(5)未合并妊娠期疾病。
1.2.2排除标准 (1)严重心肝肾功能障碍;(2)脊柱畸形;(3)椎管内麻醉禁忌;(4)认知障碍;(5)精神疾病;(6)对本研究药物过敏。
1.3 麻醉方法两组均接受CSEA,入手术室后监测各项生命体征(血压、呼吸、血氧饱和度、心率、心电图等),开放静脉通道,吸氧。A组取左侧卧位,使用18G硬膜外穿刺针,于L2~L3间隙穿刺。硬膜外腔穿刺成功后,将25G腰穿针缺口朝向患者头端缓慢插入,出现突破感时退出针芯,看到脑脊液从腰穿针内流出后,以约0.2 mL·s-1的速度,将7.5 g·L-1布比卡因2 mL加入100 g·L-1葡萄糖1 mL注入。注药完毕,退出腰穿针,经硬膜外穿刺针向患者头端置入硬膜外导管(3~4 cm),退出穿刺针,固定好导管,帮助产妇平卧,并向左侧倾斜15°~30°,调整麻醉平面在T6以下。如出现麻醉平面欠佳,可向硬膜外导管注入20 g·L-1利多卡因3~5 mL,并监测麻醉平面至满意;若出现麻醉平面过高,且收缩压<85 mmHg(1 mmHg=0.133 kPa)或血压降低超过基础值30%,则快速输入晶体液(或胶体液)扩大血容量,若处理后收缩压仍<85 mmHg或平均动脉压(mean arterial pressure,MAP)<50 mmHg,则给予甲氧明或麻黄碱维持收缩压>90 mmHg。B组基本操作同A组,区别在于CSEA的穿刺间隙为L2~L3。
1.4 疗效评估标准(1)显效为产妇未出现不适,手术顺利进展,肌肉松弛效果良好,无需追加硬膜外麻醉药物;(2)有效为产妇出现轻微宫缩痛或牵拉反射,可配合手术操作,但需追加硬膜外麻醉药物;(3)无效为未达以上标准。显效、有效计入总有效。
1.5 观察指标(1)麻醉效果。(2)麻醉平面上升水平。(3)感觉阻滞起效时间、运动阻滞起效时间、感觉恢复时间。(4)麻醉前(T0)、麻醉后5 min(T1)、麻醉后10 min(T2)、麻醉后20 min(T3)生命体征变化,包括心率(heart rate,HR)、MAP。(5)不良反应,包括呼吸抑制、头晕、恶心呕吐、低血压等。

2 结果
2.1 麻醉效果A组麻醉总有效率较B组高(P<0.05)。见表1。
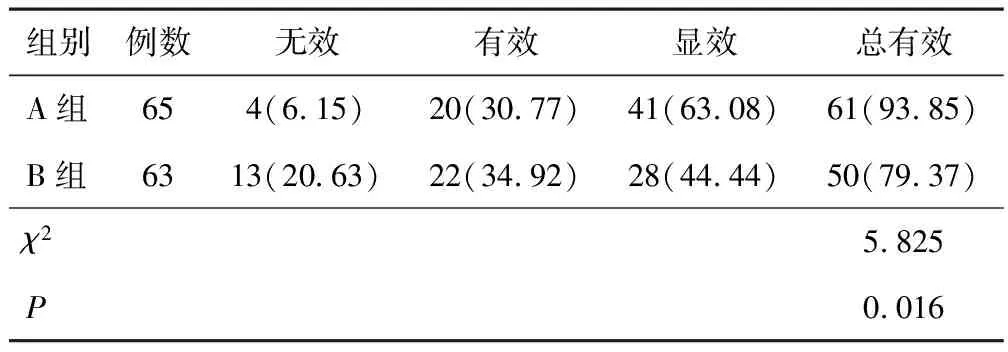
表1 两组麻醉效果比较[n(%)]
2.2 麻醉平面上升水平A组麻醉平面上升至T(5.13±1.86)节段,B组麻醉平面上升至T(7.19±2.04)节段。两组麻醉平面上升水平比较,A组较B组低(t=5.973,P<0.001)。
2.3 运动阻滞起效、感觉阻滞起效和感觉恢复时间A组运动阻滞起效、感觉阻滞起效、感觉恢复时间均短于B组(P<0.05)。见表2。

表2 两组运动阻滞起效、感觉阻滞起效、感觉恢复 时间比较
2.4 不同时间点生命体征变化两组T0、T1、T2、T3时HR、MAP比较,差异无统计学意义(P>0.05)。见表3。

表3 两组不同时间点生命体征变化比较
2.5 不良反应A组出现1例恶心呕吐、1例头晕、2例低血压,不良反应发生率为6.15%(4/65);B组出现3例恶心呕吐、2例呼吸抑制、6例头晕、8例低血压,不良反应发生率为30.16%(19/63)。两组不良反应发生率比较,差异无统计学意义(χ2=12.507,P<0.001)。
3 讨论
随着生育政策全面调整,我国孕产妇人数增加,导致剖宫产率逐渐升高。剖宫产麻醉方式较多,传统硬膜外麻醉具有操作简单、方便易学、麻醉效果确切等优势,得到临床推广,但长期实践表明,其所需麻醉药物剂量较大,易对产妇妊娠结局造成影响,威胁母婴生命安全。受此影响,随着临床不断探索、试验,CSEA应运而生。CSEA具有起效快、阻滞完善、药物使用剂量小等优点,逐渐得到临床认可,但其也存在一定的缺点,如血流动力学不稳定、不良反应较多、易对产妇穿刺部位脊柱造成损伤等[2-3]。因此,找寻合适的穿刺点具有重要意义。本研究结果显示,A组麻醉总有效率为93.85%,高于B组的79.37%,且麻醉平面上升水平低于B组,感觉阻滞起效时间、运动阻滞起效时间、感觉恢复时间均短于B组,这与刘英伟等[4]研究结果一致。于L3~L4间隙穿刺进行麻醉,局麻药物容易向腰骶段扩散,且在经过脊柱最高峰L3时才会向胸椎扩散,导致麻醉平面缓慢上升,延长阻滞起效时间。在L2~L3间隙穿刺进行麻醉,麻药能直接沿脊柱弯曲方向向胸段扩散,所以胸段平面上升较快,麻醉起效时间较短,更易优化麻醉平面,提高麻醉效果[5-7]。因此,与L3~L4间隙穿刺比较,剖宫产术中CSEA于L2~L3间隙穿刺,能提高麻醉效果,优化麻醉平面,缩短麻醉起效、恢复时间。
本研究还显示,两组T0、T1、T2、T3时HR、MAP比较,差异无统计学意义;两组不良反应发生率比较,差异无统计学意义。这提示与L3~L4间隙穿刺对比,剖宫产术中CSEA于L2~L3间隙穿刺,安全性高。麻醉阻滞平面、体位对血流动力具有影响,CSEA通过帮助产妇取左侧15°~30°平卧位,能尽量减少对产妇子宫血流的影响,因此,能稳定血流动力学水平。综上,与L3~L4间隙穿刺比较,剖宫产术中CSEA于L2~L3间隙穿刺,能提高麻醉效果,优化麻醉平面,缩短麻醉起效、恢复时间,减小对产妇生命体征的影响,且安全性高。
