急性重症胆囊炎在超声引导经皮胆囊穿刺引流治疗的分析
2021-09-02曹生莲
曹生莲

【关键词】经皮胆囊穿刺引流;急性重症胆囊炎;疗效分析
胆道系统疾病中,胆囊炎发病率较高,其中急性胆囊炎多伴有急腹症,高发于老年患者。急性胆囊炎发病初期,由于胆囊内压升高、胆囊管梗阻,可导致黏膜水肿、渗出增加,此时为单纯急性膽囊炎,随着病情进展,可转为急性化脓性胆囊炎、坏疽性胆囊炎等危重症。部分患者发生胆囊炎后,由于排斥就医、恐惧手术,发病初期未及时诊治,导致就诊时病情严重,出现局部水肿及黏连症状,延误了最佳手术治疗时机[1]。此外,若患者伴有数次发病史,可进一步加重手术难度,甚至危及生命。对于急性重症胆囊炎患者,传统医学多以腹腔镜切除手术或开腹胆囊切除术治疗,但由于部分老年患者内脏机能衰退,无法耐受手术,限制了治疗效果。随着我国医疗技术不断发展,超声引导下经皮胆囊穿刺引流术逐渐应用于急性胆囊炎患者治疗中。本文为探究超声引导下经皮胆囊穿刺引流术在急性重症胆囊炎患者中的应用价值,以35例急性重症胆囊炎患者为中心开展研究,报告如下。
1 资料和方法
1.1 一般资料 研究开始时间为2019 年3 月,研究结束时间为2020 年10 月,研究样本为35 例急性重症胆囊炎患者,患者入院前均出现不同程度腹痛、发热症状,且超声下可见胆囊增大、胆囊壁增厚,随机分为两组。观察组共18 例,男性10 例、女性8 例,年龄60~73 岁,均值(65.48±4.13) 岁;对照组共17 例,男性11 例、女性6 例,年龄61~74 岁,均值(65.51±4.26) 岁。研究经伦理委员会批准。急性重症胆囊炎患者知情,对比患者基础资料,无明显差异(P>0.05)。选入标准:本次研究样本均出现右上腹疼痛、呕吐、恶心等胆囊炎典型症状,部分患者伴有Murphy 征阳性;本次研究样本进行实验室检查,结果表明WBC 及中性粒细胞计数均显著增加;本次研究样本进行影像学检查,可见胆囊肿大、胆囊壁增厚,符合急性胆囊炎诊断标准[2]。排除标准:剔除伴有肝硬化或出现腹水患者;剔除发生恶性肿瘤患者;剔除胆管结石患者;剔除胃肠道穿孔或出血患者;剔除伴有精神障碍患者;剔除腹腔感染患者;剔除伴有手术禁忌症患者。
1.2 治疗方法 对照组开展腹腔镜下胆囊切除术治疗,术前给予全麻,于脐右侧开5 mm左右切口,创建CO2 气腹,随后置入腹腔镜,利用相关器械牵引胆囊,将胆囊周围粘连分离,解剖三角区,区分胆总管、胆囊管及肝总管,利用顺行法将胆囊切除,切除前利用生物夹将胆囊管与胆囊动脉夹闭,随后采取电灼法对胆囊床止血,利用标本取出器将切除胆囊经剑突下切口取出,随后放置引流管对腹腔引流[3]。
观察组于超声引导下开展经皮胆囊穿刺引流,超声仪器选取飞利浦EPIQ5。指导患者仰卧位,结合胆囊位置、大小等信息确定穿刺点,对于胆囊位置较高者,可于腋中线或腋前线(7、8、9 肋处) 选择穿刺点,实际穿刺过程中,穿刺针需经过肝组织,在超声引导下进行相关操作,避开肝内血管;对于胆囊位置较低者,可在超声引导下选取经腹最短路径,尽量选择腹壁与胆囊底相近点穿刺。穿刺途径与穿刺点确定后,局部消毒,给予局麻,随后利用手术刀于穿刺点处开小口,分离腹部筋膜,并在超声下实时监测,准备穿刺针进行胆囊穿刺,穿刺至胆囊腔后,抽出胆汁,确保穿刺管在胆囊腔后,随后抽出穿刺针芯,释放外套管及外套管尖端,使其呈蘑菇状,随后留置引流管,固定体表缝合。
1.3 观察指标 急性重症胆囊炎患者手术治疗后,记录对比组间胃肠减压时间、抗生素应用时间、留置导管时间及住院时间等指标;对比分析组间伤口感染、大出血、胸膜炎等并发症发生情况,同时利用本院自制满意度量表评判患者治疗满意度。
1.4 统计学研究 对急性重症胆囊炎患者治疗过程中相关数据利用SPSS 33.0 统计分析,对文中涉及计数指标与计量指标等均选用例(%) 或x±s描述,同时利用χ2或t 形式检验统计差异。若P<0.05,表示差异存在统计学意义。
2 结果
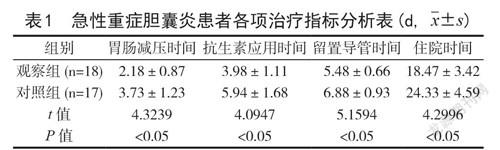
2.1 两组各项治疗指标差异对比 急性重症胆囊炎患者选取超声引导下经皮胆囊穿刺引流术治疗,胃肠减压时间(2.18±0.87)d、抗生素应用时间(3.98±1.11)d、留置导管时间(5.48±0.66)d 及住院时间(18.47±3.42)d 均短于对照组(3.73±1.23)d、(5.94±1.68)d、(6.88±0.93)d、(24.33±4.59)d,差异显著(P<0.05),如表1。
2.2 不同手术治疗后患者治疗满意度对比 超声引导下开展经皮胆囊穿刺引流术治疗后,观察组急性危重胆囊炎患者治疗满意度为94.44%;腹腔镜下胆囊切除术治疗后,对照组急性危重胆囊炎患者治疗满意度为64.71%,组间满意度差异对比,差异显著(P<0.05),如表2。
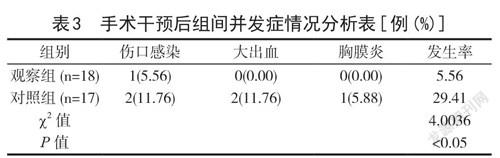
2.3 对比不同手术治疗后组间并发症差异 经手术治疗干预后,观察组并发症发生率为5.56%,对照组发生率为29.41%,比较并发症,差异显著(P<0.05),如表3。
3 讨论
临床外科急腹症中,急性重症胆囊炎发病率较高,常见于中老年患者。随着我国人口老龄化问题不断加剧及生活节奏不断加快,急性重症胆囊炎发病率呈逐年升高发展,加上老年人群抵抗力较低,多伴有高血压或糖尿病等基础疾病,进一步增加了临床治疗难度,病死率较高[4-5]。此外,急性重症胆囊炎具有发病急促、病情进展快等特征,难以及时开展手术治疗,且部分患者由于肝功能损伤,可诱发胆囊坏疽、弥漫性腹膜炎,甚至败血症等严重并发症。分析急性胆囊炎病因,多与以下因素有关:高浓度胆汁酸盐长期刺激胆囊黏膜;细菌在胆囊繁殖引发感染;发生胆囊结石后引发胆囊梗阻导致胆囊内淤积胆汁,增加胆腔压力,进而增加胆囊体积及胆囊壁厚度诱发胆囊炎。发生急性重症胆囊炎后,若已出现坏疽或化脓症状,需及时开展手术治疗,但急性发作期时,不可立即开展胆囊切除术,需控制感染,改善临床症状,给予禁食、抗感染治疗,待患者病情稳定后择期手术,以保障患者生命安全。近年来,随着影像学技术不断发展,超声引导下经皮胆囊穿刺引流术逐渐应用于急性胆囊炎患者治疗中,治疗过程中确定最佳穿刺点及进针路径,超声下全程监测,可减少穿刺针损伤血管或邻近脏器,成功率较高。经皮胆囊穿刺引流术治疗后,可有效缓解临床症状,术后并发症风险低,可帮助患者顺利度过危险期[6-8]。对比常规治疗方案,经皮胆囊穿刺引流术具有以下优点:超声引导下进行手术操作,手术视野清晰,定位准确,对患者机体损伤程度低;利用引流方式减压,可在短时间内缓解临床症状,避免毒素入侵血液;手术过程中利用抗生素冲洗胆囊腔,较术后给予抗生素治疗效果更佳,目的性更强。结合本次研究成果分析,观察组胃肠减压时间(2.18±0.87)d、抗生素应用时间(3.98±1.11)d、留置导管时间(5.48±0.66)d 及住院时间(18.47±3.42)d 均显著缩短,且治疗满意度94.44% 及并发症发生率5.56% 等指标均优于对照组,提示超声下经皮胆囊穿刺引流术并发症风险低,治疗满意度高,可作为急性重症胆囊炎患者首选治疗方案。但在实际手术过程中,相关医务人员需加强术后管理,注意固定引流管,对于胆汁粘稠易堵塞患者,为保障引流通畅,可给予0.5% 甲硝唑溶液冲洗引流管[9]。
综上所述,急性重症胆囊炎患者,在超声引导下开展经皮胆囊穿刺引流术,可有效控制炎症进展,缓解临床症状,且术后并发症风险低,预后良好,具备推广价值。
