超声对先天性巨结肠术后并发症的诊断价值
2021-03-06马亚李颀张震肖萍闫淯淳姜茜
马亚,李颀,张震,肖萍,闫淯淳,姜茜
1.首都儿科研究所超声科,北京 100020;2.首都儿科研究所普通外科,北京 100020;3.首都儿科研究所病理科,北京 100020;4.首都儿科研究所放射科,北京 100020;5.首都儿科研究所遗传室,北京 100020;
先天性巨结肠又称赫什朋病,是由于远端肠管神经节细胞缺如导致病变肠管(多发生于直肠和结肠)持续痉挛引起功能性肠梗阻,发生率约为 1/5000[1],是最常见的儿童消化系统先天畸形之一,手术是唯一的根治方法。目前手术技术发展成熟[2-3],但仍然有部分患儿会发生术后并发症,需要接受长期的保守治疗,甚至再次手术[4-6]。先天性巨结肠合并术后并发症时往往症状隐匿,目前诊断主要依靠临床体格检查、下消化道造影及 CT,可发生漏诊、误诊和延误治疗。超声在儿童胃肠道疾病中的应用越来越广泛,但目前针对巨结肠术后并发症的超声特点报道很少。此外,由于此类并发症主要发生于肛门吻合口,扫查的重点在肛周和盆腔,传统经腹壁扫查会遇到许多盲区,因此本研究拟采用经腹壁联合经会阴超声扫查,重点观察吻合口形态和周围病变,以及早发现术后短期和长期并发症。
1 资料与方法
1.1 研究对象 回顾性收集2019年1月—2020年2月于首都儿科研究所行超声检查的114例先天性巨结肠术后患儿的超声声像图资料,其中男84例(73.7%),女30例(26.3%);年龄1个月~7岁,中位年龄11(3,28)个月。排除术后病理诊断为巨结肠同源病患儿。本研究中所讨论的并发症仅限于器质性病变相关并发症,排除污粪、功能性便秘、肛周糜烂等排便功能相关并发症。本研究经首都儿科研究所附属儿童医院伦理委员会同意,所有患儿家属均签署知情同意书。
1.2 临床资料收集 收集患儿的一般资料、临床表现、体格检查结果、手术记录、病理结果等资料。以手术、病理结果和临床特征为“金标准”,其中巨结肠相关小肠结肠炎(Hirschsprung-associated enterocolitis,HAEC)依据 2017年美国小儿外科学会诊断标准[7]。
1.3 仪器与方法 采用Philips iU22型彩色多普勒超声诊断仪,C5-1凸阵探头,频率1~5 MHz;L12-5线阵探头,频率5~12 MHz。采用GE Logiq E9彩色多普勒超声诊断仪,凸阵探头,频率1~6 MHz;线阵探头,频率7~12 MHz。
检查方法:患儿取平卧位,至少空腹4 h(急诊患儿除外),如结肠及直肠积气较重需开塞露辅助排空大便或洗肠,采用经腹壁和经会阴联合扫查,①经腹壁扫查:采用逐步加压法扫查小肠和结肠,观察是否伴肠管扩张、狭窄、肠壁增厚,观察肠道蠕动情况,肠壁血流信号分布,肠道周围是否伴肿大淋巴结,肠间是否伴有炎症反应,如软组织增厚、回声增强,是否伴有游离和局限性积液、积脓,怀疑瘘道形成时需反复观察肠壁连续性、瘘道的走行及开口位置。②经会阴扫查:患儿取截石位,一般采用矢状切面,横断面做补充,观察直肠末端的形态,吻合口的连续性,吻合口及周围是否合并积液、脓肿,是否合并瘘道,必要时补充经骶尾区扫查观察骶前是否存在积液、积脓。
1.4 统计学方法 采用SPSS 20.0软件,计量资料进行 Kolmogorov-Smirnov正态性检验,符合正态分布者以±s表示,不符合正态分布者以中位数(四分位数)表示。对比“金标准”计算超声检查发现并发症的敏感度、特异度、阳性预测值和阴性预测值;采用Kappa检验评价超声检查和诊断“金标准”的一致性,以P<0.05为差异有统计学意义。
2 结果
2.1 一般临床资料 114例患儿中,23例(20.2%)出现手术相关并发症,其中男17例(81.0%),女4例(19.0%),年龄8个月~7岁,中位年龄2.4(1.8,3.5)岁。9例既往在本院接受巨结肠根治术(均为腹腔镜辅助经肛门巨结肠根治术),14例既往在外院接受巨结肠根治术(其中开腹根治术2例,单纯经肛门根治术1例,腹腔镜辅助根治术11例),检查时间距离根治术0 d~5年。
并发症:HAEC 6例,吻合口漏2例,各种瘘道形成3例,吻合口裂开2例,脱出肠管扭转2例,吻合口狭窄2例,病变段残留4例,术后出血2例。
2.2 超声检查结果评价 超声发现19例并发症;4例发生术后并发症的患儿超声结果呈阴性,其中HAEC 2例,吻合口裂开1例,脱出肠管扭转1例。2例漏诊的HAEC均为轻型;1例超声检查阴性病例在临床体格检查时发现此患儿吻合口前壁裂开,而后接受二次手术缝合;另 1例脱出肠管扭转病例因洗肠不彻底,造成粪石遮挡未能探及肠管旋转改变。
超声检查的敏感度为82.6%(19/23),特异度为100.0%,阳性预测值为100.0%,阴性预测值为95.8%(91/95),超声检查与诊断“金标准”的一致性较好(Kappa=0.883,P<0.001)。
2.3 各类并发症超声特点 6例HAEC中,4例表现为肠管扩张积气、积液,肠壁水肿增厚,血流信号丰富(图1)。2例吻合口漏均有直肠局部壁结构不清、连续中断;其中1例腹腔局限性积液,透声差、伴分隔及少量气体;1例直肠及结肠周围组织增厚、水肿,回声增强,腹腔游离积液,透声差。3例瘘道形成包括1例直肠会阴瘘、1例直肠膀胱瘘、1例直肠尿道瘘,超声均能探及瘘道开口位置,其中直肠膀胱瘘表现为膀胱后方不规则低回声脓肿,内伴少量气体,局部膀胱壁炎性浸润,膀胱腔内低回声沉积物伴少量气体(图2),1例直肠尿道瘘出现直肠前壁连续性中断,周围尿道壁增厚,结构不清,尿道内见气体强回声(图3)。吻合口裂开其中1例后壁欠规整,连续性欠佳,断端相距0.6 cm(图4);1例超声检查无异常。1例吻合口扭转见直肠呈逆时针旋转360°呈漩涡样改变(图5);另1例因粪块和肠气遮挡未能探查到肠管的旋转改变。吻合口狭窄表现为直肠下段局部细窄,外径均0.8 cm(图6)。病变段残留均表现为结肠扩张,直肠下段相对细窄(图7),其中2例合并肠炎改变。出血均表现为直肠后、骶前低回声区,透声差,1例手术,1例保守治疗,后者随访2周完全液化,6周消失(图8)。

图1 男,1岁,巨结肠相关小肠结肠炎。超声示结肠壁水肿增厚,血流信号丰富

图2 男,5岁,直肠膀胱瘘。超声示膀胱腔内见气体强回声(箭,A);局部直肠壁连续性中断(测量键间),膀胱后壁炎性浸润改变,壁增厚,内膜不光滑(箭),后方见低回声脓灶(星号间,B)

图3 男,2岁,直肠尿道瘘。经会阴超声示吻合口局部壁连续性中断(星号间),前方尿道可见气体强回声

图4 男,2岁,吻合口裂开。经会阴超声示吻合口后壁欠规整,连续性中断(测量键间)
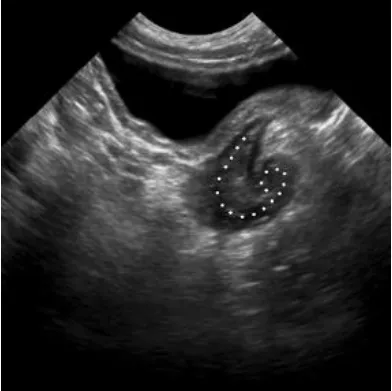
图5 男,2岁,吻合口扭转。直肠呈漩涡样改变(虚线示)
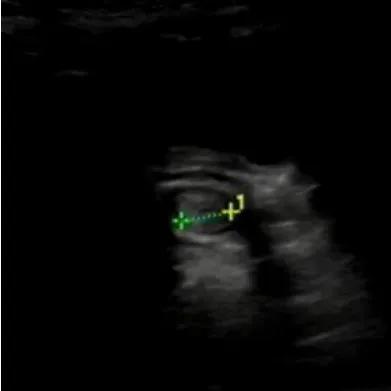
图6 男,2岁,吻合口狭窄。直肠局部绝对狭窄(测量键间),直径0.8 cm

图7 男,2岁,病变段残留。直肠下段相对狭窄(测量键间),直径1.2 cm

图8 男,1岁,术后出血。直肠后、骶前低回声区,大小5.1 cm×2.9 cm×3.5 cm,边界不清,无包膜,回声不均匀(测量键间)
3 讨论
巨结肠术后并发症的识别多依靠临床表现、体格检查和影像学检查。影像学检查多采用下消化道造影及CT,必要时采用MRI检查,上述检查伴有辐射、强迫固定体位或需要较长时间的镇静,对患儿造成一定的损伤和较大的不适感。先天性巨结肠术后并发症常发生于盆腔、直肠和肛周。本研究结果显示超声对巨结肠术后并发症的诊断敏感度和特异度较高,与诊断“金标准”的一致性较高。
HAEC的发生率为17%~50%[8],可能与出口梗阻、免疫功能异常、菌群失调等相关,出口梗阻是最主要的病因。病理改变为隐窝脓肿、黏膜溃疡、透壁坏死[9]。腹部立位片和下消化道造影无特征性表现[10],腹部立位平片常表现为肠管扩张、气液平;下消化道造影表现为黏膜面锯齿状改变,且造影有穿孔的风险,应用受限。目前超声评价HAEC仅限于个案报道[11],超声为断层显像,不仅可评估肠壁炎症,判断肠壁周围炎症、水肿、瘘道也具有一定的优势。Levin等[12]报道8例巨结肠术后发生炎症性肠病的病例,因为治疗方向不同,鉴别两者尤为重要。HAEC与炎症性肠病均会出现肠壁增厚,血流信号丰富。由于出口梗阻是发生 HAEC的重要病因之一[13],HAEC往往以梗阻所致肠气和肠液增多为特点,多累及结肠或远端小肠,肠壁受累多广泛连续而非局灶性、节段性分布;而严重的肛周脓肿、复发性瘘道、呈节段性分布则提示炎症性肠病的可能[14]。
吻合口裂开和吻合口漏与吻合口血供差、局部感染、吻合口张力高、肠壁自身状态相关,发生率为1.4%~8%[15-17],早期表现为局部肠壁不连续,后期可出现局部软组织回声增强,甚至形成周围脓肿,部分形成大范围脓肿,甚至进入腹腔造成弥漫性腹膜炎。如出现吻合口局部不规整、连续性差则需动态扫查,如发现周围积脓特别是气体溢出时,应高度怀疑吻合口漏的可能[4]。局部炎症进展、迁延不愈的脓肿向外破溃,易形成各种瘘道。此时建议优先使用高频超声追踪瘘道走行,以寻找瘘道开口位置。吻合口裂开早期,由于周围炎症反应不重,无明显积液和积脓,加之肛管收缩造成裂开肠管闭合的假象,超声声像图可能会出现阴性结果。
脱出肠管扭转多发生于接受单纯经肛门脱出术的儿童,多由于术者手术经验不足、肠管方向判断错误,导致长期便秘者有二次手术指征[18-19],疑似扭转患儿在超声检查前需要彻底清洗直肠和结肠,否则会造成漏诊,从而延误治疗。扭转的局部肠管表现为“漩涡”改变,需与局部粘连造成的肠壁牵拉相鉴别。粘连和牵拉一般表现为肠管走行僵硬,局部呈“转折”或“成角”改变,不容易形成典型的“漩涡”征。
吻合口狭窄和病变段残留(切除不净)也是术后便秘的常见原因[19-21],两者的超声表现类似,均可出现远端狭窄和近端结肠扩张,吻合口处局部管腔明显狭窄(<1 cm)且狭窄段非常局限多提示吻合口狭窄,如仅表现为直肠下段相对细窄,提示可能为病变段残留,需要进一步进行体格检查和活检以明确诊断。
术后出血多发生于术后48 h内,本组2例出血均表现为骶前低回声包块,透声差,伴有絮状低回声沉积物。对于采用保守治疗的患儿,应密切复查超声监测血肿的体积变化,超声测量需提供血肿长径、横径和前后径,便于准确监测血肿大小变化,如血肿体积明显增大,提示活动性出血或合并感染的可能,必要时需再次手术治疗。
本研究的局限性:本研究为回顾性研究,结果尚待前瞻性研究进一步证实;超声扫查及判读均由同一名超声科医师完成,未检验观察者间及观察者内的一致性。
总之,经腹壁联合经会阴超声扫查在判断术后肠炎、吻合口漏,各种瘘管形成,吻合口狭窄、病变段残留、扭转和出血等方面具有重要的诊断和病情监测价值。超声检查应与临床医师经验及仔细的体格检查相结合,以减少漏诊,最大程度地发挥其诊断作用。
