胎儿不同程度侧脑室增宽的超声表现及临床意义
2020-02-07李圆圆莫宇宁黎新艳
李圆圆,莫宇宁,黎新艳,路 婧,黄 欢,谭 玲
(广西壮族自治区妇幼保健院 超声科,广西 南宁530003)
胎儿侧脑室宽度>10 mm是胎儿超声系统筛查常见也最容易观察的颅内异常表现之一[1],侧脑室宽度>15 mm被定义为脑积水,常提示预后不良cardoza[2],而侧脑室宽度10 mm-15 mm的胎儿病因多样,它可能是胎儿神经系统畸形或其他系统畸形的表现之一,也可能是某种遗传综合征的表现之一,或可能是一过性的孤立性的表现[3],该类胎儿宫内转归不一致,临床上仍有争议,常引起孕妇的忧虑,应当引起足够的关注。本研究通过追踪随访产前超声检查胎儿不同程度侧脑室增宽的宫内转归及预后来探讨其临床意义。
1 资料与方法
1.1 研究对象
选择2015年1月至2017年12月在广西壮族自治区妇幼保健院进行产前胎儿超声检查提示侧脑室宽度>10 mm的胎儿为研究对象,均为单胎妊娠,共367例,归为病例组,并随机选取300例侧脑室宽度<10 mm的胎儿作为为对照组。孕妇建卡时的年龄18-45岁,平均(29.4±3.6)岁,产1-3次,均为单胎,首次检查胎儿侧脑室增宽为18-32孕周,平均胎龄(25.5±3.4)周。孕妇均在充分告知后自愿行胎儿染色体检查、TORCH检测以及MRI检查。
1.2 方法
1.2.1仪器 采用GE VOLUSON E8、GE VOLUSON E6 及 TOSHIBA Aplio500彩色超声诊断仪,1C-5-D腹部探头,频率2-5.0 MHz,RAB4-8-D腹部容积探头,频率3.5-5.0 MHz,PVT-375BT腹部探头,频率1.9-6.0 MHz。选择胎儿检查条件。
1.2.2测量方法 观察胎儿双侧脑室形态及宽度,在侧脑室标准平面上,选择位于远场的侧脑室后角包含脉络丛周围两侧壁之间的垂直距离进行测量侧脑室宽度[4]。待胎头转动至对侧后测量对侧脑室宽度,取侧脑室最宽的一侧的测量值作为分组依据。
1.2.3分组原则 根据首次超声检查测量的胎儿双侧侧脑室宽度中最宽一侧的数值,将病例组分为A组(侧脑室宽度10.1 mm-11.0 mm)、B组(侧脑室宽度11.1 mm-12.0 mm)、C组(侧脑室宽度12.1 mm-13.0 mm)、D组(侧脑室宽度13.1 mm-14.0 mm)、E组(侧脑室宽度14.0 mm-15.0 mm)和F组(侧脑室宽度>15.0 mm),观察比较各组胎儿宫内转归及出生后的情况,并与对照组进行比较。
1.2.4随访原则 嘱咐病例组及对照组孕妇每隔2至4周进行至少一次超声复查,测量胎儿侧脑室的宽度,本研究中,“增宽”指随孕周进展侧脑室宽度增加≥1 mm,“无明显变化”指侧脑室宽度增加或减少<1 mm,“减小”指侧脑室宽度减少≥1 mm。记录侧脑室变化趋势,评价其宫内转归。
对出生的患儿进行电话随访、儿科随访,了解患儿生长发育情况、听力、视力及神经系统发育情况、语言表达、运动协调性和人际交往等方面的情况。
1.3 统计学方法采用SPSS19.0统计软件对数据进行处理,计数资料以频数或率表示,组间比较采用χ2检验,以P<0.05为差异有统计学意义。
2 结果
2.1 各组侧脑室测值宫内变化情况及妊娠结局见表1,对孕妇每隔2至4周进行超声复查胎儿侧脑室宽度,胎儿侧脑室宽度宫内转归各组组内横向比较病例组A组、B组和C组组内比较差异无统计学意义(P>0.05),其余各组组内比较差异有统计学意义(P<0.05)。对照组胎儿晚期妊娠73.9%(195/264)侧脑室宽度减小至<5 mm,病例组晚期妊娠38.5%(82/213)侧脑室宽度减小至<10 mm。胎儿侧脑室宽度宫内转归对照组与病例组E组的侧脑室宫内测值无明显变化比较差异无统计学意义(P>0.05),对照组与病例组其余各组比较差异均有统计学意义(P<0.05),见表2。
2.2 各组合并其他结构异常对照组9.7%(29/300)合并其他结构异常、9.3%(28/300)引产,病例组33.0%(121/367)合并其他结构异常、34.9%(128/367)引产,合并其他结构异常率及引产率对照组与病例组各小组比较差异均有统计学意义(P<0.05),见表2。终止妊娠原因多为胎儿合并其他结构异常或胎儿染色体异常,见表3。病例组侧脑室宽度增宽、无明显变化和减小者合并其他结构异常分别为56例、43例和22例,三者合并其他结构异常率比较无统计学意义(χ2=5.351,P=0.069)。

表1 各组胎儿侧脑室宫内变化情况及围产期结局[n(%)]
注:对照组(侧脑室宽度<10.0 mm);病例组:A组(侧脑室宽度10.1 mm-11.0 mm)、B组(侧脑室宽度11.1 mm-12.0 mm)、C组(侧脑室宽度12.1 mm-13.0 mm)、D组(侧脑室宽度13.1 mm-14.0 mm)、E组(侧脑室宽度14.0 mm-15.0 mm)和F组(侧脑室宽度>15.0 mm)

表2 各组统计学分析结果
表3 150例胎儿合并其他结构异常情况
2.3 对照组与病例组孕妇染色体检查染色体异常的比例分别为2.3%(7/300)和9.0%(33/367)。染色体异常发生率对照组与病例组A组、B组和C组比较差异有统计学意义(P<0.05),对照组与病例组其余各组比较差异无统计学意义(P>0.05)。
2.4 MRI检查病例组108例做了胎儿头颅MRI检查,92例MRI诊断与超声诊断符合,主要有51例单纯侧脑室增宽、22例胼胝体发育不良(图1,2)、5例Dandy-Walker综合征和5例室管膜囊肿等,16例MRI结果与超声结果有出入,MRI增加诊断信息如室管膜囊肿等,见表4。
2.5 随防对病例组239例出生病例3-12个月的随访中,43例孩子出现异常,侧脑室宽度增宽、无明显变化和减小者出生后发现异常分别为25例、10例和8例,三者比较有统计学意义(χ2=12.948,P<0.05),主要异常有6例新生儿死亡、22例颅内出血、8例发育迟缓、2例室间隔缺损、1例癫痫等。

表4 MRI检查增加诊断信息或结果与超声诊断有出入的病例
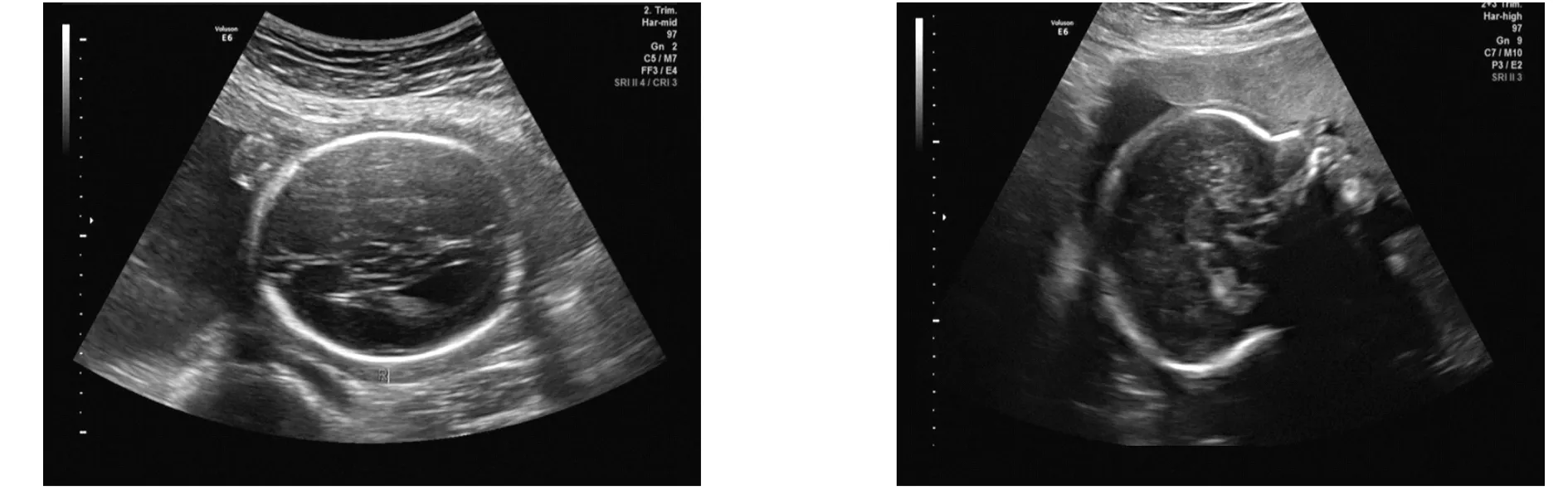
胎儿胼胝体发育不良的侧脑室增宽,呈“泪滴样”改变;透明隔腔未见显示,第三脑室前移。 胎儿矢状面透明隔腔及胼胝体未见显示。
图1 胎儿胼胝体发育不良的侧脑室超声图像 图2 胎儿胼胝体发育不良的矢状面超声图像
3 讨论
国内外学者对于侧脑室宽度的分度存在争议,Cardoza[2]等认为应将侧脑室宽度分为轻度侧脑室增宽(侧脑室宽度10 mm-15 mm)和脑积水(>15 mm),Signoreli等[5]认为轻度侧脑室宽度增宽的范围是10 mm-12 mm。2018年母胎医学指南[6]指出应将侧脑室增宽分为轻度(10 mm-12 mm)、中度(13 mm-15 mm)和重度(>15 mm),但是该指南未明确指出侧脑室宽度12 mm-13 mm属于轻度还是中度侧脑室增宽。本研究中侧脑室宽度13.1 mm-15.0 mm的病例宫内转归出现进展性增宽的比例高于侧脑室侧脑室宽度10.1 mm-13.0 mm的病例,故认为应当将侧脑室宽度12.1 mm-13.0 mm归为轻度侧脑室增宽,当侧脑室宽度>15 mm时,结构异常率由<40%迅速上升到>50%,故支持将侧脑室宽度>15 mm分为重度侧脑室增宽。
褚楠[7]报道,侧脑室增宽宽度减小者的出生后预后良好,侧脑室增宽快速进展者的出生后神经发育异常的风险明显增高,这可能提示侧脑室进展性增宽者合并其他结构异常。本研究侧脑室进展性增宽的病例23例合并胼胝体发育不良,18例颅内出血中有12例室管膜下出血的病例侧脑室宽度进行性减小并预后良好。随访出生后侧脑室宽度增宽、无明显变化和减小的病例发现异常分别为17.7%(25/141)、7.1%(10/140)和9.3%(8/86),侧脑室宽度无明显变化和减小者较侧脑室增宽者预后好。
严英榴[8]认为大脑皮层发育不良会引起脑室系统被动增宽,随访病例中有1例患儿(侧脑室宽度由10.5 mm增宽至14.7 mm)2月龄即出现癫痫症状、生长发育迟缓,该胎儿双侧脑室前角形态圆顿,孕期多次超声复查期间胎位从未改变、肢体运动及颈项运动不明显、呼吸运动减弱。另4例患儿(侧脑室宽度由14 mm增宽至>15 mm)孕期多次超声复查胎动及物理评分良好,出生后颅脑超声提示室管膜下出血,后期侧脑室宽度逐渐吸收减小,患儿各方面生长发育良好。由此考虑侧脑室增宽可能间接反映脑皮层和脑组织发育情况,提议将侧脑室增宽的胎儿增加物理评分检查,需要收集更多的病例,整个孕期经由同一名医生检查便于研究胎儿侧脑室增宽的物理评分与脑组织发育情况的关系。
Griffiths[9]和彭奕贤[10]等认为胎儿颅脑MRI检查能给超声检查补充额外的诊断信息,本研究85.2%的MRI检查结果与超声结果符合,14.8%的MRI检查结果补充了超声结果的诊断信息。
Gaglioti等[11]报道产前超声诊断侧脑室增宽的胎儿中,3%-5%有染色体异常,通常为非整倍体异常。本研究病例组9.0%(33/367)有染色体异常,主要有21-三体、46,1qh+、13-三体和47XXY等。各组均存在染色体异常风险。病例组154例孕妇行血清学TORCH检查,IgM均为阴性,孕妇孕期并未有ToRCH病毒的活动性感染;32例孕妇IgG阳性,仅有3例胎儿分别出现室管膜囊肿和脑膜膨出等超声表现。
产前超声检查胎儿侧脑室宽度是评估胎儿中枢神经系统状况的重要手段之一,其操作方便、安全无创、可重复性强,已经被证明对临床上用来衡量评估胎儿的大脑发育有非常重要的价值。当检查发现胎儿侧脑室增宽时,应仔细检查是否合并其他结构异常,告知孕妇做相关检查排除染色体异常等,但不应引起过度的恐慌,若单纯室管膜下出血引起的侧脑室增宽并且侧脑室宽度进行性减小的病例预后较好。本研究还需对病例进行更长期的随访,与临床合作,进一步探讨胎儿侧脑室增宽与胎儿神经发育、语言表达和粗细运动的关系,提高出生人口生存质量。
