人工股骨头置换术与PFNA内固定治疗高龄股骨转子间骨折的效果分析
2018-11-19徐霄
徐霄
巧家县人民医院骨外科,云南昭通 654600
股骨转子间骨折是一种关节型骨折,常发生于老年人,多种因素可诱发此种骨折,其中,主要致伤原因为摔伤。临床治疗股骨转子间骨折患者时,保守治疗与手术治疗均比较常用,但保守治疗需患者长时间卧床,容易引发并发症,使患者预后受到影响;手术治疗有助于患者术后尽早下床活动,减少相关并发症,利于患者康复,效果较好[1]。目前,临床上比较多见的手术方式有两种,分别为人工股骨头置换术、股骨近端防旋髓内钉(PFNA)内固定术,关于这两种术式的疗效并未形成统一意见[2]。因此,该院即以2016年1月—2017年5月接收的82例高龄股骨转子间骨折患者为研究对象,对比这两种术式的治疗效果,为临床选择提供参考,现报道如下。
1 资料与方法
1.1 一般资料
高龄股骨转子间骨折患者共82例,男47例,女35 例;年龄 65~84 岁,平均(72.6±2.8)岁;Jensen-Evens骨折分型:Ⅳ型56例,Ⅴ型26例;致伤原因:摔伤64例,交通事故伤18例。纳入标准:①符合诊断标准,经X线检查确诊;②年龄65岁以上;③单侧骨折;④骨折至手术时间不超过3周;⑤合并骨质疏松;⑥经伦理委员会批准,且患者及家属知情同意。排除标准:①陈旧性骨折;②病理性骨折;③开放性骨折;④伴有髋关节功能障碍;⑤合并其他部位骨折。随机分为A组和B组,每组41例,两组资料差异无统计学意义(P>0.05)。
1.2 方法
A组行人工股骨头置换术治疗:全身麻醉,取侧卧位,手术入路为髋关节后外侧,切口中心选择大转子顶点,弧形切开,切口长度10 cm左右,皮肤、皮下组织、深筋膜、阔筋膜依次切开,沿着臀大肌纤维方向,钝性分离向着近端操作,梨状肌肌腱找到后,分离沿着其与臀小肌间隙进行,在梨状肌肌腱、短外旋肌群下方利用骨膜剥离器分离后关节囊,切断股骨近端附着处,同时在肌肉断端做好标记,从股骨颈基底部后方附着处开始,将后关节囊切开,切口呈舌状,之后牵开向内侧进行,使骨折端暴露,以骨折线为依据,对截骨位置、截骨长度做出确定,外旋肌附着处的骨块要保留,钢丝或螺钉适当选取后实施固定,截骨在股骨小粗隆上方1.5 cm位置进行,股骨头取出,远端、近端髓腔依次扩大,试模测量适当后,加长水泥型股骨柄、双动股骨头假体合理选择并使用,复位后进行髋关节活动,撞击、脱位现象均未出现在髋关节中时,骨孔在转子间嵴处转开,缝合后关节囊、梨状肌肌腱、短外旋肌群残端,到骨孔部位停止,反复冲洗切口后,切口逐层缝合。
B组行PFNA内固定治疗:全身麻醉,取仰卧位,于牵引床上固定患肢,骨折部位利用C型臂X线机透视,患肢牵引在足踝部纵向、持续开展,内旋外展患肢,良好复位骨折部位后,保持内收髋关节;在大转子顶端上方纵行切开,切口长度4 cm,逐层切开后牵引向两侧进行,将臀中肌劈开,使大转子顶点显露出来,利用开口器在大转子顶点中前1/3位置做出开口,导针插入,透视下保证向股骨髓腔内插入导针,通过导针把近端髓腔扩大,主钉插入,导针拔出,透视主钉位置及骨折端对位情况,确定获得满意复位效果后进行导向器的安装,借助导向器将导针钻入股骨颈,达到其中下1/3位置后停止钻入,透视导针位置,保证其处于股骨颈正中,且远端所处位置为股骨头关节面下方0.5 cm,将股骨内的导针长度测量出来,螺旋刀片长度选择比其长1 cm的,股骨近端外侧入口利用钻头扩大,并在股骨头关节面下方1 cm处放置螺旋刀片远端,锁紧,钻孔经远端定位器进行,之后将深度测量出来,远端锁钉置入,尾帽拧入、拧紧,反复冲洗伤口后关闭。
1.3 观察指标
记录手术时间、术中出血量、术后下床活动时间、住院时间;术后均随访12个月,分别于3、6、12个月时评价患者的髋关节功能,采用Harris评分[3],总分100分,分数越低,髋关节功能越差;观察并发症发生情况。
1.4 统计方法
2 结果
2.1 手术相关指标比较
A组手术时间高于B组,术后下床活动时间低于B组,差异有统计学意义(P<0.05);两组术中出血量、住院时间差异无统计学意义(P>0.05),见表1。
表1 A组与B组手术相关指标比较(±s)
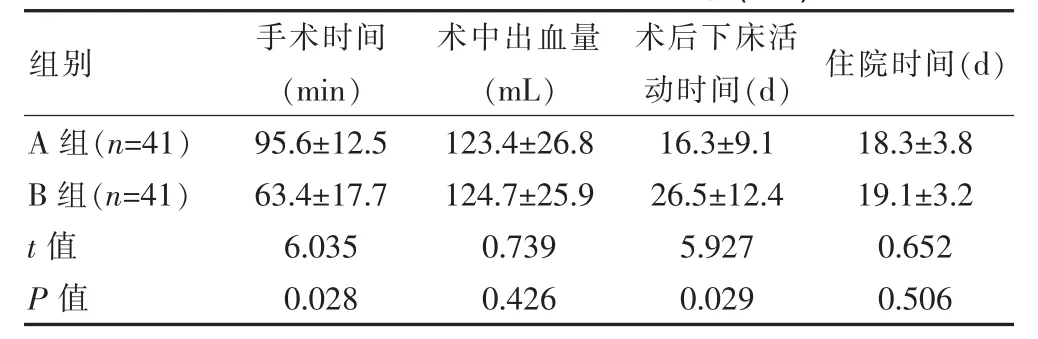
表1 A组与B组手术相关指标比较(±s)
组别 手术时间(min)术中出血量(mL)术后下床活动时间(d) 住院时间(d)A 组(n=41)B 组(n=41)t值P值95.6±12.5 63.4±17.7 6.035 0.028 123.4±26.8 124.7±25.9 0.739 0.426 16.3±9.1 26.5±12.4 5.927 0.029 18.3±3.8 19.1±3.2 0.652 0.506
2.2 术后不同时段Harris评分比较
术后3个月时,两组Harris评分差异无统计学意义(P>0.05);术后 6个月及 12个月时,A 组 Harris评分明显高于 B 组(P<0.05),见表 2。
表2 A组与B组术后不同时段Harris评分比较[(±s),分]
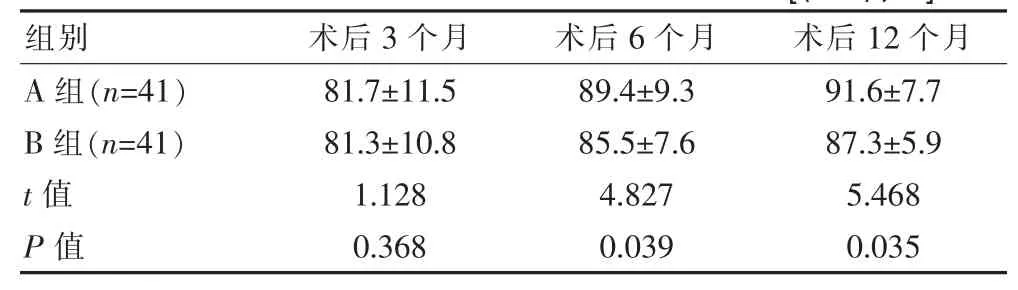
表2 A组与B组术后不同时段Harris评分比较[(±s),分]
组别 术后3个月 术后6个月 术后12个月A 组(n=41)B 组(n=41)t值 P值81.7±11.5 81.3±10.8 1.128 0.368 89.4±9.3 85.5±7.6 4.827 0.039 91.6±7.7 87.3±5.9 5.468 0.035
2.3 并发症发生率比较
A组41例患者中,4例术后发生并发症,发生率9.8%,其中,下肢深静脉血栓2例,肺部感染、假体感染各1例;B组41例患者中,3例术后发生并发症,发生率7.3%,其中,下肢深静脉血栓2例,肺部感染1例。两组并发症发生率差异无统计学意义(χ2=0.637,P=0.447>0.05)。
3 讨论
临床上,老年人为股骨转子间骨折的高发人群,且年龄与骨折风险呈正比,即年龄越大风险越高。研究指出,老年人存在骨质疏松情况,再加上大量的流失骨质钙离子,一定的改变了其骨质结构,受此影响,会降低骨密度、骨硬度,减弱骨的承受能力,增加各种意外风险的发生可能,尤其是骨折[4]。
股骨转子间骨折发生后,保守治疗及手术治疗均比较常用,但对于高龄股骨转子间骨折患者来说,由于多数患者伴有骨质疏松、营养不良等症状,并不能接受保守治疗的长时间卧床,因而要采取手术治疗,不过手术机会通常只有一次,所以临床以手术治疗高龄股骨转子间骨折患者时,要求要尽量缩短手术时间、减轻手术创伤、减少术中出血量,且活动力要尽快恢复[5-6]。目前,大部分学者认为,坚强内固定、早期活动为高龄股骨转子间骨折的手术标准,人工股骨头置换术、PFNA内固定是两种能够满足这两方面要求的手术方式[7-8]。
在股骨转子间骨折患者中,高龄患者相对具有较为脆弱的内环境平衡,如果术中过多的失血,术后容易发生贫血,进而影响术后恢复效果[9]。该研究观察两种术式的术中出血量发现,观察组为(123.4±26.8)mL,对照组为(124.7±25.9)mL,差异无统计学意义,说明这两种术式均可用于高龄患者。人工股骨头置换术开展时,由于需要较大的切口,且具有较为繁琐的操作,导致手术时间比较长,该研究A组手术时间明显高于B组反映出了人工股骨头置换术的此种不足。不过,人工股骨头置换术固定的牢固性非常强,假体安装后,骨折可更加良好的复位,有助于功能锻炼的尽早开展,该研究A组术后下床活动时间显著低于B组证明了此术式的此种作用。另外,有研究指出,利用人工股骨头置换术治疗后高龄股骨转子间骨折患者时,患者术后的Harries评分会显著高于PFNA固定,人工股骨头置换术患者术后6个月时Harries评分可达到85分以上。该研究中,术后3个月时,Harris评分结果差异无统计学意义,表明这两种术式都有利于促进患者髋关节功能恢复,但术后6个月时,两组出现明显差异,A组Harris评分更高,一致于前人研究,这可能与人工股骨头置换术具有较好的固定效果相关。综合该研究结果,患者伴有明显骨质疏松、粉碎严重、伴有小转子及股骨矩骨折时,适合采用人工股骨头置换术,而稳定性较好的患者较为适合采用PFNA内固定[10]。
综上所述,高龄股骨转子间骨折患者行手术治疗时,人工股骨头置换术所能获得治疗效果一致于PFNA内固定,不过,这两种手术形式各具优势,医生应在全面、准确掌握患者骨折情况的基础上,合理的选择手术方式,确保一次手术成功,避免二次手术,减轻手术创伤,使患者术后髋关节功能良好的恢复,提高患者的生活质量。
