432例胎膜早破临床分析
2017-04-21吴仕元肖锦艳熊静
吴仕元 肖锦艳 熊静
[摘要]目的探讨胎膜早破妊娠分娩结局及高危因素。方法回顾分析2015年5月1日~10月1日在湖南省岳阳市妇幼保健院分娩的432例孕妇的相关临床资料。结果(1)1827例孕妇共发生432例胎膜早破,其发生率为23.65%,未足月与足月者发生率分别为3.61%及20.03%,高于文献报道水平10%~15%,可能与研究对象高危妊娠多有关;(2)宫腔及宫颈手术史、生殖系统感染、宫腔压力增高(巨大儿、双胎妊娠、羊水过多等)均是导致胎膜早破的高危因素;(3)胎膜早破组产后出血、产褥病率、剖宫产率、胎儿窘迫、新生儿窒息发生率均高于对照组,且差异有统计学意义(P<0.05);(4)足月胎膜早破阴道分娩率高于未足月胎膜早破,且差异有统计学意义(P<0.05)。足月胎膜早破者的胎儿窘迫及新生儿窒息率均低于未足月胎膜早破者,差异无统计学意义(P>0.05),可能与统计病例少有关。结论胎膜早破对母婴造成不良的妊娠分娩结局,应加强孕期高危因素的监测与处理,减少因胎膜早破导致的母婴并发症发生。
[关键词]胎膜早破;临床分析;高危因素;并发症
胎膜早破是妊娠中晚期发病率较高是妊娠并发症,其发生率在10%~15%,本类情况发生于妊娠28周之后但是37周之前,由于其易导致早产、难产、母婴感染、产后出血、胎儿及新生儿窒息等母婴不良结局,因此应加强对胎膜早破高危因素的识别与防治,降低母婴并发症发生。临床中关于胎膜早破相关的病因研究较多,其中较多研究认为胎膜早破发生高危因素的研究,但是相关的研究的结果差异也普遍存在.甚至存在研究结果相悖的情况,因此在胎膜早破的防控方面仍存在欠缺,鉴于此种情况的存在。本研究通过对胎膜早破临床资料的回顾分析,探讨导致胎膜早破发生的高危因素,同时研究本类情况对孕妇妊娠结局的影响情况,以为其防控措施的制定提供参考依据,现报道如下。
1.资料与方法
1.1一般资料
将2015年5月1日~10月1日期间于本院住院分娩的产妇1827例进行研究,其中共有432例胎膜早破孕产妇。432例胎膜早破均符合以下标准:孕妇主诉出现突然的阴道流液,且阴道检查显示有液体流出及(或)出现胎脂样物;流出液pH≥6.5;腹部超声结果显示,羊水量减少或羊膜镜检查结果中未出现羊膜囊。同时将432例胎膜早破者根据发生的孕周分为未足月胎膜早破组(n=66),足月胎膜早破组(n=366),年龄19~42岁,平均20~35岁,孕周在28~42周。其中为足月胎膜早破组中,年龄为20~34岁,平均(28.4±5.0)岁,孕周为37.0~42.0周,平均(40.2±1.1)周。未足月胎膜早破组中年龄为21~35岁,平均(28.6±4.7)岁,孕周为28.0~36.8周,平均(33.4±1.2)周。两组的年龄方面比较,差异有统计学意义(P>0.05),具有可比性。
1.2方法
将432例患者的生殖道感染情况、妊娠结局相关指标(巨大儿、羊水过多、产后出血及胎儿、新生儿窒息)等情况进行统计及分析,诊断标准均符合《妇产科学》第8版中的相關诊断标准。然后将其中胎膜早破发生率、未足月与足月发生率分别统计,同时分析432例胎膜早破者的原因。再将胎膜早破与未胎膜早破者的分娩结局(剖宫产、产后出血、产后病率、早产、胎儿窘迫、新生儿窒息及低出生体重儿发生率)进行比较,同时比较足月与未足月胎膜早破者的分娩方式及新生儿结局。
1.3统计学方法
本研究中的数据检验软件选取SPSSl7.0,计量资料以(x±s)表示,采用f检验,计数资料以百分比表示,采用x2检验,P<0.05为差异有统计学意义。
2.结果
2.1胎膜早破发生率
1827例孕妇共发生432例胎膜,其发生率为23.65%,未足月与足月者分别为66例和366例,其发生率分别为3.61%及20.03%,且分别占胎膜早破者的15.28%及84.72%。
2.2胎膜早破的原因分析
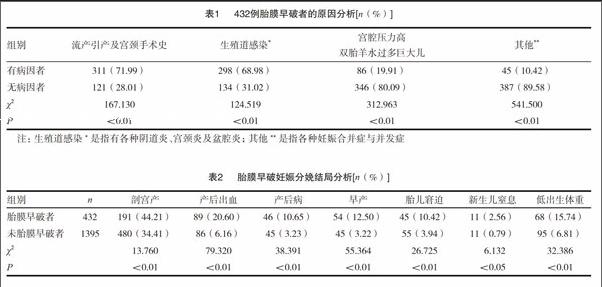
有病因者的流产引产及宫颈手术史比例、生殖道感染率、宫腔压力过高、双胎羊水过多及巨大儿率、其他情况率均高于无病因者,差异有统计学意义(P<0.01)。见表1。
2.3胎膜早破与妊娠分娩结局分析
研究显示,胎膜早破者的剖宫产率、产后出血率、产后病率、早产率、胎儿窘迫率、新生儿窒息率及低出生体重儿率均显著高于未胎膜早破者,差异有统计学意义(P<0.01)。见表2。
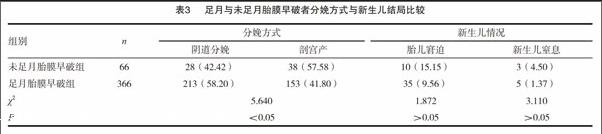
2.4足月与未足月胎膜早破者分娩方式及新生儿结局比较
未足月胎膜早破者的阴道分娩率低于足月胎膜早破者,差异有统计学意义(P<0.05),而未足月胎膜早破及足月胎膜早破者的新生儿窘迫及新生儿窒息率比较,差异无统计学意义(P>0.05)。见表3。
3.讨论
本研究结果显示,胎膜早破的发生率为23.65%(432/1827),其中未足月胎膜早破为66例,其发生率为3.16%,占胎膜早破的15.28%,足月胎膜早破为366例,其发生率为20.03%,占胎膜早破的84.72%,与文献报道要高,可能与本组病例选择中高危妊娠多有关。胎膜早破的病因迄今尚不明确,可能与流产引产及宫颈手术所致的宫颈机能不全、生殖道感染及子宫腔内压力异常胎膜受力不均等有关。本研究结果显示,432例胎膜早破病例原因分析中发现:有流产、引产及宫颈手术史者占71.99%,居第一位,可能为流产引产及宫颈手术致宫颈机能不全,使前羊膜囊锲入受压不均致胎膜破裂所致。其次有生殖道感染者占68.98%,居第二位,可能为宫颈炎、阴道炎使阴道局部自净能力降低,病原微生物上行感染胎膜,激活细胞因子产生大量蛋白水解酶、金属蛋白酶等降解胎膜致胎膜破裂。有研究报道:感染是引起胎膜早破的主要原因,70%的胎膜早破有绒毛膜羊膜炎的组织学证据。宫腔压力高如双胎羊水过多巨大儿等占19.91%,居第三位,可能为覆盖宫颈局部胎膜为胎膜薄弱处,在妊娠晚期存在形态、生化及组织学改变,在宫腔压力高的情况下容易发生破裂。不明原因导致胎膜早破占10.42%,有研究认为这种情况的发生可能与胎膜发育不佳或者某些营养方面不足有关。
胎膜早破可对母婴均造成较大的不良影响,其中对母体的影响主要表现为对羊膜腔的影响,当胎膜早破后,胎膜作为屏障的作用消失,因此病原菌更易于侵袭至宫腔,且易于进入血液循环,导致多类感染性疾病的发生,从而表现为产褥感染发生率的提高。本研究中的胎膜早破患者产后共发生率显著地高于对照组的3.23%(P<0.05)。鉴于此种情况的存在,对胎膜早破患者应注重早期进行抗感染的治疗,以达到有效控制围生期感染的目的。再者,多胎、过多的羊水、巨大儿等情况的存在对子宫肌纤维的不良影响也普遍存在,而这进一步影响到子宫的收缩,从而更易于发生产后出血,并使剖宫产率增加,本研究显示:胎膜早破病例组产后出血及剖宫产率明显高于对照组,两组比较差异有统计学意义(P<0.01)。
另外,胎膜早破对胎儿的危害也不同程度存在,其可导致胎儿活动场所的异常,且对维持宫腔稳定的因素也存在不良影响,其中羊水异常即是表现突出的一个方面,而羊水过少可导致外界冲击力的缓冲效果较差,对胎儿的危害较大,还可导致胎盘血供较少,进而导致胎儿窘迫的发生。再者,胎膜早破可导致早产的发生,且可导致脐带脱垂的发生,导致胎儿死亡的发生,因此危害极大。本研究结果显示,胎膜早破者的新生儿异常情况包括胎儿窘迫及新生儿窒息的发生率均相对更高,且其中未足月者的发生率均相对更高,因此进一步提示了对胎膜早破者的防控与干预。
本研究中共涉及432例发生胎膜早破的产妇,且将未足月和足月发生着的情况进行对比的结果显示,足月者的阴道分娩率相对更高,剖宫产率则相对更低,分析原因,我们认为胎膜早破发生后,羊水减少,而这进一步影响到宫内压力状态,而胎儿的肺部发育相对较差,对于氧供的要求相对更高,导致胎儿氧供的不足,因此需及早进行干预。另外,胎膜早破者中较多应注意胎儿的大小,出现早产情况者,因胎儿较小,较多可能选择阴道产,而应根据胎儿的实际情况给予干预,避免因其氧耐受较差而导致的窒息情况发生,因此也應进行剖宫产,鉴于上述情况的存在,提示我们应加强对胎儿的监护,以为分娩方式的选取提供依据。
对相关因素的研究结果显示,对于胎膜早破应做到以下干预,其中孕前及孕期的常规检查应引起重视,对于存在炎症者,应及早进行治疗,对于阴道分泌物的积极检查与检测也是重要的方面。再者,细致全面的健康教育也是提升育龄妇女健康状态的重要方法,提升其生殖知识认知度的基础上,对其进行细致干预是必要前提。同时,对于宫颈内口出现松弛情况者,应尽早进行干预,主要为采用宫颈环扎术治疗,并注意卧床休息。而孕期的饮食干预也是有效降低巨大儿发生的有效方式,因此此方面的干预价值较高。尤其应重视对孕期维生素、钙、锌等营养素的补充,以达到有效降低胎膜早破发生的目的。
综上所述,我们认为胎膜早破对母婴的危害均较大,因此应通过对孕妇进行围生期卫生健康宣教、孕期营养的干预来达到降低其发生的目的,从而达到改善母婴妊娠结局的预期效果。
