血清ALT水平升高非酒精性脂肪性肝病患者代谢相关指标水平变化
2016-01-20邹迪莎于健叶瑶郑天鹏桂林医学院附属医院广西桂林541001
邹迪莎,于健,叶瑶,郑天鹏(桂林医学院附属医院,广西桂林541001)
血清ALT水平升高非酒精性脂肪性肝病患者代谢相关指标水平变化
邹迪莎,于健,叶瑶,郑天鹏
(桂林医学院附属医院,广西桂林541001)
摘要:目的观察血清丙氨酸氨基转移酶( ALT)水平升高非酒精性脂肪性肝病( NAFLD)患者代谢相关指标变化。方法NAFLD患者1 273例,将其中256例血清ALT水平>40 U/L者作为ALT升高组,256例血清ALT水平≤40 U/L者作为ALT正常组,同时选取256例非NAFLD者作为对照组。比较三组BMI、收缩压( SBP)、舒张压( DBP)、血清尿酸( UA)、TG、TC、LDL-C、HDL-C、空腹血糖( FPG),比较ALT升高组与ALT正常组超重及肥胖、高血压、高尿酸血症、高脂血症、高血糖患病率,分析NAFLD患者血清ALT水平升高的危险因素。结果NAFLD患者ALT升高组TC、LDL-C、FPG水平及高脂血症、高血糖患病率均高于ALT正常组( P均<0.05)。多因素Logistic回归分析结果显示,高LDL-C( P = 0.000,95% CI: 1.358~2.807)和高血糖( P = 0.001,95% CI: 1.366~3.386)均为NAFLD患者血清ALT水平升高的独立危险因素。结论血清ALT水平升高NAFLD患者TC、LDL-C、FPG水平高,高脂血症、高血糖患病率高,危险因素为高LDL-C和高血糖。
关键词:非酒精性脂肪性肝病;丙氨酸氨基转移酶;代谢异常
非酒精性脂肪性肝病( NAFLD)是西方国家最常见的慢性肝脏疾病,具有发病人群广、低龄化及潜在癌变化的特点。随着我国经济的快速发展和人们饮食结构的改变,NAFLD 在我国的发病率呈增高趋
势,已成为全球关注的威胁公共健康的严重问题[1]。大多数NAFLD患者早期没有明显症状,但可表现出肝脏功能受损的征象,即丙氨酸氨基转移酶( ALT)水平升高。国内外研究[2,3]表明,NAFLD患者常合并不同程度的代谢异常,而NAFLD患者血清ALT水平升高与代谢的关系尚不清楚。因此,本研究观察了血清ALT水平升高NAFLD患者代谢相关指标变化,以探讨NAFLD患者血清中ALT水平与代谢异常的关系。
1 资料与方法
1.1临床资料选择2012年7~11月在桂林医学院附属医院体检中心体检的人群,通过整体抽样方法共抽取6 660名调查对象,年龄20~89( 48.07± 13.41)岁,其中男3 480例,年龄( 48.37±13.45)岁,女3 180例,年龄( 47.74±13.35)岁。本研究共检出NAFLD患者1 273例,年龄22~86( 50.37± 12.90)岁。NAFLD的诊断标准根据《非酒精性脂肪性肝病诊疗指南( 2010年修订版)》[4]。肝功能异常的标准为ALT>40 U/L。将NAFLD人群中256 例( 20.1%)血清ALT水平>40 U/L者作为ALT升高组[男213例、女43例,年龄( 43.86±10.84)岁],256例血清ALT水平≤40 U/L者作为ALT正常组[男212例、女44例,年龄( 43.81±10.20)岁],并从非NAFLD人群中选取256例作为对照组[男211例、女45例,年龄( 43.46±13.45)岁]。研究人群均签署知情同意书。三组年龄、性别具有可比性。
1.2代谢相关指标观察由技术人员统一进行体格测量,测量研究对象的身高及体质量,计算BMI,于静息状态下坐位测量右臂肱动脉血压,连续测量2次,间隔1 min,取两次测量的平均值。研究对象均隔夜禁食12 h,次日清晨空腹静脉采血,使用罗氏公司Cobas C501全自动生化分析仪检测尿酸( UA)、TG、TC、LDL-C、HDL-C、空腹血糖( FPG)和ALT。研究对象在清晨空腹状态下,由受过正规培训的影像学医师应用迈瑞超声检查仪( DC-6 ExpertⅡ型)进行肝脏彩超检查,并统一出具诊断报告。血脂异常的诊断标准参照《中国成人血脂异常防治指南( 2007年版)》[5],满足以下条件之一即为血脂异常: TC≥5.18 mmol/L、TG ≥1.70 mmol/L、LDL-C≥3.37 mmol/L、HDL-C<1.04 mmol/L;空腹血糖升高及糖尿病的诊断参照《中国2型糖尿病防治指南( 2010年版)》;高血压的诊断依据《中国高血压防治指南( 2010年修订版)》[6],收缩压( SBP)≥140 mmHg和(或)舒张压( DBP)≥90 mm-Hg;超重及肥胖的诊断依据中国成BMI分类( 2002年版)推荐的标准。
1.3统计学方法采用SPSS18.0统计软件。计量资料以珋x±s表示,组间比较用t检验或方差分析;计数资料比较用χ2检验; NAFLD患者血清ALT水平升高的危险因素采用非条件Logistic回归分析。P<0.05为差异有统计学意义。
2 结果
三组代谢相关指标比较见表1。NAFLD患者ALT升高组与ALT正常组代谢异常率比较见表2。以ALT为因变量,性别、年龄、BMI、高血压、UA、TG、TC、LDL、HDL和FPG为自变量,通过向前逐步引入法对混杂因素进行校正(α入=0.10,α出=0.15),多因素Logistic回归分析结果显示,高LDL-C和高血糖均为NAFLD患者血清ALT水平升高的独立危险因素( P<0.01),详见表3。
表1 三组代谢相关指标比较(±s)
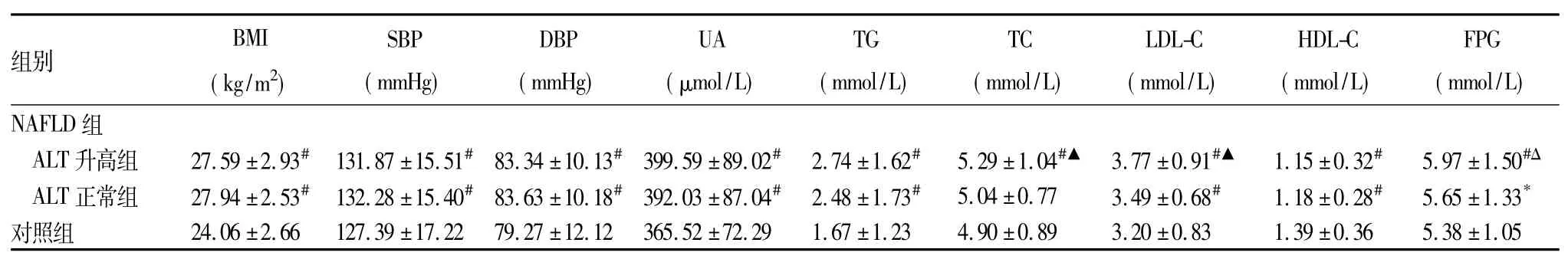
表1 三组代谢相关指标比较(±s)
注:与对照组比较,*P<0.05,#P<0.01;与ALT正常组比较,ΔP<0.05,▲P<0.01。
组别BMI ( kg/m2) SBP ( mmHg) DBP ( mmHg) UA (μmol/L) TG ( mmol/L) TC ( mmol/L) LDL-C ( mmol/L) HDL-C ( mmol/L) FPG ( mmol/L) NAFLD 组ALT升高组 27.59±2.93#131.87±15.51#83.34±10.13#399.59±89.02# 2.74±1.62# 5.29±1.04#▲ 3.77±0.91#▲ 1.15±0.32# 5.97±1.50#ΔALT正常组 27.94±2.53#132.28±15.40#83.63±10.18#392.03±87.04# 2.48±1.73# 5.04±0.77 3.49±0.68# 1.18±0.28# 5.65±1.33*对照组 24.06±2.66 127.39±17.22 79.27±12.12 365.52±72.29 1.67±1.23 4.90±0.89 3.20±0.83 1.39±0.36 5.38±1.05

表2 NAFLD患者ALT升高组与ALT正常组代谢异常率比较( %)
3 讨论
NAFLD是一种无过量饮酒史及其他明确肝损
因素所致的、以弥漫性肝实质细胞脂肪变性和脂肪贮积为主要特征的临床病理综合征,其发生机制主要与“二次打击”有关,第一次打击为胰岛素抵抗和脂质代谢异常所致的肝脏脂肪堆积,第二次打击为
各种因素造成的氧化应激和脂质过氧化损伤,使脂肪变性的肝细胞发生炎症、坏死[7]。其病程演变主要包括单纯性脂肪肝( SFL)、非酒精性脂肪性肝炎( NASH)和非酒精性脂肪肝纤维化/肝硬化三个阶段,少数可进展为肝功能衰竭或肝细胞癌。随着生活水平的提高和饮食结构的改变,NAFLD的发病率逐年上升,是西方发达国家最常见的慢性肝病,患病率达25%~30%[8]。本研究结果显示,桂林市汉族体检人群NAFLD患病率为19.1%,这与现有研究[9]结果相似。NAFLD在我国已成为仅次于病毒性肝炎的第二大肝病,此外,NAFLD易合并代谢性疾病和心脑血管疾病,导致其发病率、致残率及致死率上升[10],严重危害人类的健康。
ALT是最常见的肝功能检查指标,也是世界卫生组织推荐的对肝功能损害最敏感的检测指标,主要分布于肝细胞胞质中,细胞内浓度为血清浓度的1 000~3 000倍,当肝细胞受损时,肝细胞内ALT释放入血,使血清ALT水平迅速升高。研究[11]发现血清ALT水平不仅是肝脏疾病敏感可靠的指标,对代谢综合征和心脑血管疾病也有较高的预测价值。因此,了解NAFLD患者血清ALT水平与代谢异常的关系,对于研究NAFLD的发病机制及防治措施具有重要意义。本研究结果表明,无论ALT水平是否升高,NAFLD患者均易合并超重或肥胖、高血压、高尿酸血症、高脂血症、高血糖等代谢异常情况。进一步分析显示,NAFLD患者ALT升高组TC、LDL-C和FPG水平均高于ALT正常组,且两组代谢异常率比较也显示,NAFLD患者ALT升高组高脂血症和高血糖发生率均高于ALT正常组,表明NAFLD患者血清ALT水平异常与糖脂代谢紊乱密切相关,这与文献[2]报道相一致。
NAFLD病因复杂、发病机制不明确,而血清ALT水平升高与其密切相关,了解NAFLD患者血清ALT水平升高的危险因素,对于防治NAFLD及其并发症有重要意义。本研究对NAFLD患者血清ALT水平升高的危险因素行多因素Logistic回归分析显示,高LDL-C和高血糖均为NAFLD患者血清ALT水平升高的危险因素。其中血脂异常为NAFLD患者血清ALT水平升高的危险因素,主要是由于过多的游离脂肪酸、胆固醇进入肝脏堆积,造成肝细胞功能障碍、脂肪变性、通透性增强,肝细胞ALT释放入血增加。而高血糖或糖尿病患者由于葡萄糖利用障碍,从而影响肝细胞代谢,使脂肪动员增加、肝脏合成脂肪增多,超过了肝脏氧化利用和运输的能力,最终导致脂肪在肝内蓄积、肝功能的损伤[12]。
综上可见,血清ALT水平升高NAFLD患者TC、LDL-C、FPG水平高,高脂血症、高血糖发生率高,危险因素为高LDL-C和高血糖。因此,NAFLD患者应通过合理饮食、改善血脂紊乱和血糖紊乱,从而改善肝细胞功能,降低肝内炎症活动程度,减轻肝脏受损程度,避免肝纤维化、肝硬化及肝功能衰竭的发生和发展。
参考文献:
[1]Neuschwander-Tetri BA,Clark JM,Bass NM,et al.Clinical,laboratory and histological associations in adults with nonalcoholic fatty liver disease[J].Hepatology,2010,52( 3) : 913-924.
[2]郭万越.非酒精性脂肪肝相关因素Logistic回归分析[J].实用肝脏病杂志,2011,14( 5) : 376-378.
[3]Alkassabany YM,Farghaly AG,El-Ghitany EM.Prevalence,risk factors,and predictors of nonalcoholic fatty liver disease among schoolchildren: a hospital-based study in Alexandria,Egypt[J].Arab J Gastroenterol,2014,15( 2) : 76-81.
[4]中华医学会肝脏病学分会脂肪肝和酒精性肝病学组.非酒精性脂肪性肝病诊断标准[J].中华肝脏病杂志,2010,18( 3) : 163-166.
[5]中国成人血脂异常防治指南制定联合委员会.中国成人血脂异常防治指南[J].中华心血管病杂志,2007,35( 5) : 390-419.
[6]中国高血压防治指南修订委员会.中国高血压防治指南2010 [J].中华高血压杂志,2011,19( 8) : 701-743.
[7]Day CP,James OF.Steatohepatitis: a tale of two "hits"[J].Gastroenterology,1998,114( 4) : 842-845.
[8]Ong JP,Younossi ZM.Epidemiology and natural history of NAFLD and NASH[J].Clin Liver Dis,2007,11( 1) : 1-16.
[9]胡卫.血清丙氨酸氨基转移酶升高在非酒精性脂肪肝病中的意义[J].武汉大学学报(医学版),2013,34( 4) : 555-557,605.
[10]Guleria A,Duseja A,Kalra N,et al.Patients with non-alcoholic fatty liver disease ( NAFLD) have an increased risk of atherosclerosis and cardiovascular disease[J].Trop Gastroenterol,2013,34 ( 2) : 74-82.
[11]Kim WR,Steven LF,Adrian MD,et al.Serum activity of alanineaminotransferase ( ALT) as an indicator of health and disease [J].Hepatology,2008,47( 4) : 1363-1370.
[12]秦艳,张晾,潘杰.高脂饮食对非酒精性脂肪肝影响机制研究进展[J].实用肝脏病杂志,2010,13( 1) : 72-74.
收稿日期:( 2015-05-28)
通信作者:于健
文章编号:1002-266X( 2015) 31-0051-03
文献标志码:B
中图分类号:R575.5
doi:10.3969/j.issn.1002-266X.2015.31.020
