多普勒超声在小儿髋关节畸形诊断价值观察
2022-09-09姜瑞华
姜瑞华
(丹东市振安区卫生健康服务中心超声科,辽宁 丹东 118000)
发育性髋脱位(developmental dysplasia ofthe hip,DDH)为常见的髋关节畸形,多发病于小儿,也是儿童期的一种骨骼肌肉系统疾病[1-2]。发育性髋脱位是因遗传因素、机械因素及胚胎期髋臼发育缺陷等多种因素形成的髋关节畸形,包含从轻微髋关节不稳定至髋关节脱位多个疾病病变[3-4]。发育性髋脱位多发病于女性儿童,男女比例约为1:4。发育性髋脱位的病因还不明确,病理改变主要表现为髋关节囊松弛、有关韧带松弛和骨盆韧带松弛等,病理变化涉及到股骨颈、髋臼、股骨头、关节囊等,正确的早期诊断是治愈发育性髋脱位的关键所在[5-6]。发育性髋脱位包含髋臼和股骨近端的发育异常,以及髋关节不稳定,早期没有特异性的症状和体征,在后续可表现为髋关节外展受限、大腿和臀部皮纹不对称、下肢长度差异、膝关节不在同一平面、关节弹响。手法检查、定期随访能比较准确地发现发育性髋脱位,但是早期诊断敏感性有待提高。骨盆前后位X线摄片为发育性髋脱位的主要诊断方法,但不能清晰显示关节周围的软骨及软组织,且有一定的辐射性[7-8]。超声具有无创、无辐射、可反复检查等特点,对软组织及软骨具有良好的分辨能力[9-10]。本文具体探讨与观察多普勒超声在小儿髋关节畸形诊断价值,以期扩大超声在该病诊断中的应用,希望为临床提供更丰富的信息。现总结报告如下。
临床资料
1 一般资料:2017年8月-2020年5月选择丹东市振安区卫生健康服务中心就诊的66例疑似发育性髋脱位患儿为研究对象,其中男34例,女32例;年龄最小34天,最长6个月,平均(3.15±0.22)岁;平均体质量(16.02±0.28)kg;平均身高(102.48±17.20)cm。纳入标准:具有任何一项临床阳性体征(下肢长度差异、臀纹或大腿纹不对称、单侧髋关节外展角度<70°,关节囊厚度不均匀,后外侧关节囊增厚显著,而前内侧拉长菲薄,前内侧拉长菲薄);年龄30天-6个月;患儿家属知情同意本研究;丹东市振安区卫生健康服务中心伦理委员会批准了此次研究。排除标准:临床资料缺乏者;病理性髋关节脱位患儿及先天性多发性关节挛缩症合并髋关节脱位患儿。
2 超声方法:使用GE公司生产的LOGIQ E9高档彩超诊断仪,探头频率5-7MHz,配套有发育性髋脱位超声诊断软件。患儿侧卧在凹槽式记忆海绵床垫内,将髋稍进行内旋、屈曲,先检查左髋,再行右髋检查。将超声探头放置于髋部股骨大粗隆处,平移探头获得髋关节冠状切面。在髋关节标准冠状切面上,标记基线、骨顶线、软骨顶线,保持基线与骨顶线相交成α角,与软骨顶线成β角,每位患儿均测量2次,取2次的平均值作为最后测量值。
3 观察指标:超声Graf分类:Ⅰ型:发育成熟,骨定完好,骨性髋白缘锐利;Ⅱ型:髋关节发育不良,骨顶缺陷,骨性髋白缘圆钝;Ⅲ型:半脱位,骨顶差,骨性髋白缘圆钝或变平;Ⅳ型:完全脱位,骨顶差,骨性髋白缘圆钝或变平。Ⅲ型+Ⅳ型判断为髋关节脱位。同时所有患儿给予手术治疗,以术中情况作为最终诊断金标准,记录股骨头骨化中心形态指标,包括上下径、左右径、前后径等。
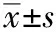
5 结果
5.1 病理情况:在66例患儿中,病理诊断为发育性髋脱位34例,占比51.52%(34/66),正常髋关节32例,占比48.48%(32/66)。在发育性髋脱位34例患儿中,Crowe I 型22例,Crowe II 型8例,Crowe III 型2例,Crowe IV 型2例;Hartofilakidis A 型11例,Hartofilakidis B 型19例,Hartofilakidis C 型4例。
5.2 超声声像图表现:正常髋关节:髋臼骨缘锐利,髋臼骨顶略成弧形对股骨头覆盖良好,纤维盂唇成三角形中等回声覆盖股骨头外缘。发育性髋脱位:髋臼骨缘圆钝或缺损,髋臼窝变浅,盂唇位于股骨头与髋臼之间,轮廓模糊,髋臼骨顶对股骨头覆盖不良。
5.3 股骨头骨化中心形态指标对比:正常髋关节患儿的股骨头骨化中心的上下径、左右径、前后径分别为(1.02±0.12)cm、(1.12±0.13)cm、(1.09±0.22)cm,都显著高于发育性髋脱位患儿的(0.70±0.11)cm、(0.87±0.18)cm、(0.94±0.15)cm(P<0.05)。见表1。
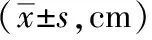
表1 股骨头骨化中心形态指标对比
5.4 诊断价值:在66例患儿中,超声诊断为Ⅰ型20例(30.3%)、Ⅱ型11例(16.7%)、Ⅲ型18例(27.3%)、Ⅳ型17例(25.8%),多普勒超声诊断发育性髋脱位的敏感性与特异性分别为97.1%(33/34)和93.8%(30/32)。见表2。
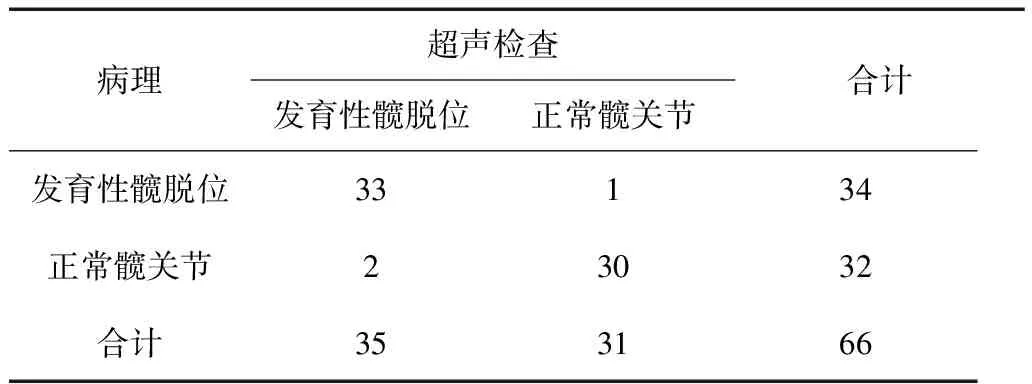
表2 多普勒超声在小儿发育性髋脱位的诊断价值(n)
讨 论
发育性髋脱位居小儿肢体畸形疾病首位[11-12],其高危因素包括先天性马蹄内翻足、臀位妊娠、先天性肌性斜颈,临床检查体征阳性也被认为是高危因素[13]。有研究表明,在全部初次全髋置换术的病因中,发育性髋关节畸形占10.0%左右,而在≤60岁人群的初次全髋置换术中,这一比例可达30%左右[14]。发育性髋关节畸形早期诊断和治疗,能显著改善患儿的预后[15]。
发育性髋脱位如未及时治疗,很多患儿可能会逐渐形成半脱位甚至完全性脱位,到了成年期可能就会出现疼痛性早熟性关节炎。髋关节需维持静态稳定,同时活动过程中维持步态及平衡,而股骨头在这个发育过程中需要保持同心圆复位,其中关节囊与周围肌肉软组织有重要作用[17]。小儿发育性髋脱位的病因是复杂的,受多方面因素的影响,其也属于多基因遗传病,与遗传和环境因素密切相关。特别是部分患儿髋关节韧带松弛,因此股骨头无法稳定固定于髋臼内,股骨头容易轻度或完全脱出髋臼窝。小儿发育性髋脱位多发生于女性,女性发病率是男性的5-9倍;如果父母有一方有髋关节发育不良,小儿的发生率接近15.0%;而如果父母双方有髋关节发育不良,小儿的发生率在30.0%以上。臀位分娩的小儿比头位分娩小儿的髋关节会受到更大的压力拉伸髋关节韧带,更容易出现髋关节不稳定。母体子宫内羊水过少,或小儿存在先天性肌性斜颈或足部畸形,也可能增加小儿发育性髋脱位的发生风险。发育性髋脱位包括髋臼发育不良、不稳定性髋关节以及完全性髋关节脱位,还可分为综合征型和经典型。综合征型脱位常与神经肌肉性疾病有关,如脊髓发育不良和关节弯曲,或其他形态发育异常的综合征如Larsen综合征。这些畸形可能发生于孕12周或孕18周。而经典型髋关节脱位发生于围产期正常的新生儿。母体的激素分泌异常也可能导致女性新生儿韧带松弛,这与髋关节脱位有关。并非所有的髋关节脱位在出生时即存在,也并非所有的髋关节脱位在新生儿期可检测出来。正常髋关节的发育需要股骨头与髋臼间持续稳定和相互适应性改变。新生儿髋关节不稳定,可有轻微髋关节发育不良,常常自行缓解,这种生理性的髋关节变异不需要治疗。新生儿期明显发育性髋脱位可能自行缓解,也可发展成为半脱位甚至全脱位。传统襁褓将新生儿固定于髋关节伸直内收位,此种体位更易导致出现髋关节脱位;我国部分地区有捆绑、拉拽新生儿双腿习惯,认为能够帮助新生儿“长个儿,腿直”,这也可能造成髋关节脱位。在确诊的发育性髋脱位中,大约95%左右是可逆的,大约60%不需要治疗在1个月龄后正常发育。约2%发育性髋脱位需要骨科治疗。在临床症状中,如果髋关节发育不良,那患侧髋关节就不能充分外展,在新生儿时期不能充分打开,可把双腿合上。同时患侧腿的皮纹位置会更高,数量更多,并且一条腿的蹬踩力量不如另一条腿。长期脱位状态可导致关节周围的肌肉挛缩软组织病理改变,从而影响患儿股骨头的正常发育,使得髋臼容积缩小,造成头臼不匹配[18]。发育性髋脱位通常发生于出生6个月以内的新生儿,因髋臼、股骨头可塑性强,在这个年龄段,对发育性髋脱位患儿作出明确诊断并采取相应治疗措施,可使髋关节朝正常方向发育[19]。发育性髋脱位早期没有特异性的症状和体征,这给发现发育性髋脱位增加了难度。为此医护人员要有足够的耐心,仔细地评估髋关节的状况,从而早期诊断发育性髋脱位。Galeazzi征是将新生儿仰卧放于检查台上,然后检查新生儿的髋双侧是否对称,在>12周的新生儿中,髋关节外展受限是提示髋脱位最可靠的检查方法。大多数新生儿的髋关节内收可达30°和外展可达75°。Ortolani试验是将新生儿仰卧在检查台上,可反映髋关节的稳定性,随着髋关节的内旋或外旋提拉下肢,当脱位的股骨头复位至髋臼时可感觉到明显的弹响声,这一体检发现称为Ortolani征。用Ortolani试验相同的手法固定骨盆和握持大腿,将髋关节沿中线外旋/内旋并屈髋90°,然后将下肢轻柔内收并对膝关节轻微向后加压造成不稳定的髋关节脱位或半脱位,有明显的弹响或向后运动的感觉为阳性。非专业人士或父母不要使用这些手法检查小儿,以免对小儿的关节造成伤害。上述任何体检的发现,均需要对患儿采取进一步的诊断措施,或直接转给骨科医师。由于大多数医生并没有掌握体检的手法,为此早期诊断方法多应用超声与X线检查。不过在4月龄前,骨盆前后位X线摄片读片较为困难,因为此时股骨头完全由软骨组成,未出现骨化中心。电子计算机断层扫描(Computed Tomography,CT)可辅助判断髋关节的骨质情况,另外,股骨侧可通过CT测量股骨颈前倾角。磁共振成像(Magnetic Resonance Imaging,MRI)便于诊断盂唇撕裂、软骨损伤等病变,这些损伤在X线或CT检查中无法判断。对于高度怀疑髋关节内存在病变但影像学又无明显异常的患者,可考虑行髋关节镜检查。随着医学技术的发展,当前临床上可选用超声波对软骨性股骨头和髋臼进行可视性检查,静态超声影像可清楚地显示股骨头和髋臼的解剖形态,而动态的超声影像可提供髋关节稳定性方面的信息。并且超声能清晰显示尚未骨化的股骨头软骨、髋臼骨顶、盂唇,可准确判断软骨性股骨头与髋臼的相对位置关系。本研究显示,正常髋关节患儿的股骨头骨化中心的上下径、左右径、前后径分别为(1.02±0.12)cm、(1.12±0.13)cm、(1.09±0.22)cm,都显著高于发育性髋脱位患儿的(0.70±0.11)cm、(0.87±0.18)cm、(0.94±0.15)cm(P<0.05)。发育性髋脱位患儿的股骨头骨化中心较正常髋关节发育差,超声能早期显示股骨头骨化中心的出现,还可以很好的显示股骨头圆韧带、软骨、盂唇等结构[16]。发育性髋脱位最常用的分型为 Crowe 分型和Hartofilakidis 分型,2种分型均可靠且可重复。Crowe 分型通过2种方法对髋关节发育不良进行量化。一种是通过比较股骨头上移程度分型(Crowe I 型,上移程度<50%;Crowe II 型,上移程度 50%-75%;Crowe III 型,上移75%-100%;Crowe IV 型,上移>100%),另一种是通过泪滴线到头颈交界线之间距离与坐骨结节线到髂骨翼顶点线之间距离的比值分型(Crowe I 型,比值<0.10;Crowe II 型,比值为0.10-0.15;Crowe III 型,比值为 0.16-0.20;Crowe IV 型,比值> 0.20)。Hartofilakidis 分型根据股骨头脱位的程度将 DDH分为 3 型:Hartofilakidis A 型,髋关节发育不良;Hartofilakidis B 型,低位髋关节脱位;Hartofilakidis C 型,高位髋关节脱位。本研究显示,在发育性髋脱位34例患儿中,Crowe I 型22例,Crowe II 型8例,Crowe III 型2例,Crowe IV 型2例;Hartofilakidis A 型11例,Hartofilakidis B 型19例,Hartofilakidis C 型4例。本研究显示,在66例患儿中,超声诊断为Ⅰ型20例、Ⅱ型11例、Ⅲ型18例、Ⅳ型17例,超声诊断发育性髋脱位的敏感性与特异性分别为97.1%和93.8%。从机制上分析,超声可以判断骨性髋臼与股骨头的相对位置关系,描述骨性髋臼覆盖股骨头范围的大小,清楚显示股骨头深面与髋臼的分界线[20]。不过新生儿期髋关节并不稳定,采用超声检查会有大量的假阳性。比如在出生后即进行超声检查可能有10.0%左右为阳性。如果选择在4-6周后进行检查,假阳性率大大下降,此时阳性率大约2.0%。因此,最佳的方法是通过手法检查和定期随访,对有发育性髋脱位高危因素的小儿或者体检阳性的小儿进行超声检查,能更为准确地发现发育性髋脱位,4个月后诊断小儿发育性髋脱位的金标准仍然是骨盆前后位X线摄片。有研究显示不建议在小儿3个月内进行骨盆前后位X线摄片检查。在3个月后,可让小儿保持安静,下肢和肩部宽度一致,脚趾向内旋转20分钟左右。骨盆前后位X线摄片显示发育性髋脱位患儿髋臼指数增大,神通线中断,股骨头正常骨化中心不在 hilgenreiner和 Perkins线所组成的正方形象限下1/4。臀臼指数随年龄的增加而降低,髋关节指数是衡量8岁以下小儿髋臼发育的可靠指标。在5岁以上小儿中,测量的 CE角较大。同时在鉴别诊断中,需要与多关节挛缩、脑瘫、髋脱位并发症,髋脱位并化脓性关节炎进行鉴别。本研究由于经费与时间的限制,也存在一定的不足,筛查的数量较少,且没有与其他影像学方法进行对比分析,将在后续研究中深入探讨。
总之,多普勒超声在小儿发育性髋脱位的应用具有很高的敏感性与特异性,可反映股骨头骨化中心状况,具有很好的应用价值。
