糖尿病视网膜病变的危险因素
2022-07-13张换想邱洪斌张艺潆
张换想,邱洪斌,张艺潆
(佳木斯大学,黑龙江 佳木斯 154007)
糖尿病(Diabetes mellitus, DM)是一组由于胰岛素分泌缺陷及(或)胰岛素生物学功能障碍引起的以高血糖为主要特征的代谢性疾病。近年来随着经济发展,人们生活水平的提高、人口老龄化,中国糖尿病的发病率呈逐步升高的趋势[1]。2013年的流行病学调查显示在中国成年人口中总诊断和未诊断糖尿病的患病率估计为10.9%[2],K Ogurtsova等的一篇系统综述结果显示:2015年约有4.15亿的糖尿病患者(20~79岁),预计到2040年,20~79岁的糖尿病患者人数将上升到6.42亿[3]。糖尿病是公认的威胁人类公共卫生健康的第一大代谢性疾病。给国家和个人带来了沉重的经济负担和身体伤害,有调查显示因糖尿病造成的全球卫生支出总额估计为6.73亿美元。
糖尿病视网膜病变(Diabetic retinopathy, DR)是糖尿病引起的最常见的微血管并发症,其特征是因高血糖引发内皮细胞的变薄、内屏障功能受损、血管中的液体渗出到组织导致视网膜缺血以及血管通透性增加进而引起视网膜病变和功能障碍。DR是青壮年人群中视力损害和失明的主要原因。随着糖尿病发病率的增加,糖尿病视网膜病变的发病率也在不断增加,预计到2030年糖尿病视网膜病变者将增加到2.473亿。来自新加坡和瑞典的研究均表明DR的存在和严重程度与2型糖尿病患者直接医疗费用的增加有关[4-5],DR仍是亚太地区的一个重要的公共卫生问题。目前主要是通过视网膜光凝术和玻璃体视网膜等手术方法治疗DR。因此,早期识别DR的相关危险因素可以通过系统性控制危险因素改善临床症状以避免手术。本研究利用国内共享平台的数据库,对在南京解放军301医院就诊的人群进行病例对照研究,旨在系统性探索DR的危险因素并为科学预防DR提供理论支持。
1 材料与方法
1.1 数据来源数据来源于国家人口健康科学数据中心301医院的《糖尿病并发症预警数据集。数据集包含基本信息、现有患病情况、生化检验结果。基本信息包括病人编号、患病类型、年龄、性别、民族、婚姻状态、身高、体重、BMI、收缩压、舒张压、心率共12项。患病情况包括是否患有高血压、高血脂、动脉粥样硬化等共32项。生化检验包括隔夜空腹血糖、餐后2 h血糖、糖化血红蛋白等44项指标。
1.2 数据清洗该数据为真实病历数据,数据存在缺失值、异常值的问题所以要对数据进行整理。由于是否患有癌症、呼吸系统疾病等基础疾病信息对糖尿病视网膜病变疾病的影响不大;餐后2 h血糖、空腹C肽等生化指标存在大量缺失值将其去除,最后纳入研究变量22项。
1.3 纳入、排除标准本文研究对象的纳入标准为:(1)各项指标齐全。排除标准为:(1)变量缺失值过多(n=1941);(2)目前处于妊娠状态(n=4)。最终纳入1055位研究对象,其中病例(DR)组为患有糖尿病并发视网膜病变236例,对照(DM)组为患有糖尿病819例。
1.4 统计学分析采用SPSS 20. 0软件进行统计学分析。计量资料以“均数±标准差”来描述,满足正态性则采用两独立样本t检验。计数资料以频数和百分比n (%)表示,采用卡方检验。采用单因素logistic回归分析进行变量筛选,多因素逐步向前logistic回归分析的DR的危险因素。检验水准α取0.05,双侧。
2 结果
2.1 糖尿病和糖尿病视网膜病变组间比较比较DM组和DR组之间各计量资料的差异。DR组SBP、HbA1c、SCr水平显著高于DM组 (P<0.05);DR组ALT、AST的值要显著低于DM组 (P<0.05)。其余指标在两组间虽有不同,但差异未达显著性(P>0.05)。DR组中患有高血压、肾病者的构成比要显著高于DM组(P<0.05);DR组中患有高脂血症、冠心病者的构成比要显著低于DM组(P<0.05)。其余各指标在两组间虽有不同,但差异未达显著性(P>0.05)。详见表1。
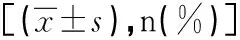
表1 糖尿病和糖尿病视网膜病变组间比较
2.2 单因素logistic回归分析将计量资料进行重新分组及赋值(见表2)后进行单因素logistic回归分析。结果显示高血压、高血脂、肾脏疾病、冠心病、年龄、收缩压、空腹血糖、糖化血红蛋白、血肌酐、谷丙转氨酶、谷草转氨酶有统计学意义(P<0.05),可以作为备选指标进行下一步分析(见表3)。

表2 变量赋值表
2.3 多因素logistic回归分析将计量资料进行计数转换及赋值(见表2)后进行多因素逐步向前logistic回归分析(纳入标准为α<0.1,排除标准为α<0.15)。结果显示影响糖尿病视网膜病变的主要因素为:高血压(以无高血压为对照,高血压者OR=1.514,95%CI:1.008,2.273);高血脂(以未患高血脂为对照,高血脂OR=0.588,95%CI:0.404,0.854);肾病(以未患肾病为对照,肾病OR=1.923,95%CI:1.310,2.823);糖化血红蛋白(以糖化血红蛋白<7%组为对照,糖化血红蛋白≥7%组OR=2.853,95%CI:2.035,3.998);血肌酐(以血肌酐<133 mmol/L组为对照,血肌酐≥133 mmol/L组OR=2.006,95%CI:1.337,3.010);谷丙转氨酶(以谷丙转氨酶<40 U/L组为对照,谷丙转氨酶≥40 U/L组OR=0.458,95%CI:0.284,0.739)。具体见表4。

表3 糖尿病视网膜病变的单因素logistic回归

表4 糖尿病视网膜病变的多因素Logistic回归 (逐步向前)
3 讨论
本研究利用国家人口健康科学数据中心数据,采用多因素逐步向前logistic回归分析影响糖尿病视网膜病变发生的危险因素。我们的结果显示:高血压、肾病和血肌酐升高、糖化血红蛋白控制不良是DR的独立危险因素。高血压患者发生DR的风险是非高血压者的1.514倍;肾病人群发生DR的风险是非肾病患者的1.923倍。另外,糖化血红蛋白升高者相比于糖化血红蛋白正常者,发生DR的风险增加2.853倍;血肌酐高于133 mmol/L者发生DR的风险是血肌酐正常者的2.006倍。
肾脏疾病及血肌酐升高是DR发生的独立危险因素,这与的先前的研究结果一致[6-7]。一项基于中国西南地区的研究表明:2型糖尿病患者的DR和DN(Diabetic Nephropathy糖尿病肾病)之间有很强的相关性,一种先前存在的微血管并发症(DR或DN)可能有助于另一种微血管并发症的发展[8]。DR和肾脏疾病的发生均与血管功能异常密切相关。因此,有理由推断两种疾病的关系是相互促进的关系。Anum Butt等人表示DN患者有患糖尿病视网膜病变的风险,并且建议该类患者需要定期检查眼底、及时治疗以预防视力损害和失明[9]。
我们的研究表明血糖控制不良即HbA1c≥7%是DR的独立危险因素。糖尿病控制和并发症的临床研究的结果表明严格控制血糖(HbA1c≤7%)可以降低糖尿病患者发生糖尿病视网膜病变的发生和进展的风险[10-11]。研究显示每下降1%糖化血红蛋白(HbA1c)可降低40%的DR发展,降低25%的进展为VTDR(vision-threatening DR),降低25%需要激光治疗的患者,降低15%的糖尿病患者失明[12];强化控制HbA1c(中位6.4%)可在4年内将DR的发病率从10.4%降低到7.3%[13-14],这些研究与我们的研究结果一致。体内、体外研究均显示高糖状态会导致周细胞的凋亡[15-16]。由于周细胞负责为毛细血管提供结构支持,其缺失会导致局部的毛细血管壁膨出进而有助于形成微动脉瘤,微动脉瘤是DR最早的临床症状[17]。这可能是血糖控制不良导致增加DR风险的一个原因。然而,这并不意味着糖化血红蛋白越低越好,研究还表明将糖化血红蛋白控制在低于6%时,死亡率较高,低血糖发作也更多[14]。因此,需要合理控制糖化血红蛋白,有学者建议将糖化血红蛋白控制在6.5~7%[13]。
本文结果显示患有脂肪肝、谷丙转氨酶升高的糖尿病患者不会增加患DR的风险。这与Li huiyan和Meng Zhang的研究结果是相符的[18],与Targher G等的研究是不一致的[19]。目前关于脂肪肝于DR的关系尚无较为统一的结论,尚不能认为增加高脂肪食物的摄入能够预防DR。同时,牺牲肝脏健康以降低DR的发病风险也是不可取的。虽然很多先前的研究表明血清总胆固醇、甘油三酯等传统血脂异常指标是DR的独立危险因素。但近年来越来越多的证据表明总胆固醇和甘油三酯与DR之间并无显著关联[20],这与我们的研究结果一致。越来越多的学者支持这样一种观点即非传统的脂质测量方法(例如载脂蛋白A和B)是DR风险的独立危险因素[21-22]。Sasongko等人认为血清载脂蛋白水平可能是比传统的血脂测量更强的糖尿病视网膜病变的生物标志物[21]。虽然目前对脂肪肝、血脂与DR之间的关系存在争议但建议将血脂控制在正常范围。
由于DR导致的视力损害除了对患者构成身体和精神负担外,还代表着对社会经济的负担。DR是一个日益严重的重大公共卫生问题,Daniel等研究者认为许多中低收入的国家由于训练有素的眼科护理专业人员和二级和三级眼科护理服务(例如:获得激光和玻璃内治疗)的机会可能不是最佳的[13],受DR的影响可能更大。据报道亚洲糖尿病患者约占全球患病人数的50%。来自中国的糖尿病视网膜病变的流行病学相关研究显示与城市居民相比,居住在经济不发达的农村地区的糖尿病成人患者中DR的患病率更高[23-24],2009年的一份来自河北邯郸的DR流行病学报告显示:该地农村人口DM患者中DR的患病率为43.1%[25]。鉴于我国目前仍处于发展中国家,2017年国家统计局发布的相关数据表明:全国约40%(6亿)的人口居住在农村。因此,我国受DR的影响较大,然而目前缺乏良好、被广泛接受的DR治疗方法。因此,有效预防DR的发生是目前DR防治的重中之中。
本研究还存在一些问题和不足,今后可在以下几个方面进行完善:第一,本研究剔除了一些数据信息不完整的个案而且所检测的生化指标仅检查了一次,所得出的结果可能有所偏倚。第二,本研究是一项横断面研究不能避免横断面研究本身固有的不足,只能分析相关性不能解释因果关系,因此需要进一步的前瞻性研究。第三,由于缺乏糖尿病视网膜病变的具体病变严重程度,所以不能进行不同严重程度的DR的相关分析。
4 结论
综上所述,本研究结果显示高血压、肾病、血糖控制不良、血肌酐异常是糖尿病视网膜病变的独立危险因素。因此,建议加强对患有肾脏疾病、血糖控制不良患者的糖尿病视网膜病变的相关检查。强化控制血糖,建议将糖化血红蛋白控制在6.5%~7.0%。以期通过以上措施可以降低DR的发病率及疾病进展、减轻社会负担。
