围手术期口服阿司匹林对早期髓内钉固定治疗老年转子间骨折的影响
2022-06-30纪泉孙凤坡张统一刘军川王强
纪泉,孙凤坡,张统一,刘军川,王强
髋部骨质疏松性骨折对老年人的健康影响很大,这部分患者同时合并内科疾病的比例也很高,一年内的死亡率达到25%左右,早期手术可降低死亡率[1],约30%髋部骨折患者伤前服用抗凝药物[2],因此围手术期合用药物的安全性需要得到重视。阿司匹林作为抗血小板聚集药物临床广泛应用于心脑血管疾病的一、二级预防,半衰期虽然较短,但会对血小板产生不可逆的抑制,这种药效在停药后需要一段时间才会消除。目前对于围手术期阿司匹林是否持续服用仍存在一定争议[3]。
抗血小板药物会增加手术部位、消化系统或其他系统出血风险,当骨折患者需要手术时常面临麻醉、外科出血与心血管血栓之间的困难选择,给外科围手术期的管理增加难度。抗血小板药物使患者在预防动脉粥样硬化血栓事件中获益但确实存在风险,尤其是胃肠道并发症,如消化性溃疡或消化道出血,老年人髋部骨折后的应激反应也会增加这种风险,合并使用非甾体抗炎药更可能加重胃黏膜损伤。围手术期的阿司匹林对血小板的抑制作用可能增加出血的风险,麻醉医师和骨科医师常建议术前停用阿司匹林,尽管已有一些指南建议对围手术期抗血小板药物使用进行调整,根据动静脉血栓和出血的风险因素综合判断,血栓风险高而出血风险低的患者可持续阿司匹林治疗[4-6],但临床实践中仍然存在一些差异。本研究旨在探讨70岁及以上转子间骨折患者围手术期阿司匹林是否继续服用对患者手术安全的影响。
1 资料与方法
1.1 一般资料
纳入标准:①患者年龄≥70 岁;②患者临床资料及影像学资料完整;③伤前服用阿司匹林并行闭合复位股骨近端髓内钉固定;④入院后5 d 内完成手术。排除标准:①病理性骨折患者;②血液系统疾病或使用其他抗凝、抗血小板药物(氯吡格雷、利伐沙班、华法令等)的患者。
回顾性分析2013年1月至2019年11月在北京医院骨科接受手术治疗的转子间骨折患者。根据上述纳入与排除标准,本研究纳入患者84 例,其中男26例,女58例,年龄70~87岁,平均(76.6±4.2)岁。其中38 例患者(持续组)骨折后继续口服阿司匹林,剂量100 mg,在手术当日停用,术后第1天继续口服;入院后低分子肝素0.4 ml皮下注射,每日1次,用至术前1日,术后第1日继续低分子肝素抗凝直至出院。另外46 例患者(暂停组)骨折后停用阿司匹林,出院后恢复阿司匹林,低分子肝素使用同持续组。两组患者围手术期镇痛采用吲哚美辛栓0.05 塞肛,每日1 次。术前下肢深静脉超声检查有无血栓,血糖和血压控制平稳。麻醉方式:选择椎管内麻醉或神经阻滞麻醉联合椎管内麻醉,手术由同一组医师完成,内固定器械为辛迪斯公司股骨近端防旋髓内钉。
本研究已获得北京医院伦理委员会批准,患者免除知情同意。
1.2 观察指标
记录患者的一般情况资料,以及手术时间、失血量、输血量、心脑血管意外事件、消化道溃疡出血、住院时间等。
1.3 统计学方法
应用SPSS 20.0 软件进行统计学分析,计量资料均以均数±标准差表示,统计处理采用t检验或U检验,计数资料比较采用χ2检验,以P<0.05 为差异有统计学意义。
2 结果
两组患者的年龄、性别、ASA 评分、术前血红蛋白水平比较,差异均无统计学意义(P>0.05,表1)。两组患者伤前均因既往高血压、冠心病,或冠脉支架术后、脑梗死使用抗血小板药物。
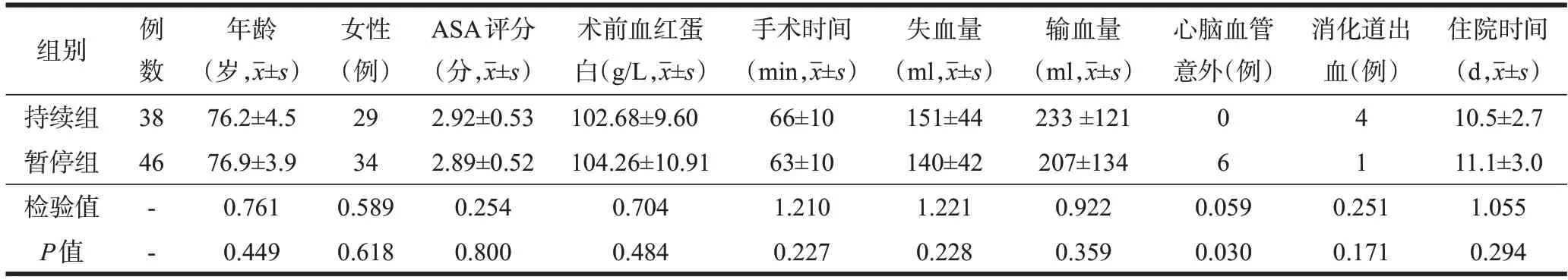
表1 两组患者基本资料及围手术期指标比较
两组患者虽然在手术时间、失血量、输血量、消化道溃疡出血、住院时间方面无统计学差异(P>0.05),但阿司匹林持续组的消化道溃疡出血(以胃潜血或粪潜血阳性为诊断标准)发生率显著高于暂停组(P=0.171),诊断明确后停用阿司匹林和低分子肝素,未需要输血治疗。阿司匹林暂停组发生心脑血管意外的患者比例与持续组患者的差异有统计学意义(P=0.030,表1)。
3 讨论
3.1 围手术期继续口服阿司匹林的出血风险
老年髋部骨折患者合并心脑血管疾病的比例较高,围手术期发生心脑血管意外的风险也较高,心肌梗死是髋部骨折患者的重要死亡原因[7]。早期手术能够减少骨折并发症、降低患者死亡率并提高生活质量[8,9]。阿司匹林是临床常用的抗血小板聚集药物,在脑卒中、冠心病及心绞痛、急性心肌梗死等疾病的防治中具有重要作用,同时也是冠状动脉旁路移植术和介入术后的常规用药。在无动脉硬化性心脏病史的患者中,阿司匹林治疗能使血管事件的总发生率下降15%,心肌梗死和冠心病死亡的危险性总体降低23%;有动脉硬化性心脏病史的患者可降低血管事件发生率31%,糖尿病患者可降低27%,高血压病患者可降低24%[10]。阿司匹林可使非致死性心肌梗死和卒中的发生率分别降低1/3和1/4,血管事件的首次发生率和致死率分别降低1/8和1/6[11]。
围手术期是否停用抗血小板药物、术前停药时间等一直是临床医师关注的热点问题。一方面,为了手术安全,患者在围手术期停用抗血小板药物或降低抗血小板药物强度,等到药物作用减弱从而留出一段抗栓治疗空白期使手术安全得到保障;另一方面,要充分评估患者的心脑血管安全,伤前服用抗血小板药物的患者发生心脑血管血栓、卒中的风险高于一般人群,围手术期停用抗血小板药物后更容易出现心脑血管意外。目前普遍认为骨科手术前应停用阿司匹林5~7 d作为药物洗脱期,但合并心脑血管疾病的患者停用阿司匹林后,其循环系统并发症发生率与停药时间呈正相关,停药1周后循环系统并发症发生率增加40%以上,手术应激还可进一步增加多个系统相关并发症的风险[4]。Oscarsson 等[12]的随机对照研究表明围手术期持续使用阿司匹林能明显降低非心脏手术患者发生主要心脏不良事件的风险;围手术期停用阿司匹林使得心脑血管事件发生率增高,而出血事件发生率无显著差异。对于有心脑血管疾病同时使用阿司匹林的患者,停用阿司匹林的血栓事件发生率为9%,不停用阿司匹林的血栓事件发生率为1.2%,围手术期停用阿司匹林使脑卒中的风险增加40%。老年髋部骨折患者围手术期的抗血小板药物的使用最好由骨科、麻醉科、内科和输血科医师多学科合作会诊共同决定策略。
对骨折前口服阿司匹林的患者在综合评估手术风险及围手术期获益后尽早手术有利于患者的康复。阿司匹林的半衰期为7 d,其抗血小板聚集的作用不可逆,血小板的平均寿命7~14 d,进入血液的2 d内血小板功能最佳,抗血小板药物每停用1 d可恢复血小板功能的10%~14%[13],指南认为术前停用时间应在5~7 d[4,5]。在择期手术中外科医师往往根据患者个体情况决定停药时间,一般为3~5 d,最长可达2周,此期间骨髓不断产生补充新生血小板,血小板聚集能力逐渐恢复。英国2017 年版NICE 髋部骨折治疗指南中虽然指出早期手术有益于减少并发症但未涉及围手术期的抗血小板药物的使用问题[14],美国骨科医师协会AAOS 指南指出不必停用围手术期的阿司匹林与氯吡格雷[15]。临床实际中的具体实践情况与指南存在较大差异。Plümer 等[16]随访了636 例择期手术患者,46.8%患者术前停用阿司匹林,38.7%过早停用(术前10 d 以上),并且在术后没有及时恢复用药。
本研究未发现转子间骨折患者继续口服阿司匹林引起围手术期的出血增加。持续使用阿司匹林是否增加围手术期出血是骨科医师最为关注的问题。平稳手术康复需要血液动力学稳定,减少心脑血管意外发生。Khudairy等[17]研究发现停用氯吡格雷1周以内或1 周以上对髋部骨折手术的出血量和围手术期并发症没有明显影响。有研究显示,继续使用阿司匹林或氯吡格雷虽然安全,但会增加出血量[18],同时口服阿司匹林与氯吡格雷的患者围手术期输血量明显增加[2]。但Park 等[19]研究发现阿司匹林在停用3~7 d与停用1周后再进行1~2节腰椎融合手术,前者明显增加了术中出血量和术后引流量。
3.2 围手术期继续口服阿司匹林的不良反应
转子间骨折患者围手术期持续口服阿司匹林胃肠道溃疡出血的风险不容忽视。本研究中持续使用阿司匹林组有4例出现潜血阳性的患者,说明髋部骨折的应激反应以及抗血小板和抗凝治疗对胃肠道黏膜功能存在影响。这些患者停用阿司匹林与低分子肝素后胃肠道溃疡出血的症状自行缓解,未进一步输血治疗。
根据个体化情况谨慎评估患者围手术期的阿司匹林不良反应及获益与风险非常重要。对于伤前进行抗血小板治疗的患者,骨折前的合并疾病提示其发生心脑血管血栓的风险高于一般人群,所以非心脏外科手术患者围手术期抗血小板治疗管理主要是平衡抗血小板药物对于凝血功能的抑制与手术止血的风险。阿司匹林的一级预防疗效取决于血栓危险和出血危险二者之间的评估,对于血管事件低危患者,收益与出血并发症相抵消;在心血管或脑血管合并症高危的患者,收益明显大于风险[10]。
骨折前口服抗血小板药物的髋部骨折患者是否中断抗血小板治疗需要在权衡血栓及出血风险后根据个体情况决定。若需要停用双抗药物中的一种,一般首先停用氯吡格雷,保留阿司匹林,必要时使用其他药物进行短期桥接[4],但也有建议不必进行桥接治疗,术后24 h可重新使用抗血小板药物[2]。心血管疾病高危患者(6周内接受经皮冠状动脉介入治疗和裸金属支架介入的患者、3 个月内发生心肌梗死者、12个月内接受药物洗脱支架术的患者)如接受创伤较小的紧急手术(如牙科手术、皮肤手术或白内障手术)术前不应停用阿司匹林,上述患者若服用阿司匹林和氯吡格雷联合治疗,建议术前继续服用阿司匹林,停用氯吡格雷5~10 d,术后24 h继续双抗治疗[4,20]。
停用抗血小板药物出现的血小板聚集“反弹现象”也应引起重视。突然停药后环氧化酶活性恢复,新鲜血小板引起血栓素A的异常合成增加,导致大量血小板聚集和血栓形成,因此停药后的血栓风险通常高于不服药者,血栓并发症常起病急、病情重,更容易导致死亡[21]。本研究中阿司匹林暂停组的心脑血管意外比例高于持续组,提示对心脑血管意外高风险患者持续使用阿司匹林的获益大于风险。
3.3 本研究的不足之处
本研究尚存以下不足:①单中心研究且样本量小,后期研究需多中心联合并增加样本量。②纳入研究对象未按照心血管病病情风险分级,也未对骨折类型进行分级,对于围手术期停用阿司匹林的患者存在偏倚。本研究尚不能解决临床中的一些抗凝和抗血小板问题,尚无量化评估标准决定是否以及何时中断抗栓治疗,如何对患者风险进行分层,如何桥接,何时重启抗栓治疗等,多中心、大样本、长期的随访才能更有循证医学依据。
4 结论
围手术期继续应用阿司匹林需要根据患者的全身情况权衡利弊做出决定,个体化抗血小板治疗非常重要。手术创伤大、出血风险高时,围手术期停用阿司匹林一段时间。若手术创伤小、出血风险低且患者伴有高血栓风险,围手术期继续使用阿司匹林可能有更多获益。对每个患者进行个体化评估和权衡获益与风险是围手术期抗栓管理的重要内容。老年人转子间骨折围手术期继续口服阿司匹林不增加手术出血和消化道溃疡出血发生率,不影响早期髓内钉固定手术,建议心脑血管意外事件风险高的老年人髋部骨折的围手术期应继续服用阿司匹林抗血小板治疗。
【利益冲突】所有作者均声明不存在利益冲突
