血管前置产前超声诊断及临床预后分析
2022-06-01李天刚张瑞虹铁红霞刘小晖马斌
李天刚,张瑞虹*,铁红霞,刘小晖,马斌
血管前置(vasa previa,VP)是指走行于胎膜内的脐血管覆盖或接近宫颈内口,位于胎先露前方。VP是一种罕见的产科疾病,如果在分娩前未被及时发现,会增加围产期发病率和死亡率[1]。尽管彩色多普勒超声是检查VP的重要方法,但即使有丰富临床经验的产前超声医生仍然很难进行准确识别[2]。 因此,如何在临床工作过程中及时准确诊断VP就显得尤为重要,本文回顾性分析VP病例并进行总结,旨在减少VP漏诊及误诊,保证母婴安全。
1 资料与方法
1.1 一般资料
回顾性分析2015年1月至2019年12月在甘肃省妇幼保健院经产前超声诊断为VP的49例孕妇超声及临床资料,基本资料如下:单胎47例,双胎2例,孕妇年龄20~42岁,平均(29.1±3.8)岁,检查孕周22+2~40+1周,中位数孕周28+5周。
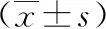
表1 不同分型VP组间基本临床资料比较
排除标准:失访者;超声图像或临床资料不全者。
1.2 仪器与方法
使用GE公司Voluson E8、E10、LOGIQ-E9、迈瑞公司Resona8或飞利浦公司EPIC-5彩色多普勒超声诊断仪,腹部探头,频率2.0~5.0 MHz;腔内探头,频率6~10 MHz;选择产科超声检查条件。
首先行产科常规超声检查判断胎儿是否合并结构畸形,观察胎盘数目、形态及位置,寻找脐带胎盘插入点,观察插入点处脐带血流情况,判断有无帆状胎盘及球拍状胎盘;宫颈矢状切面及横切面观察宫颈内口及其周围2 cm范围内是否有胎膜内脐血管走行,使用彩色多普勒检测胎膜内脐血管血流频谱。
当宫颈内口及其周围2 cm范围内可显示胎膜内血管走行时诊断为VP,依据最新文献将VP分为3型[3-4]:I型:合并帆状胎盘;II型:合并分叶状胎盘或副胎盘;III型:前置胎盘合并沿胎盘边缘胎膜内走行的“回旋镖”血管。
1.3 统计学分析
2 结果
2.1 一般情况分析
对49例胎儿随访,其中1例胎死宫内并引产后证实,2例因中孕期胎膜早破引产后证实,其余均经剖腹产分娩,分娩后证实3例为误诊病例,其中2例为脐带先露误诊为VP,1例为宫颈部静脉血管误诊为VP。分析46例孕妇及胎儿基本临床资料,孕妇年龄18~44岁,平均(30.26±5.49)岁,分娩孕周31+4~40+3周,分娩中位数孕周36+4周,平均分娩体重(2.74±0.61)kg;46例胎儿均未合并结构畸形,其中1例单脐动脉,1例后颅窝池增宽,2例肠管回声增强,1例左侧肾盂轻度分离;确诊病例中I型20例(43.5%),产后表现为帆状胎盘(见图1,彩插4),II型9例(19.6%),产后表现为分叶状或副胎盘(见图2,彩插4),III型17例(36.9%),产后表现为胎盘边缘胎膜内血管走行(见图3,彩插4),比较各分型间孕妇年龄、初次诊断孕周、分娩孕周及新生儿体重;II型及III型与I型孕妇年龄、初次诊断孕周、分娩孕周、新生儿体重比较,差异均无统计学意义(P均>0.05),详见表1。 确诊46例孕妇中,VP各分型间高危因素及不良结局情况详见表2。
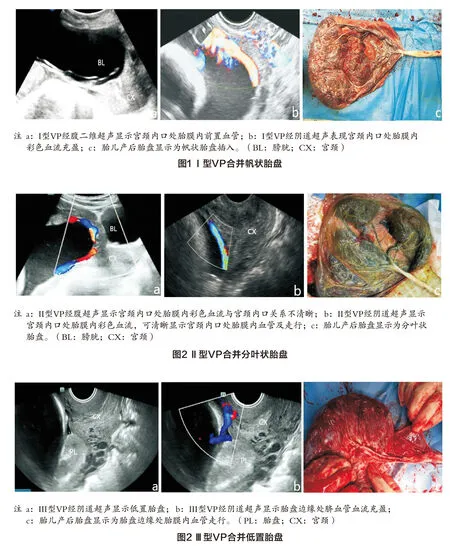
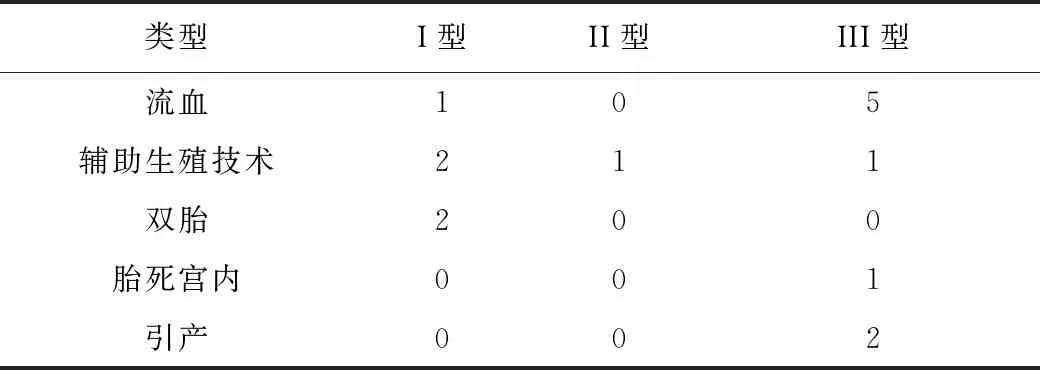
表2 VP各分型间高危因素及不良结局情况
2.2 孕期两种诊断方法诊断率比较
随访49例病例,中晚孕期均经腹超声诊断,检查次数1~5次,其中33例在中孕期首次诊断,16例在晚孕期首次诊断,中孕期首次诊断时误诊1例,此例晚孕期未行经阴道超声检查,为孕妇宫颈部静脉血管误诊为VP,晚孕期首次诊断中有2例误诊病例,均未经阴道超声扫查,产后明确为脐带先露,整个孕期经腹超声诊断准确率为93.9%(46/49);33例中孕期病例首次诊断时均未进行经阴道超声检查,其中18例晚孕期进行了经腹超声检查,其中1例误诊,其余15例在晚孕期进行了经腹联合经阴道检查,均无误诊;16例晚孕期首次诊断病例中6例经腹联合经阴道扫查,产后均证实为VP,其余10例均行经腹超声检查,其中2例误诊。中孕期经腹超声诊断VP准确率为96.9%(32/33),晚孕期经腹超声诊断VP准确率为89.3%(25/28),晚孕期经腹联合经阴道诊断VP准确率为100%(21/21)。详见表3。
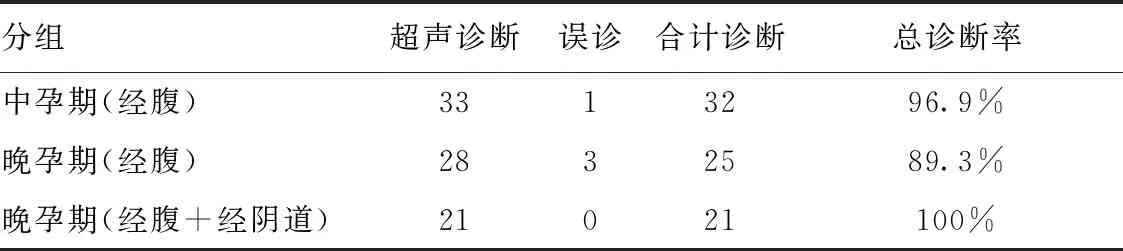
表3 孕期两种诊断方法诊断率比较
3 讨论
VP形成后,由于前置血管缺少华通胶保护较易发生破裂,增加了胎儿死亡风险[4]。如果孕妇分娩前不能准确识别VP而经阴道分娩,可能导致孕妇宫颈内口处胎膜内脐血管破裂出血,严重影响母儿安全。如果产前超声能够准确诊断VP,大部分胎儿结局良好,存活率可达97%~100%[5]。文献报道,大约85%的VP有一种或多种危险因素,包括辅助生殖技术应用、多胎妊娠、分叶状胎盘或副胎盘、低置胎盘及帆状胎盘[6]。本研究46例VP病例中,4例经辅助生殖技术受孕,2例为双胎妊娠,9例为双叶胎盘或副胎盘,17例为低置胎盘,20例为帆状胎盘,结果与文献报道一致。因此,笔者认为针对以上高危因素孕妇常规进行VP产前超声筛查,能够减少VP漏诊,改善VP围产期结局。
产前超声是诊断VP的主要方法,以往文献报道了VP的超声诊断,但未对VP进行具体分型[7]。VP共分为3型,I型为帆状胎盘插入合并VP[3],是临床上最常见的一种类型,本组病例中I型20例,占43.5%,与以往报道基本一致[4]。 II型为分叶状胎盘或副胎盘合并VP[3],本组病例中II型最少,仅9例,可能由于分叶状胎盘或副胎盘发生率较低,而其合并VP发生率更低所致。III型为胎盘边缘处脐带胎膜内走行脐血管合并前置胎盘。由于III型VP常合并阴道流血,因此,当前置胎盘合并阴道流血时,除常规观察胎盘位置外,还要观察胎盘边缘处血管排除VP[8]。此外,本研究中1例III型VP胎儿发生胎死宫内,2例中孕期出现胎膜早破,因此,需重点关注III型VP,避免产生不良结局。临床上应针对具有VP高危因素孕妇首先评估脐带插入胎盘位置,排除帆状胎盘;其次,在观察胎盘形态时需排除副胎盘或分叶胎盘;最后,当诊断胎盘低置时应仔细观察胎盘边缘是否有胎膜内血管走行,排除VP可能性。
当超声诊断VP后,如果孕妇在整个孕期无阴道出血或宫颈缩短,可以在门诊进行规律产检。最新国际指南建议将妊娠34~36周确诊为VP孕妇进行选择性剖宫产[5]。本研究中,33例孕妇于中孕期产前超声时首次诊断VP,16例孕妇于晚孕期首次诊断VP,中孕期检出率明显高于晚孕期,因此,中孕期对具备VP高危因素孕妇进行产前超声检查时需重点观察宫颈内口情况排除VP,避免漏诊。本研究中,平均分娩孕周为36+4周,略高于指南建议的34~36周,分析原因,可能因为本组病例出现胎膜早破或阴道流血比例较低,部分病例观察至足月才进行剖宫产分娩所致。本组病例中,有1例发生胎死宫内,因此,发现VP后,应密切严密观察,动态追踪随访至出生。
本研究中,49例病例均经腹超声诊断,其中误诊3例,均未进行经阴道超声检查,21例晚孕期经腹联合经阴道超声诊断,均无漏诊。3例漏诊病例中2例仅在孕晚期行经腹超声检查,分娩后证实为脐带先露,1例在中孕期及晚孕期均行经腹超声检查,分娩后证实为孕妇宫颈部静脉血管。因此,在产前诊断VP时建议经腹联合经阴道超声诊断避免VP误诊和漏诊[8]。此外,在诊断VP时,需要鉴别宫颈内口处血管来源于胎儿脐血管或孕妇宫颈,当宫颈内口处血流频谱显示为动脉频谱且节律与胎儿心率一致时VP诊断可能是正确的;当血流频谱显示为动脉频谱且节律与孕妇心率一致时考虑血管来源于孕妇宫颈,此时不能诊断VP;当频谱为静脉频谱且不随孕妇呼吸运动变化而改变时考虑宫颈内口处血管为胎儿脐静脉血管,此时应考虑VP;当频谱为静脉频谱且随孕妇呼吸运动变化而改变时考虑血管来源于孕妇宫颈静脉血管,此时不能诊断VP。此外,当前置血管纵行跨过宫颈内口时,矢状切面较容易诊断VP,而当前置血管横行跨过宫颈内口时,如果仅采用纵切面扫查,仅显示前置血管横断面,不能显示整条前置血管血流分布情况,此时应纵切面联合横切面进行多切面扫查,综合判断目标血管与宫颈内口关系,避免VP漏诊。
需要注意的问题:首先,晚孕期获得胎儿脐带胎盘插入点较困难,这就要求我们在中孕期进行产前超声检查时全面观察脐带胎盘插入点,避免帆状胎盘漏诊;其次,晚孕期诊断VP时一定要结合该胎儿中孕期超声检查结果,并结合宫颈内口处二维图像及彩色血流进行综合判断;最后,由于本研究尚未对超声未诊断VP的漏诊病例相关内容进行分析总结,今后要针对此方面工作做进一步研究。
综上所述,通过经腹联合经阴道超声对中孕期及晚孕期宫颈内口处进行观察,能够显著提高VP诊断准确性,具有重要的临床应用价值。
