膜周部室间隔缺损介入封堵和外科修补后常见并发症的对比分析
2022-05-16赵小佩张永为肖婷婷
赵小佩 张永为 肖婷婷
上海市儿童医院 上海交通大学医学院附属儿童医院心内科(上海 200062)
室间隔缺损(ventricular septal defect,VSD)是最常见的先天性心脏病之一,系由胚胎期原始室间隔发育障碍而形成。膜周部室间隔缺损(perimembranous ventricular septal defect,pmVSD)是最常见的亚型[1]。近50年来对于pmVSD的治疗有了显著改善[2-4]。尽管心脏直视手术仍被认为是pmVSD的标准治疗方法,但是经导管介入治疗也是一种有前途的选择[5-7]。本研究回顾性分析2014年6月至2020年4月手术治疗的499例pmVSD的临床资料,对比分析两种手术方式治疗后1 周内主要并发症及门诊随访情况,为临床上个体化优选治疗方案提供依据。
1 对象与方法
1.1 研究对象
选择2014年6月至2020年4月在上海交通大学附属儿童医院心内科行介入封堵和外科修补术的pmVSD患儿作为研究对象。根据最终采取的手术方式分为介入组和修补组。纳入标准:①术前均经胸超声心动图和/或左心室造影确诊为单纯pmVSD;②年龄2~18岁,体质量≥10 kg;③住院及门诊随访资料完整。排除标准:①合并严重肺动脉高压等其他心脏或心血管畸形不适宜手术者;②感染性疾病、凝血功能障碍等其他会影响手术效果的疾病。
本研究经医院医学伦理委员会批准(No.2019R002-E03),术前充分告知患儿监护人手术指征及风险,监护人均签署知情同意书。
1.2 方法
1.2.1 介入封堵术 在局部或全身麻醉下进行,主要过程如下:①穿刺右侧股动、静脉,送入猪尾导管后行左室及升主动脉造影,明确VSD 的位置、大小和形态、有无主动脉瓣反流等;②建立股静脉-下腔静脉-右心房-右心室-室间隔缺损-左心室-升主动脉-降主动脉-股动脉的环形轨道;③沿股静脉侧送入输送鞘管和封堵器,在X 线透视和超声心动图监测下选择相适宜的封堵器进行封堵;④封堵后,重复行左室、升主动脉造影及超声检查,确认封堵效果满意后释放封堵器;⑤术后24小时内肝素化抗凝,口服阿司匹林肠溶片3~5 mg/(kg·d),持续6个月。
1.2.2 外科修补术 在中低温心肺转流术下手术,主要过程包括:①开胸建立低温心肺转流术;②冷心停搏液作冠状动脉灌注,降温心脏保护心肌;③经右心室壁或右心房壁切口,根据缺损大小和位置修剪合适的补片,选择合适的缝线修补VSD 缺损;④开放循环,关胸。
1.2.3 观察指标 术前通过详细询问病史和体格检查获得患儿年龄、体质量、性别等社会人口学资料。术前常规行经胸超声心动图、心电图、胸片以收集患儿基线资料。术后早期(1周内)行超声心动图、心电图等检查收集患儿术后早期残余分流、瓣膜反流、左室射血分数、心包积液、新增心律失常情况。
1.2.4 随访 本研究随访终点时间为2021年5月,两组所有病例随访时间均>1年。术后1个月、3个月、6个月、1年复查经胸超声心动图、心电图等检查,以后根据情况每年复查1次。
1.3 统计学分析
采用SPSS 19.0 统计软件进行数据数据分析。非正态分布的计量资料以中位数(P25~P75)表示,组间比较采用秩和检验。计数资料以例数(百分比)表示,组间比较采用χ2检验或Fisher精确概率法检验。以P<0.05为差异有统计学意义。
2 结果
2.1 一般情况
根据入选标准,研究最终入选499 例患儿。介入组284 例,男130 例、女154 例,中位年龄42.0(33.0~56.0)月。修补组215例,男100例、女115例,中位年龄40.0(30.0~60.0)月。两组性别、年龄、体质量、VSD 大小,心胸比例及合并膜部瘤比例的差异均无统计学意义(P>0.05)。见表1。
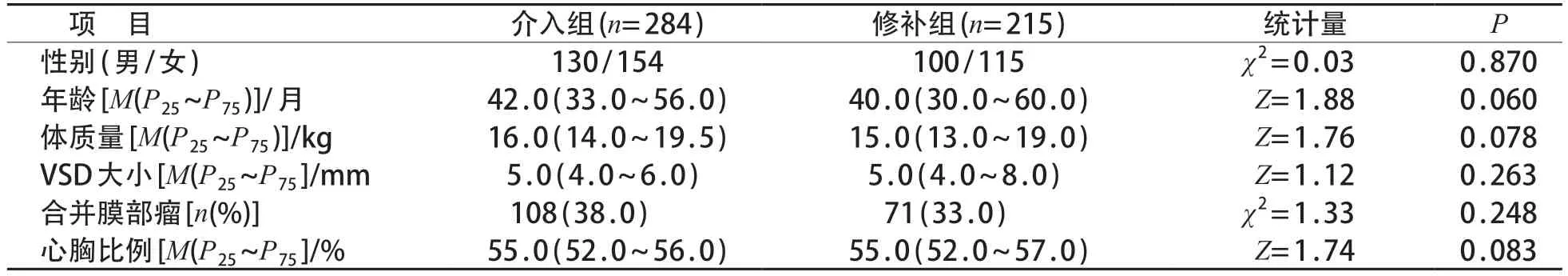
表1 介入组和修补组术前一般情况
2.2 两组术后1周内超声心动图异常指标
两组患儿之间术后1 周内残余分流,主动脉瓣、二尖瓣和三尖瓣反流发生率差异无统计学意义(P>0.05)。修补组术后有出现一过性左心收缩功能下降及心包积液情况,但均为偶发事件,两组间差异无统计学意义(P>0.05)。见表2。

表2 介入组和修补组术后1周内超声心动图异常指标比较[n (%)]
2.3 两组术后1周内新发心电图异常
修补组术后1 周内新发心律失常、完全性及不完全性右束支传导阻滞的发生率均高于介入组,差异有统计学意义(P<0.05)。见表3。
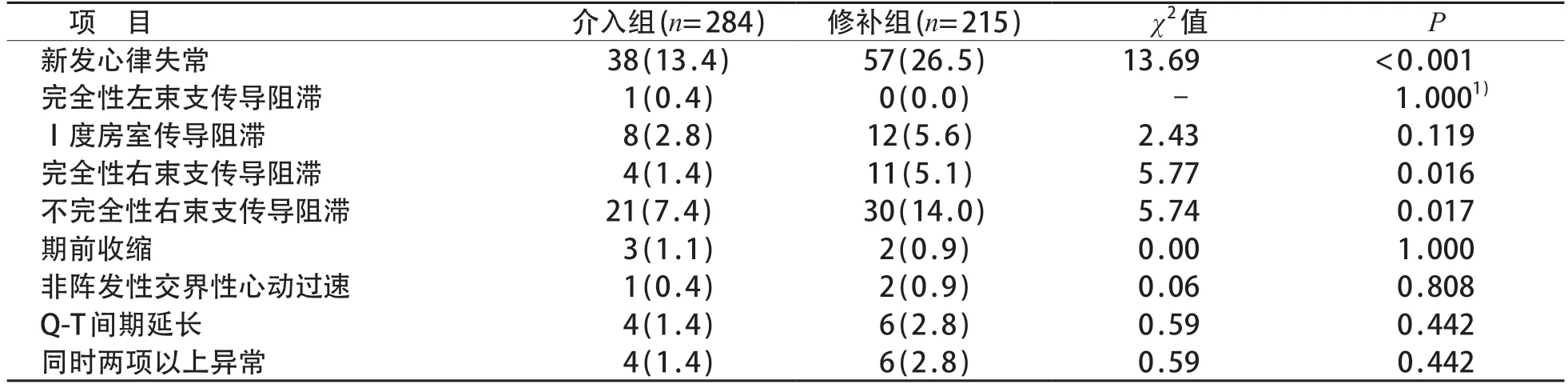
表3 介入组和修补组术后1周内新发心电图异常指标比较[n (%)]
2.4 随访情况
介入组术后中位随访时间为25.0(16.0~48.0)月;修补组术后中位随访时间24.0(16.0~37.0)月。术后1个月,两组患儿均完成随访。
介入组24例残余分流消失,9例主动脉瓣反流、3例二尖瓣反流、4例三尖瓣反流均较前改善。1例完全性左束支传导阻滞经过积极治疗后已恢复正常。术后散发室性期前收缩、Q-T间期延长、非阵发性交界性心动过速基本恢复正常。Ⅰ度房室传导阻滞发生率下降至1.1%(3/284),不完全右束支传导阻滞发生率下降至5.3%(15/284),2例完全性右束支传导阻滞恢复正常。1例不完全右束支传导阻滞患儿转化为完全性右束支传导阻滞。
修补组术后散发左心收缩功能降低、心包积液、室性期前收缩、Q-T间期延长、非阵发性交界性心动过速等均恢复正常。7 例残余分流消失,4 例主动脉瓣反流、2例二尖瓣反流、2例三尖瓣反流较前改善。Ⅰ度房室传导阻滞发生率下降至4.7%(10/215),不完全右束支传导阻滞下降至11.6%(25/215),完全性右束支传导阻滞下降至3.7%(8/215)。术后3个月、6个月及1年两组患儿均定期复查,介入组术后并发症多在3 个月随访时明显改善,修补组术后并发症多在术后6 个月时明显改善。以后据情况每年复查1次。
至随访终点时间,两组患儿的残余分流、瓣膜反流及传导阻滞情况均明显改善,两组间差异均无统计学意义(P>0.05)。见表4。介入组1例患儿随访至2.5 年时出现完全性房室传导阻滞,行外科手术取出封堵器后得以改善。修补组随访过程中未出现需要再次手术干预的情况。

表4 介入组和修补组随访1年以上残留异常指标比较[n (%)]
3 讨论
PmVSD是一种常见的先天性心脏病,对于不能自行愈合的患儿,为避免对生长发育的影响及严重并发症的发生,目前主要采取外科修补或介入封堵进行治疗。经过数十年的发展,手术技术不断进步,手术成功率也逐渐提高,目前如何避免或减轻术后并发症已成为心脏病专家们追求的目标和努力方向。
残余分流是pmVSD 术后的常见并发症。严重的残余分流可造成溶血、心力衰竭、心内膜炎、反复肺部感染、生长发育迟缓等,威胁患儿生命健康。文献报道,VSD 术后残余分流的发生率约在8%~23%[8-9]。本研究的术后早期残余分流发生率,介入组为16.2%,修补组为11.6%。两组患儿的残余分流均为少量(<2 mm),且随访1年时两组患儿残余分流均明显改善,两组间差异无统计学意义。介入术后残余分流的发生通常与封堵器的选择有关,选择封堵器过大或过小都会发生残余分流,同时亦与VSD形态有关[10]。因此,术前仔细的超声心动图检查及手术适应证的严格把握,术中选择合适型号的封堵器,是有效监测和解决介入术后残余分流的重要手段。修补术后残余分流常见于补片上下缘,补片上下缘不易暴露,为缝合危险区,故易发生残余分流。文献报道手术技术不正确是发生残余分流的主要原因[11-12],因此提高操作水平、仔细操作,可减少或避免残余分流的发生。本研究两组伴有残余分流的患儿在随访过程中无心脏增大、心功能降低或感染性心内膜炎的情况发生,大部分预后良好。
PmVSD 周边关系较复杂,右室面与三尖瓣隔瓣相邻,左室面与主动脉瓣相邻,因此两组手术方式均易损伤瓣膜,引起瓣膜关闭不全。本研究中两组pmVSD 术后早期三尖瓣反流发生率较文献报道低[13-15],且随访过程中大部分恢复良好,没有进展,也不需要进一步干预,介入组与修补组无明显统计学差异。介入封堵pmVSD术后新发三尖瓣反流的危险因素仍有异议。手术时导管、导丝损伤腱索等与手术操作相关因素是公认的危险因素[16]。相关研究认为封堵器磨损腱索及封堵器本身存在设计缺陷,均为术后新发三尖瓣反流的危险因素[17]。而操作不当造成三尖瓣瓣叶和腱索损伤是修补术后三尖瓣关闭不全的主要原因。
本研究中介入组术后早期新发主动脉瓣反流的发生率为8.5%,修补组为9.3%,与文献报道类似[8,14]。两组早期及随访过程中主动脉反流发生率无统计学差异,且均为轻微-轻度反流。本研究中2例首选介入治疗的患儿在释放封堵器前,进行升主动脉造影发现明显主动脉反流,于是果断放弃介入治疗,选择外科修补,预后良好。两组在随访过程中,大部分患儿主动脉瓣反流情况改善,没有发现进行性加重而需要手术干预的情况。介入术后主动脉瓣反流主要是由于缺损上缘距主动脉右冠瓣的距离太近,封堵后封堵器影响主动脉的关闭,或建立股动脉-室间隔缺损-股静脉轨道时损伤了主动脉瓣所致。另外,术后封堵器移位也可造成主动脉瓣反流[6,18]。外科修补术后出现主动脉瓣反流原因可能与手术技术、手术局部创伤及血流动力学改变等有关。
本研究中,两组患儿术后短期及随访过程中二尖瓣反流的发生率均较低,无明显统计学差异,与文献报道相似[15]。VSD介入术中有可能造成二尖瓣损伤,分析原因可能因为输送鞘管进入左室后插入了二尖瓣的腱索内,若此时释放封堵器的左室面伞则会牵拉损伤二尖瓣,造成二尖瓣反流。
PmVSD 与心脏传导系统在解剖位置上关系十分密切,因此心律失常也是术后的常见并发症。本研究对比两组资料可以看出,两种治疗方式术后早期新发的心律失常均以各种类型的传导阻滞为主,介入组术后传导阻滞总的发生率明显低于修补组。两组术后最常见的心律失常依次为不完全性右束支传导阻滞、Ⅰ度房室传导阻滞及完全性右束支传导阻滞。两组术后散发的室性期前收缩,Q-T间期延长及交界性异位性心动过速等心律失常表现均在随访过程中消失。
介入组术后发生传导阻滞的原因,早期可能是手术操作物理刺激引起缺损边缘组织水肿,影响传导束;后期可能因反复摩擦缺损边缘致纤维化形成瘢痕组织压迫传导系统,或封堵器直接压迫传导系统等[19]。有研究表明传导阻滞的发生与患儿的年龄、缺损的大小、封堵器大小及类型的选择等有关[20-22]。因此,术前准确的测量,选择合适的封堵器,提高介入操作技巧,术中防止过度刺激及压迫传导束,减少局部组织水肿,可以降低传导阻滞的发生率。
外科修补治疗是利用补片对缺损处进行缝补,若是在缝补的过程中采用不适当的缝补、钳夹方式,就有可能造成手术野周围心肌的水肿及炎症细胞浸润,从而造成可逆性的心律失常改变。如果缝针缝线直接损伤房室结、房室束或切断传导组织可导致永久性损害。一般VSD的修补术是在心脏的右心室面进行手术操作,因此,操作过程对右侧心室的影响要远大于左侧心室,导致VSD术后右束支传导阻滞的发生率较高,而较少发生左束支传导阻滞,本研究与文献报道一致[23-24]。
本研究中,修补组早期及随访过程中均未出现严重传导阻滞病例。值得引起重视的是介入组出现2例严重传导阻滞,1例介入术后立即出现完全性左束支传导阻滞,给予甲基泼尼松龙治疗后1 个月内恢复正常心电图。1例患儿术后1周内心电图表现为不完全性右束支传导阻滞,1个月随访时转化为完全性右束支传导阻滞,在后期长期随访中传导阻滞逐渐严重,于术后2.5年时出现完全性房室传导阻滞,手术取出封堵器后传导阻滞得以缓解。有文献报道认为与植入起搏器相比,手术取出封堵器更有利于患儿的生活质量[25]。因此,对术后出现的心律失常及早干预和长期随访极其重要。
综上所述,介入封堵和手术修补对pmVSD 患者的治疗均可达到改善血流动力学和解剖结构的作用。介入治疗属于微创治疗,具有创伤小、手术时间少、用血量少等优点,但须警惕严重心律失常的发生。因此,术前仔细的超声评估,为患儿选择合适的手术方式,一旦发现严重并发症早期给予积极的治疗,密切的长期随访对改善患儿的治愈率,减少并发症至关重要。
