胆囊切除术后胃食管反流病的发生率及危险因素分析
2022-04-27唐艳萍魏晓东康丽丽李淑红
唐艳萍, 魏晓东, 康丽丽, 郑 敏, 李淑红, 刘 茜
1976年Roth将胆囊切除术后出现功能障碍的现象称之为胆囊切除术后综合征[1-2]。指胆囊切除术后未消失或在此基础上出现新症状的一组症状,包括轻度非特异性胃肠道症状和特异性胆总管症状。胃肠道症状主要由反流、胆汁运动障碍、腹泻和术后早期黄疸引起。胆总管结石、残胆管、胆瘘后常出现胆总管症状。胆囊切除术后,胆囊浓缩、贮存、排泄胆汁的功能丧失,导致胆道运动功能障碍,胃肠动力障碍,神经体液代谢异常,导致胆汁的出现,消化及其他不良临床症状[3]。胃食管反流病(gastroenterology reflux disease,GERD)的发病率约为10%~30%,可由精神刺激、酒精和食用油腻食物引起[4-5]。目前,胆囊切除术后GERD的病因尚不完全清楚,被认为与胆道、胃肠动力障碍等诸多因素有关[6-8]。本研究选取行胆囊切除术的3800例患者,分析GERD和慢性腹泻的相关因素,旨在探讨GERD与胆囊切除术的相关性,以及影响GERD发生的因素。
1 资料与方法
1.1 一般资料 选取2018年1月1日—2019年12月31日于天津市南开医院行胆囊切除术的患者3800例。纳入标准:1)因胆囊结石、胆囊炎、胆囊息肉、胆囊腺肌症等且行胆囊切除术的患者;2)术前3月内胃镜未提示GERD,且术前无发酸烧心等症状;3)腹部影像学诊断除外其他消化系统功能性及器质性疾病的患者。排除标准:1)术前及术后合并心、脑、肺、肾、及造血系统严重原发性疾病及糖尿病等代谢性疾病;2)合并有恶性肿瘤、结核病等消耗性疾病的患者;3)术前存在除胆道系统以外的消化系统功能性及器质性疾病;4)确诊存在胆道系统及其他器官的器质性疾病如肋间神经痛,粘连性肠梗阻;5)胆道残余结石,急性梗阻性化脓性胆管炎及其相关并发症;6)严重精神病患者、不能合作者;7)妊娠期或哺乳期妇女;8)拒绝随访调查者;9)幽门螺旋杆菌阳性感染的患者。本研究得到了天津市南开医院伦理委员会的批准,所有患者都提供了书面知情同意书。
1.2 分组 无胆囊切除术后综合征并GERD的患者为对照组(420例);术后出现GERD症状的患者为研究组(329例)。
1.3 一般信息 收集包括患者年龄、性别、血型、BMI等基本信息。
1.4 生活饮食习惯 通过患者的吸烟、饮酒、饮食习惯及饮食偏好4方面调查患者的生活习惯状况。吸烟指每天吸烟1支以上,持续时间超过6个月,且戒烟不超过5年者[9]。饮酒为每天摄入酒精量大于1 g,持续时间超过1年[10]。饮食习惯包括清淡饮食、均衡饮食及油腻饮食。饮食偏好包括高盐饮食、辛辣饮食、浓茶、咖啡及碳酸饮料[11]:1)高盐饮食定义为10g/L;2)辛辣饮食定位为平均吃含辛辣食物>3天/周,持续3月以上;3)常喝咖啡定义为平均喝咖啡>3杯子/周,持续1年以上,每次量>150 mL;4)饮浓茶定义为平均饮浓茶>3杯/周,持续1年以上;5)嗜好碳酸饮料定位为平均喝碳酸饮料>3瓶/周,持续1年以上,每次量>250 mL。
1.5 胆囊切除术前胆囊疾病的类型及手术方式调查 入组患者术前胆囊疾病的类型,包括单发结石、单发息肉、多发结石、多发息肉、结石合并息肉、结石合并胆囊炎症、结石合并胆囊萎缩、胆囊腺肌症等。胆囊切除的手术方式包括开腹胆囊切除术(open cholecystectomy,OC)及腹腔镜胆囊切除术(laparoscopic cholecystectomy,LC)。
1.6 GERD患者的症状评分 胃食管反流症状分量表参照《消化道相关生存治疗量表》和《建议生存质量量表》[12]制定,主要症状包括反酸、烧心、胸骨后灼痛不适、嗳气活反胃等,次要症状包括口苦口干、胃脘痛、饥饿感、腹胀、食欲减退等;按症状轻重,分别记为0、1、2、3分,并记录症状出现的时间。
1.7 24 h pH值监测提示存在胃食管反流症状的患者进行24 h pH值监测,记录DeMeester评分,DeMeester评分≤14.72为胃无食管反流,DeMeester评分>14.72可确诊胃食管反流。
1.8 胃镜检查 存在胃食管反流症状的患者进行胃镜检查。反流性食管炎表现:参照1994年美国洛杉矶时间胃肠病大会制定的洛杉矶分类法(LA分类法)[13]分为:A级,食管黏膜有一个或几个破损,长度小于5 mm;B级,一个或几个黏膜破损,长度大于5 mm,但破损件无融合现象;C级,超过2个皱襞以上的黏膜融合性损伤,但小于75%的食管周径;D级,黏膜破损相互融合范围累计至少75%的食管周径。
1.9 焦虑抑郁情况统计 临床随访调查患者的精神状况,采用汉密尔顿焦虑量表(Hamilton Anxiety Scale,HAMA)、 汉 密 尔 顿 抑 郁 量 表(Hamilton Depression Scale,HAMD)进行评价。HAMA量表采用5级评分法:0分为无症状,1分为轻微症状,2分为重度症状,3分为症状较重,4分为症状极重,将评分≥14分定义为焦虑。HAMD量表总分<8分为正常,总分在8~20分可能有抑郁症,总分在20~35分为肯定抑郁症状,总分>35分为严重抑郁症。
1.10 统计学方法 采用SPSS17.0进行统计分析。采用传统单因素分析,确定胆囊切除术后GERD的危险因素。多因素分析确定独立的预测因素。P<0.05为差异有统计学意义。
2 结果
2.1 患者的一般资料 3800例患者中,排除存在严重周身病变的患者570例,失访782例,最终纳入本次研究2448例,年龄(46.1±12.9)岁。2448例胆囊切除术后患者1年内调查分析显示,无胆囊切除术后综合征并GERD的患者共420例,术后存在胆囊切除术后综合征等并发症患者2028例。其中以外科情况为主的疾病主要有胆管残余结石(27.5%),胆管损伤(12.7%)及胆瘘(10.8%),以内科情况为主的疾病组要有胆囊切除术后慢性腹泻(20.2%)及GERD(16.2%),见表1。

表1 胆囊切除术后1年内出现并发症情况统计
2.2 胆囊切除术后GERD患者的症状调查 2448例胆囊切除术后患者中,548例术后存在胃食管反流症状,确诊为胆囊切除术后反流性食管炎共329例,其临床症状调查见表2。临床症状以反酸、烧心、胸骨后不适、早饱及上腹部疼痛等为主要表现,症状出现频率由高到低依次为反酸、烧心、胸骨后灼痛不适、早饱、上腹痛、腹胀、嗳气或反胃;反酸、烧心症状程度较严重,腹痛、嗳气反胃、口苦口干症状次之。症状常见于术后17~47 d出现。

表2 胃食管反流症状出现频率及症状积分表
2.3 术后出现GERD症状患者的胃镜检查结果548例术后出现GERD症状的患者中同意行食管下段24 h pH监测及胃镜检查的患者380例,检查结果见表3。24 h 食管下段pH监测DeMeester评分>14.72的患者比例为80.3%。食管下段黏膜破损的患者占行胃镜检查患者的33.2%,无食管黏膜破损的患者所占百分比为66.8%。胃镜检查发现内镜下黏膜破损的126例患者中以反流性食管炎表现的患者居多,且以A级反流性食管炎为主,伴有胆汁反流性胃炎患者比例较多,所占比例达40.5%。综合上述两种检查结果,最后确诊为GERD的患者为329例。

表3 术后出现GERD症状患者的食管下段24 h pH监测及胃镜检查结果
2.4 胆囊切除术后出现GERD症状的危险因素分析 两组患者性别、年龄、血型比较差异无统计学意义。两组BMI指数、吸烟、饮酒比例差异有统计学意义。两组患者饮食习惯、饮食偏好差异有统计学意义(P<0.05),两组患者焦虑、抑郁比例差异有统计学意义(P<0.05),见表4。
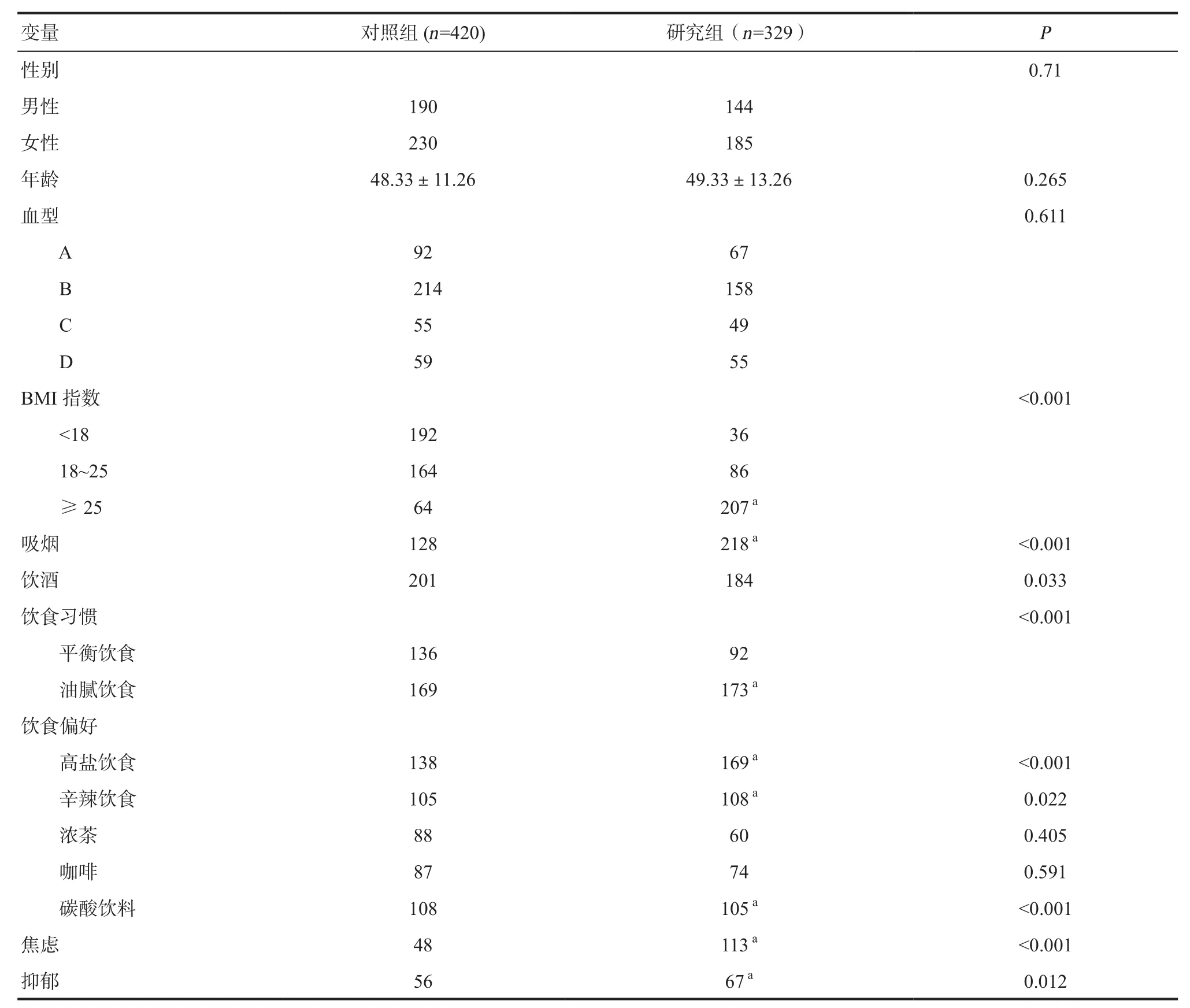
表4 胆囊切除术后变量的单因素分析
研究组术前胆囊单发结石、单发息肉、胆囊结石合并息肉及胆囊腺肌症患者较多,分别占本组例数的13.1%、15.8%、15.5%及19.1%;对照组术前多发结石、多发息肉、胆囊结石合并炎症、结石合并胆囊萎缩、胆囊腺肌症患者较多,占本组例数的12.8%、15.2%、29%、10.5%及14.3%。与对照组相对比,研究组内胆囊切除术前疾病单发结石、单发息肉、结石合并息肉比率明显较高(P<0.05),提示胆囊切除术前疾病胆囊单发结石、单发息肉、结石合并息肉与术后发生GERD的病因有关。两组患者手术方式比较差异无统计学意义(P>0.05),见表5。

表5 胆囊切除术前疾病的类型
2.5 胆囊切除术后发生GERD的危险因素分析将前文中可能存在的危险因素带入二元logistic回归分析显示,吸烟、饮酒、油腻饮食、辛辣饮食、肥胖、单发结石、单发息肉及焦虑状态、抑郁状态为胆囊切除术后GERD的独立危险因素,见表6。

表6 胆囊切除术后胆汁反流性胃炎多因素Logistic分析
3 讨论
3.1 发病特点 胆囊切除术是目前治疗胆囊结石、胆囊炎等胆囊疾病最有效的方法,随着饮食及生活习惯变化,胆囊切除率逐渐增高,术后并发症越来越受到广泛关注[14-15]。目前已有一些关于PCS发生的因素的报道,术后症状与年龄、性别和BMI之间没有统计学意义的关系[16-17]。有研究提示胆囊切除术后GERD的发生率为9.4%[18]。本次研究通过对3800例行胆囊切除术的患者进行调查,术后存在胆囊切除术后综合征等并发症患者2028例,其中GERD所占比例为16.2%,其发生与患者年龄、性别无明显相关,与上述报道相一致。
3.2 GERD与胆囊切除术的关系 GERD是胆囊切除术后的重要并发症,受多种因素的影响。消化间期移行性复合运动(MMC)是人体或动物消化过程中胃和十二指肠的周期性运动模式。这种运动是从近端胃和十二指肠移到小肠末端的,因此也被称为过渡复合运动。胆囊切除术后常发生胃十二指肠功能障碍,并伴有十二指肠动力障碍,且其与正常对照组相比,MMCIII期推进性蠕动强度和频率明显降低,导致胃肠道移行速度交术前明显减慢,伴有MMCⅡ、Ⅲ期缩短。然而,I期延长导致胃窦内幽门和十二指肠的运动不协调。因此,胆囊切除术后胃排空延迟、胃十二指肠收缩不协调、MMCIII期推进蠕动减弱,都会增加反流的发生率[19]。同时,胆囊切除术后原有的胆道引流反射系统被破坏,导致胆道引流功能障碍。胆囊与Oddi括约肌的协调性被破坏,Oddi括约肌痉挛,导致胆汁排出困难[20-22]。胆总管增宽增厚,壁张力增高。上述异常情况易引起上腹部不适,是发生胆源性疼痛的主要原因。
3.3 肥胖与胆囊切除术后发生GERD的关系 值得关注的是,研究中两组BMI指数显示肥胖患者与非肥胖患者相比胆囊切除术后GERD的发生率明显升高,提示肥胖为胆囊切除术后胆汁反流性胃炎患者的可能危险因素。有研究发现,BMI的增加易导致反流性食管炎的发生[23]。肥胖患者会出现腹内压力增加,且伴有食管下端括约肌压力降低,同时食管下括约肌腹内部分长度缩短及食管蠕动功能受抑制。肥胖患者伴有食管酸暴露时间延长的特点,可能与肥胖患者体内高水平雌激素水平相关[24]。
3.4 吸烟、饮酒与胆囊切除术后发生GERD的关系 上世纪70年代有研究表明在吸烟后2~3 min内食管下端括约肌压力会降低37%,且在吸烟过程中食管下端括约肌压力会一直保持在较低水平,在停止吸烟和吸食未点燃的香烟后3~8 min内恢复到基线[25]。在这项研究中显示吸烟后食管下段pH值明显降低,提示吸烟会增加胃酸反流。烟草引起食管下段压力降低的可能机制是尼古丁和咖啡因阻断胆碱能受体从而引起食管下端括约肌的肌纤维松弛[26]。另有资料显示吸烟也与酸清除时间延长有关,可能是由于吸烟引起唾液分泌率和碳酸氢盐浓度降低。与吸烟类似,饮酒也可能降低食管下端压力,且大量的酒精摄入会导致食管蠕动减弱,引起食管对酸清除障碍。同时酒精对食管黏膜细胞有直接损伤,可能会加重胃酸对食管黏膜的损伤[27]。上述研究与本研究道相一致。
3.5 焦虑抑郁状态与胆囊切除术后发生GERD的关系 此外,我们的研究显示焦虑抑郁状态为胆囊切除术后GERD的独立危险因素。抑郁和焦虑会导致神经递质紊乱,导致脑肠轴功能异常,进而引起胃肠运动障碍,增加食管敏感性,从而影响或加重反流/烧心症状[28]。
综上所述,胆囊切除术增加了GERD的发生率。胆囊切除术后GERD与吸烟、饮酒、肥胖、刺激性饮食、碳酸饮料、焦虑、抑郁等因素显著相关。两组在性别、年龄、血型等方面无显著性差异。
