终板造瘘和腰大池外引流治疗后交通动脉瘤破裂出血的效果
2022-04-25钟启胜
刘 强 钟启胜 李 博
中国人民解放军联勤保障部队第九六〇医院,山东 济南 250031
后交通动脉是颅内动脉的分支,同大脑后动脉相吻合,生理功能是连通颈内动脉与椎基底动脉为大脑后部供血,后交通动脉瘤指的是在后交通动脉管壁上的不正常膨出。目前病因尚不明确,临床以女性多发,一旦发生破裂出血会严重危及患者生命安全[1]。动脉瘤发生机制极为复杂,一方面,患者获得性内弹力层被破坏并发生退化;另一方面,颅内动脉分叉部位的中膜发生缺失以及血流动力学的改变均会造成血管壁变薄。后交通动脉瘤临床发病率较高,占所有颅内动脉瘤的1/4。后交通动脉瘤好发部位为颈内动脉-后交通动脉连接分叉处的远端,易对第Ⅲ对脑神经造成侵犯,患者会出现动眼神经麻痹,因此,对于这一部位动脉瘤,有效解除压迫对改善患者临床症状具有重要意义。动脉瘤夹闭手术是临床常用方法,采取终板造瘘术能够减少动脉瘤破裂出血后的慢性脑水肿,而腰大池置管引流手术则可以减少术后脑血管痉挛,但目前临床研究针对术后并发症的防治方面报道较为少见[2]。本研究分析了终板造瘘和腰大池外引流治疗后交通动脉瘤破裂出血的作用,为临床合理选择手术方案、减少手术并发症提供了相应依据。
1 资料与方法
1.1 一般资料 选取2018-01—2021-04 中国人民解放军联勤保障部队第九六〇医院治疗的后交通动脉瘤破裂出血患者500 例,纳入标准:(1)经血管造影或数字减影血管造影确诊为后交通动脉瘤;(2)单发血管瘤;(3)发病至入院时间≤72 h;(4)患者及家属知情同意。排除标准:(1)巨大动脉瘤(直径≥2.5 cm)患者;(2)术前有急性脑积水者;(3)有脑组织肿瘤、脑底异常血管网、脑动脉炎等其他脑部疾病者;(4)既往脑梗死患者;(5)有肝肾功能障碍、血液系统疾病等其他严重疾病者。A 组243 例和B 组257 例,2 组临床资料比较见表1,具有可比性。本次研究获得医院伦理委员会批准[科研伦理审第(90)号]。

表1 2组临床资料比较Table 1 Comparison of clinical data between the two groups
1.2 治疗及随访 患者根据动脉瘤发病的部位和大小合理选择手术入路,以翼点入路、额外侧入路为主,固定头部,打开颅腔后暴露颈动脉池、视交叉池,显露载瘤动脉及其分支,采用合适动脉瘤夹对动脉瘤进行夹闭。A组给予终板造瘘治疗,夹闭动脉瘤,牵拉额叶,显露患者终板进行切开,脑脊液流出提示造瘘成功(图1)。B 组给予腰大池外引流,患者卧位,在L3~4椎间隙穿刺,脑脊液流出采用测压管测压,置入导管至腰大池3~4 cm,将穿刺针拔除,同体外引流装置进行连接,对动脉瘤进行夹闭,将硬膜剪开,打开三通,释放脑脊液,脑组织塌陷后将三通关闭,留置引流3~7 d,每天引流脑脊液200 mL,流出液体清亮后可将引流管拔除。术后对患者采取营养神经、脱水降颅压、抗感染等支持治疗,监测患者生命体征变化,术后第3天开始隔天行腰椎穿刺一次,监测颅内压变化。
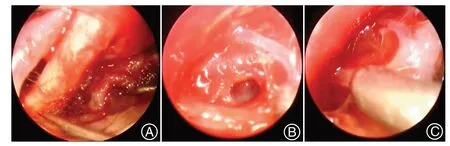
图1 A:动脉瘤夹闭后;B:终板造瘘后;C:造瘘后脑脊液流出Figure 1 A: After aneurysm clipping; B: After endplate fistula; C: Outflow of cerebrospinal fluid after fistula
1.3 检查方法 抽取患者空腹静脉血3 mL,3 000 r/min 离心20 min,采用日立公司全自动生化分析仪7600i 进行测定,采用紫外分光光度法测定MDA、SOD 浓度,采用酶联免疫吸附试验测定SICAM-1 浓度,采用乳胶颗粒增强免疫透射比浊法测定CysC浓度,试剂盒为南京建成生物制品有限公司提供。
采用美国国立卫生研究院卒中量表(NIHSS)对患者神经功能缺损进行评价,总分42 分,分数越高,神经功能缺损越严重。采用改良Barthel 指数(MBI)对患者日常生活能力进行评价,总分100 分,分数越高,日常生活能力越高。采用格拉斯哥结局量表(GOS)评价患者预后,Ⅳ和Ⅴ级为预后良好。
经颅多普勒彩超检测:仪器为德国DWL公司生产的DWL-QL 数字经颅多普勒彩超检测仪,包括大脑中动脉M2 段(深度30~40 mm)、M1 段(40~65 mm)、大脑前动脉A1 段(60~75 mm)、前交通动脉(70~80 mm)、后交通动脉(58~65 mm),根据仪器获取图像计算脑血流量情况。
1.4 统计学处理 使用SPSS 22.0 软件,颅内血管血流量等正态分布计量资料采用均数±标准差(±s)表示,采取t检验分析2组间数据;预后良好率、脑血管痉挛、慢性脑积水发生率等计数资料采用率(%)表示,采取χ2检验。分析2 组间数据。以P<0.05为差异有统计学意义。
2 结果
2.1 2组治疗前后颅内血管血流量比较 2组术后1周MCA、ACA 和PCA 血流量较术前降低(P<0.05),MCA、ACA 和PCA 血流量比较差异无统计学意义(P>0.05)。见表2。
表2 2组治疗前后颅内血管血流量比较 (cm/s,±s)Table 2 Comparison of intracranial vascular blood flow between the two groups before and after treatment (cm/s,±s)

表2 2组治疗前后颅内血管血流量比较 (cm/s,±s)Table 2 Comparison of intracranial vascular blood flow between the two groups before and after treatment (cm/s,±s)
注:与术前比较,*P<0.05
组别A组B组t值P值n 术后1周81.19±14.41*82.10±15.56*0.677 0.498 243 257 MCA术前134.20±31.14 132.01±33.54 0.756 0.450术后1周87.82±21.16*89.92±19.45*1.156 0.248 ACA术前130.04±41.10 128.29±39.44 0.486 0.627术后1周91.15±21.18*93.30±22.40*1.101 0.271 PCA术前102.21±28.82 101.10±30.00 0.421 0.674
2.2 2 组治疗前后血清SICAM-1、MDA、SOD 及CysC 比较 A 组和B 组 术后1 周SICAM-1、MDA、SOD 和CysC 较术前改善(P<0.05);B 组术后1 周SICAM-1、MDA 和CysC 明低于A 组(P<0.05),而SOD明显高于A组(P<0.05)。见表3。
表3 2组治疗前后血清SICAM-1、MDA、SOD及CysC比较 (±s)Table 3 Comparison of serum sICAM-1,MDA,SOD and CysC between the two groups before and after treatment (±s)

表3 2组治疗前后血清SICAM-1、MDA、SOD及CysC比较 (±s)Table 3 Comparison of serum sICAM-1,MDA,SOD and CysC between the two groups before and after treatment (±s)
注:与术前比较,*P<0.05
组别A组B组t值P值n 243 257 SICAM-1/(ng/mL)术前520.12±101.32 527.71±98.85 0.848 0.397术后1周388.40±98.83*274.40±91.50*13.392<0.001 MDA/(μmol/L)术前7.82±1.30 7.91±1.24 0.792 0.429术后1周6.15±1.15*4.08±1.07*20.849<0.001 SOD/(kU/L)术前71.43±9.92 72.40±8.85 1.155 0.249术后1周84.42±9.92*99.15±9.15*17.271<0.001 CysC/(pg/mL)术前1.24±0.29 1.21±0.24 1.263 0.207术后1周0.98±0.20*0.82±0.22*8.494<0.001
2.3 2 组治疗前后NIHSS 评分、MBI 评分比较 A组和B组术后3个月NIHSS评分、MBI评分较术前改善(P<0.05);B组术后3个月NIHSS评分明低于A组(P<0.05),而MBI评分明显高于A组(P<0.05)。见表4。
表4 2组治疗前后NIHSS评分、MBI评分比较 (分,±s)Table 4 Comparison of NIHSS score and MBI score between the two groups before and after treatment (scores,±s)
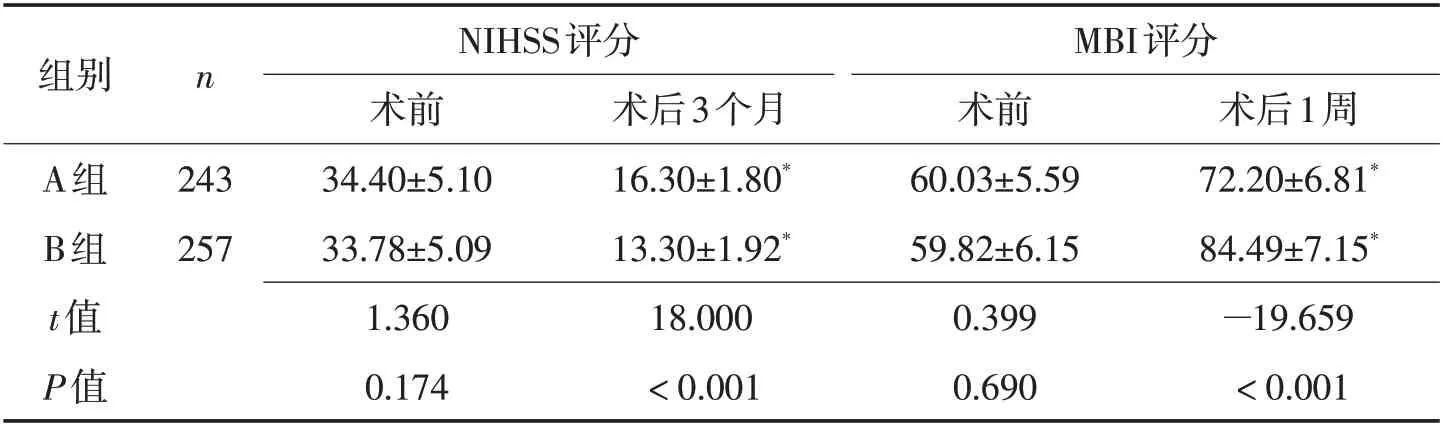
表4 2组治疗前后NIHSS评分、MBI评分比较 (分,±s)Table 4 Comparison of NIHSS score and MBI score between the two groups before and after treatment (scores,±s)
注:与术前比较,*P<0.05
组别A组B组t值P值n 243 257 NIHSS评分术前34.40±5.10 33.78±5.09 1.360 0.174术后3个月16.30±1.80*13.30±1.92*18.000<0.001 MBI评分术前60.03±5.59 59.82±6.15 0.399 0.690术后1周72.20±6.81*84.49±7.15*—19.659<0.001
2.4 2 组预后、脑血管痉挛、慢性脑积水比较 2 组预后良好率、脑血管痉挛、慢性脑积水发生率比较,差异无统计学意义(P>0.05),见表5。

表5 2组预后、脑血管痉挛、慢性脑积水比较 [n(%)]Table 5 Comparison of prognosis,cerebral vasospasm and chronic hydrocephalus between the two groups [n(%)]
3 讨论
后交通动脉瘤指的是以动脉管壁局部的先天性缺陷和管腔内压力增高为前提发生的复杂疾病,目前发生的具体机制尚未完全明确。后交通动脉瘤发生破裂的风险较高,也是导致蛛网膜下腔出血的重要因素,严重影响患者生命安全。有学者研究发现,后交通动脉瘤好发生于解剖学变异或Willis 环不完整者,血流射入动脉瘤的角度以及在低血管壁面剪切应力作用下的动脉瘤面积是动脉瘤破裂的两个独立危险因素。因此,目前临床认为血流动力学改变造成血管局部受到影响,血流参数变化在该部位颅内动脉瘤的发展和演变中发挥重要作用[3-4]。手术治疗后交通动脉瘤破裂出血较为常用,本研究采用的动脉瘤夹闭手术,一方面可以及时清除蛛网膜下腔积血,通过清除脑内血肿降低颅内压,手术过程中采取置入颅内压探头,引流脑脊液,对患者颅内压力开展有效监测,指导患者应用降低颅内压力药物[5-6];另一方面,该术式在处理脑积水时可以采取终板造瘘、三脑室底造瘘方法,有效缓解了脑肿胀,对于脑疝患者采取去骨瓣减压方法,让患者安全度过脑水肿高峰期[7-8]。
本研究对比了终板造瘘和腰大池外引流在后交通动脉瘤破裂出血治疗中的作用,终板造瘘是颅内动脉瘤夹闭手术中的重要辅助手段,终板位于两侧视束之间,属于构成第三脑室前壁下部的薄层灰质结构,在终板的周围有多种重要血管走行[9-12]。目前研究认为,在不损伤周围结构的情况下造瘘口越大越好,目的是减少术后造瘘口的粘连闭合,但有研究认为终板造瘘仍存在潜在风险,主要与终板造瘘操作本身相关,因此医生的手术经验至关重要[13-14]。本研究中2 组预后良好率、脑血管痉挛、慢性脑积水发生率比较差异无统计学意义,提示终板造瘘和腰大池外引流用于后交通动脉瘤破裂出血治疗中并发症少,预后效果较好。终板造瘘通过建立脑室系统和蛛网膜下腔之间通路,可以让脑脊液绕过第四脑室与中脑导水管的梗阻,直接自第三脑室流入蛛网膜下腔,由于越过脑室系统的堵塞可以缩短脑脊液循环的距离,加快脑脊液流动,有助于脑脊液吸收,因此在缓解梗阻性脑水肿方面效果更好[15]。
腰大池外引流术具有价格低廉、操作简单的优势,近年来在后交通动脉瘤破裂出血治疗中也广泛应用,腰大池外引流还可以对脑脊液进行持续引流,增加了显露空间,让手术视野更为清晰,减少了手术过程中对患者脑组织形成牵扯作用,有助于手术顺利开展[16-17]。本研究中2 组术后1 周MCA、ACA 和PCA 血流量较术前降低,组间比较差异无统计学意义,提示终板造瘘和腰大池外引流均可改善颅内血管血流量。研究发现,术后持续引流能够改善脑脊液循环,脑脊液中红细胞、蛋白质排除加速,可减轻脑血管痉挛,同时控制颅内压力,防止慢性脑积水发生,而且通过引流还可以减轻血红蛋白等对神经根的刺激作用,达到减轻脑膜刺激征的作用[18]。本研究中B 组术后1 周SICAM-1、MDA 和CysC 明低于A组,而SOD明显高于A组,提示腰大池外引流应用在后交通动脉瘤破裂出血治疗中减轻术后氧化应激反应和炎症反应程度效果优于终板造瘘治疗。但在腰大池外引流中应注意,引流过程中一旦操作不当容易引发低颅压头痛,增加了颅内再次出血的概率,同时易形成颅内感染、张力性气颅等一系列并发症,在老年人群中采取该术式增加了临床护理工作难度,伴随体位变化需要对引流高度进行调整,不利于临床开展病情观察。
本研究还发现,B组术后3个月NIHSS评分明低于A组,而MBI评分明显高于A组,提示腰大池外引流在改善术后神经功能缺损和提升生活质量方面的效果优于终板造瘘治疗,说明通过腰大池外引流能够进一步改善患者脑室顺应性,降低脑组织继发性损伤,进而减少神经功能损害,改善颅内环境,对患者远期生存质量产生影响,有助于患者预后恢复。研究发现,引流时间过短无法充分引流,过长会导致蛛网膜下腔间隙消失,蛛网膜与软脑膜接触后引发粘连,慢性脑积水发生率显著增加;引流过度患者颅内压力降低显著,蛛网膜下腔及上矢状窦压力差减小,脑脊液吸收减慢也会引发慢性脑积水。因此,建议脑脊液外引流速度控制在2~4 滴/min,引流量控制在150~300 mL/d,既可以防止脑脊液引流过度诱发慢性脑积水,还可以观察脑脊液颜色变化,综合选择拔管时机[19]。
本研究分析了终板造瘘和腰大池外引流应用在后交通动脉瘤破裂出血中的效果,证实了腰大池外引流在减轻氧化应激反应、改善患者神经功能缺损方面效果更好,临床应根据患者具体情况合理选择引流方法。但本研究纳入病例少,随访时间较短,而且可能存在由于失访偏倚、信息偏倚等误差影响试验结果,也未能对影响患者术后效果的因素进行深入分析,还需进一步扩大样本量、开展前瞻性研究论证分析。
