脊柱动脉瘤样骨囊肿的诊治:一项单中心病例回顾性研究
2022-04-06徐启明徐海荣崔丽嘉李远单华超黄真马珂牛晓辉
徐启明,徐海荣,崔丽嘉,李远,单华超,黄真,马珂,牛晓辉
动脉瘤样骨囊肿(aneurysmal bone cysts,ABC)是一种具有局部侵袭性的良性肿瘤,常为孤立性病变[1],约占所有原发性骨肿瘤的1%。该肿瘤呈膨胀性生长,病变囊腔内充有血液,囊壁附有成纤维细胞及巨细胞。ABC常发生于青少年,90%的患者发病于30岁之前[2],男女发病比例约为1∶1.16。脊柱ABC 占所有原发性脊柱肿瘤的15%~20%,主要累及脊柱的后侧附件[3]。脊柱ABC 邻近脊髓及神经根,肿瘤侵袭破坏骨质后,导致脊柱不稳定或畸形,并继发神经症状[4],增加了该疾病的治疗难度。
脊柱ABC的治疗原则是阻止病变进展,缓解疼痛症状,预防或治疗病理性骨折,降低肿瘤复发率。既往报道的脊柱ABC 的治疗方案包括:定期随诊、动脉栓塞术、病灶内注射糖皮质激素或植骨材料、手术治疗。其中手术治疗方法包括病灶刮除、骨水泥填充、植骨融合及内固定术[5]。本研究拟分析脊柱ABC不同治疗方案的疗效,重点探讨如何对不同病情的脊柱ABC制定个性化的治疗方案,以减少对脊柱稳定性的破坏,并降低肿瘤的复发率。
1 资料与方法
1.1 纳入与排除标准
纳入标准:①脊柱增强CT显示椎体或附件溶骨性病变,病灶内存在典型的分隔;②脊柱增强MRI显示病灶内存在液平面[6];③病理镜下可见充满红细胞的囊腔,被增生的成纤维细胞、类骨质及多核巨细胞所分隔,符合ABC[6]。排除标准:骨显像提示存在脊柱以外的病变。
本研究获北京积水潭医院伦理委员会审批,所有患者均签署知情同意书。
1.2 研究对象及方法
回顾性分析2010年11月至2020年11月就诊于北京积水潭医院的10例脊柱ABC患者的病例资料。末次手术至信息采集时间至少间隔1年。
查看患者病历、手术记录、影像学资料及病理诊断,并记录性别、年龄、发病时间、感觉运动功能障碍程度、肿瘤位置、Enneking分期、病理骨折部位、术前脊柱畸形、术前动脉栓塞情况、治疗方式、手术固定节段、术中失血量、并发症,并采用电话随访或门诊随访形式,收集患者术后症状缓解情况及肿瘤有无复发。
2 结果
2.1 基本临床信息
共纳入10例脊柱动脉瘤样骨囊肿患者,其中男7例,女3 例,年龄11~41 岁。以单纯脊柱区域疼痛症状发病者2例;以脊柱区域疼痛合并肢体神经症状发病者8例,其中3例Frankle分级D级,1例Frankle分级C级,其余4例Frankle分级E级。1例发病于颈椎,3例发病于胸椎(其中1例伴有脊柱后凸畸形),6例发病于腰椎(1例伴有脊柱侧凸畸形)。2例仅脊髓后方结构受累,其余8例脊髓前方及后方结构均受累。见表1。
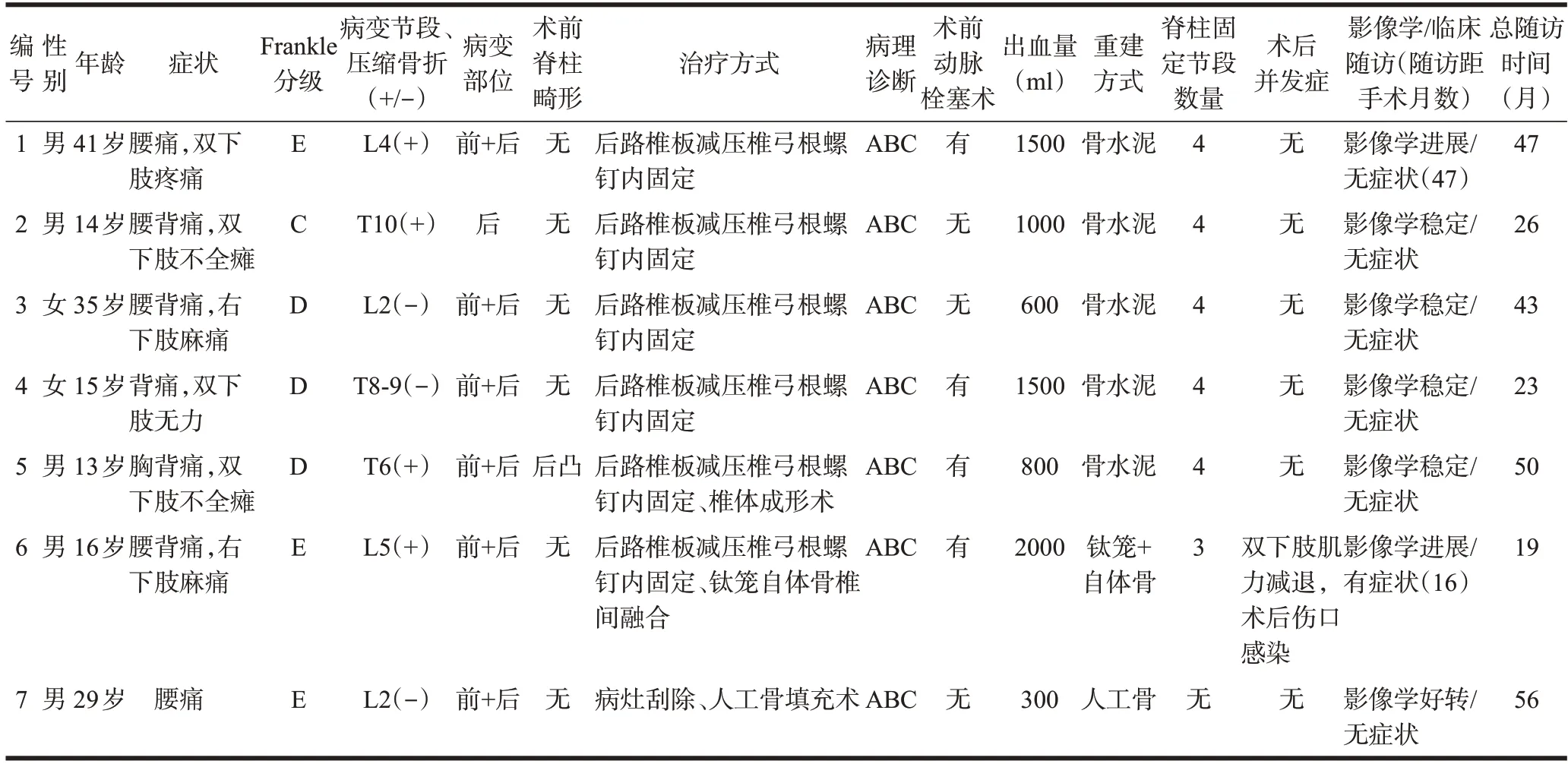
表1 10例脊柱动脉瘤样骨囊肿患者一般临床资料
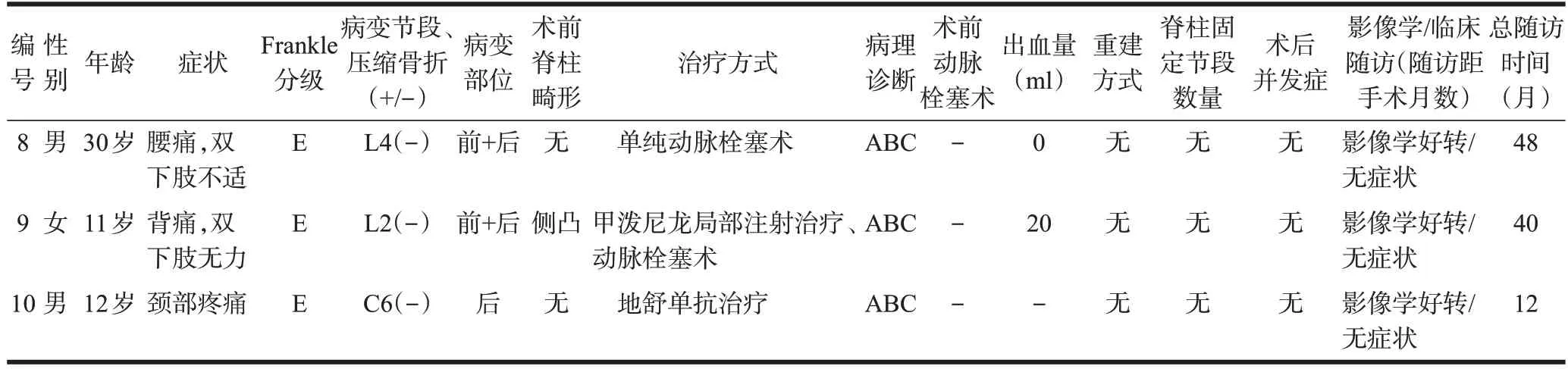
表1 (续)
2.2 病理诊断及肿瘤分期
4例未接受活体组织检查(简称活检)的患者,开放手术术后病理诊断均明确为动脉瘤样骨囊肿。6例接受穿刺活检术的患者中,4例活检病理诊断为动脉瘤样骨囊肿,1例活检病理仅在镜下观察到散在多核巨细胞,1例活检病理诊断为骨巨细胞瘤。该2例活检病理误诊的患者在开放手术术后的病理检查中均明确为动脉瘤样骨囊肿。根据Enneking肿瘤分期,所有患者均为2期。
2.3 治疗方案及随访情况
5例患者接受后路椎板减压、病灶刮除、骨水泥重建、椎弓根螺钉内固定术,其中1例患者因严重椎体压缩骨折,接受椎体成形术以恢复椎体高度(图1)。术后疼痛及神经症状消失,无并发症。随访显示1 例在术后47 个月出现影像学进展,但并无症状;其余4 例末次随访未出现影像学进展或症状,随访时间分别为23、26、43、50个月。
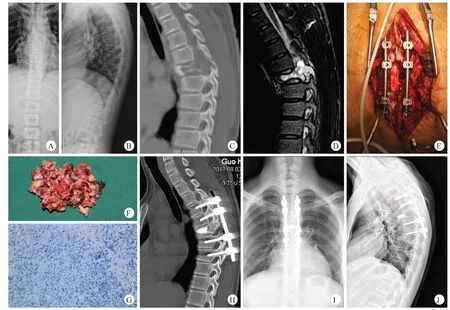
图1 病例5,男,13岁,因T6椎体ABC行后路椎板减压+椎体病灶刮除+椎体成形+骨水泥填充+椎弓根螺钉内固定术
1 例患者接受后路椎板减压、病灶刮除、钛笼+自体骨椎间融合、椎弓根螺钉内固定术;术后出现双下肢肌力减退,术后伤口感染等并发症,经治疗后好转。术后16个月出现影像学进展,并出现腰椎疼痛及双下肢肌力减退症状(图2)。
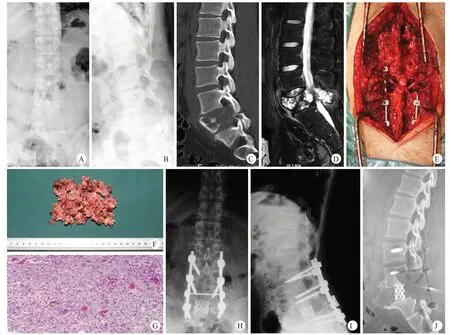
图2 病例6,男,16岁,因L5椎体ABC伴压缩性骨折,行后路椎板减压、病灶刮除、钛笼+自体骨椎间融合、椎弓根螺钉内固定术
1例患者接受单纯病灶刮除、人工骨填充术;术后疼痛消失,术后无并发症,末次随访影像学好转、无症状,随访时间为56个月。
2例患者接受动脉栓塞术,其中1例多次交替接受动脉栓塞术和甲泼尼龙局部注射术(图3);术后均无并发症,末次随访影像学均好转、无症状,随访时间分别为40、48个月。
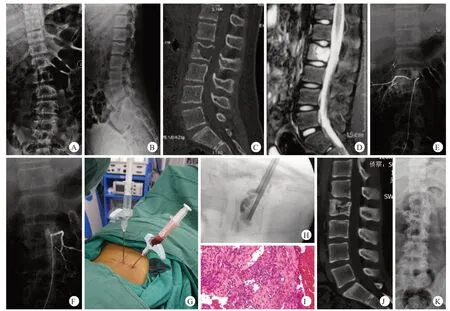
图3 病例9,女,11岁,因L2椎体ABC行甲泼尼龙局部注射联合动脉栓塞术治疗
1例患者接受地舒单抗注射液皮下注射治疗,第1个月的1、8、15 d 分别皮下注射120 mg;随后每月1 次120 mg皮下注射,持续至今。首次治疗后12个月随访影像学好转、无症状(图4)。

图4 病例10,男,12岁,因C6附件ABC接受地舒单抗治疗
2.4 手术情况
所有接受手术的患者在术前都使用ISO-C计算机辅助导航系统进行手术设计。
接受开放手术的7例患者中,3例患者未接受术前动脉栓塞术,出血量分别为300、600、1000 ml,4例患者接受术前动脉栓塞术,出血量分别为800、1500、1500、2000 ml。
接受椎弓根螺钉内固定手术的6例患者中,仅有1例接受3个节段的固定,其余患者均接受病椎上下各2个节段,共4个节段的固定。
术前伴有脊柱畸形的病例中,病例5 术前胸椎后凸50°,在术中未矫正后凸畸形,术后末次随访后凸50°;病例9 术前腰椎侧凸20°,躯干向右侧明显偏斜;治疗后末次随访腰椎侧凸5°,躯干无明显偏斜。
3 讨论
本研究共纳入10 例脊柱ABC 患者,以单纯脊柱区域疼痛症状发病者2 例,以脊柱区域疼痛合并肢体神经症状发病者8例。上述患者影像学特点及病理结果均符合ABC 的诊断标准。治疗方法包括病灶刮除术、人工骨填充术、动脉栓塞术(伴或不伴甲泼尼龙注射)、地舒单抗注射液皮下注射,长期随访显示8 例治疗效果满意,无复发。
脊柱ABC 邻近脊髓及神经根,增加了治疗难度,如病灶得不到控制,则复发风险增加。如何选择治疗方式,取决于病灶的部位、大小及患者的个体选择。本研究的目的是通过回顾性分析并结合文献综述,分析不同严重程度的脊柱ABC如何选择合适的治疗方式。
在本研究中,对于出现局部疼痛及肢体神经症状的脊柱ABC,手术刮除病灶是治疗的最主要方式。手术适应证包括病灶压迫脊神经导致神经症状、脊柱不稳定伴或不伴脊柱畸形。脊柱ABC 术后复发很难处理,其导致的神经症状给患者带来极大负担,因此最大限度地降低术后复发至关重要。除了显露充分等手术技巧外,在本组病例中,所有接受手术的患者在术前都使用ISO-C 计算机辅助导航系统进行手术设计,根据病灶大小及形态规划刮除范围,并在术中进行三维CT扫描,对比术前影像学数据,确保术中彻底刮除病灶组织。尽管有研究报道术中使用高速磨钻有助于实现病灶的彻底刮除[7],但本研究为了避免高速磨钻对脊神经的潜在损伤,首选使用刮匙刮除病灶。有报道术中常规应用冰冻切片以明确病理诊断[8],但本组患者在术前经穿刺活检明确病理诊断,因此术中未进行冰冻切片。
接受开放手术治疗的患者,不管病灶位于脊髓的前方或后方,后路手术即可提供足够的显露范围及手术视野。对于脊柱前柱和/或中柱发病并需手术刮除的患者,为了维持脊柱的稳定性,需行椎弓根螺钉内固定术。本组病例中,除1例病灶位于L5椎体的患者接受3个节段的固定外,其余所有患者均接受4个节段的椎弓根螺钉内固定。有研究报道,使用人工椎体及自体骨可以实现前方椎体结构的重建,但复发率达10%~25%[9,10]。本组病例中,7 例接受开放手术治疗的患者中,1例使用填塞自体骨的钛笼重建前方脊柱结构,术后出现双下肢肌力减弱,术后16个月出现影像学进展及症状;1例使用人工骨填充椎体骨缺失,术后3个月随访无复发;而5例患者使用骨水泥填充实现前方椎体的重建,仅1例出现影像学进展但无症状,其余4例患者截至末次随访时未发现复发。尽管本组病例数不足以得到统计学结果,但使用骨水泥重建脊柱ABC的椎体结构,因操作相对于前方人工椎体或钛笼植入较为简单,对脊髓的干扰小,可降低出现术后并发症的风险。
术前伴有脊柱畸形的病例中,病例5在术中未矫正后凸畸形,因为该患者在术前已存在严重的椎体压缩骨折及严重的神经症状,术中为缩短手术时间,减少对脊髓的干扰,以争取术后最大程度恢复神经功能,术中重点在于病灶刮除、脊髓减压及椎体重建,未追求后凸畸形的矫正。病例9经治疗后腰椎侧凸畸形得到显著矫正。本课题组认为该患者是肿瘤引起的疼痛性脊柱侧凸,患儿骨骼尚未成熟,且发病时间短,尚属非结构性侧凸。在交替接受病椎动脉栓塞术和病灶甲泼尼龙注射术后,病灶得到满意的控制,局部疼痛症状消失,脊柱也逐渐恢复生理曲度。既往也有类似的ABC导致疼痛性脊柱畸形或躯干失衡的报道[11,12]。脊柱ABC多发于青少年,如能做到早发现、早诊断、早治疗,多可通过微创的方法获得满意的效果,既能有效缓解症状,控制病灶发展,还能很好地保护脊柱的生长发育。
既往文献报道提示,术前动脉栓塞术可能有助于减少术中出血量[13]。动脉栓塞术既可以作为术前的辅助治疗,也可作为最终治疗。因脊髓和病灶之间可能存在共同供血的动脉,如果判断不当,将供应脊髓的血管栓塞,可能导致严重的后果[14]。本组7 例接受开放手术的患者中,3例患者在术前未接受动脉栓塞术,平均出血量为633 ml,其余4 例均在术前接受动脉栓塞术,平均出血量为1450 ml。本课题组推测,动脉栓塞术对减少术中出血有一定作用,但总出血量与病变的部位、范围及本身的血供有关。
在本组病例中,局部症状较轻且无椎体压缩性骨折患者采取了单纯动脉栓塞术治疗。本组1例接受单纯动脉栓塞术的患者,术后40 个月CT 检查显示病灶范围明显缩小,伴显著骨化;术后48个月随访,无脊柱区域疼痛症状。既往有文献报道,使用糖皮质激素注射术治疗ABC取得良好效果[15],这是因为糖皮质激素具有抑制血管形成和抗成纤维细胞活性的功效[15,16]。本组病例中,1 例患者接受动脉栓塞术及甲泼尼龙注射联合治疗,术后33 个月随访显示,尽管病椎出现轻度压缩骨折,但病灶范围明显缩小,病灶内骨化明显,局部无疼痛症状。
地舒单抗是一种可以与位于破骨细胞及其前体细胞表面的RANK配体结合的单克隆抗体,可以抑制破骨细胞形成、功能及存活周期,从而抑制骨破坏及骨丢失[17]。该药物本来应用于骨巨细胞瘤的治疗,而ABC和骨巨细胞瘤之间存在某些类似的病理特征,因此也被用于ABC的治疗,并获得成功[6,18,19]。尽管地舒单抗治疗脊柱ABC的适应证尚未获批,但已有报道提示地舒单抗对脊柱ABC有良好的应用前景[20]。本组1例患者单纯接受地舒单抗治疗,12 个月后CT 检查显示C6右侧椎板及椎弓根溶骨性病灶显著缩小,骨化明显,获得了良好的疗效。
本研究回顾性分析了10例脊柱ABC患者的不同治疗方式及相应疗效。本课题组认为,出现局部疼痛症状的患者需接受治疗。对于无椎体压缩性骨折或椎体压缩性骨折较轻、不伴有肢体神经症状的脊柱ABC 患者,可接受动脉栓塞术、病灶内甲泼尼龙注射或地舒单抗皮下注射等微创或无创治疗。对于存在严重压缩性骨折和/或伴有神经症状的脊柱ABC 患者,需尽快接受病灶刮除、骨水泥填充重建及椎弓根螺钉内固定手术治疗,以解除神经压迫并恢复神经功能。脊柱ABC为罕见的脊柱肿瘤,患者例数较少是本研究的不足之处。本课题组将在后续工作中积累更多病例,开展进一步深入研究。
4 结论
脊柱ABC具有侵袭性。病变部位、范围及有无椎体压缩性骨折会导致不同程度的疼痛及肢体神经症状。对于出现严重压缩性骨折、疼痛症状明显及出现肢体神经症状者,建议进行开放手术治疗。对于无椎体压缩性骨折或椎体压缩性骨折较轻、不伴有肢体神经症状的患者,可接受微创或药物治疗。根据病情为每例患者提供个性化的手术方案,有助于缓解疼痛、解除神经压迫、维持脊柱稳定性、重建骨性结构,并减少术后复发,增加患者获益。
【利益冲突】所有作者均声明不存在利益冲突
