经侧裂岛叶入路治疗高血压性基底节区出血的临床效果研究
2021-11-18朱剑锋朱东红宋冬冬
朱剑锋,朱东红,徐 杰,宋冬冬
(金湖县人民医院神经外科,江苏 淮安 211600)
高血压性脑出血占脑血管疾病的10%~15%,起病急、发病快,其中35%~44%位于基底节区,该区域出血病情发展迅速,具有高病发率和死亡率,被认为是最具破坏性的一种卒中类型,对患者家庭和社会造成了沉重的负担[1]。手术是目前治疗该类疾病最为有效的方式之一,特别是出血量超过30 ml的患者需通过手术清除血肿以减轻血肿造成的继发性脑损伤[2]。近年来手术朝着微侵袭治疗方式发展,显微外科手术的临床治疗效果已得到临床认可,逐步成为神经外科治疗基底节区出血的主要手段。但就入路方式的选择临床尚存在着一定的争议[3-4]。为此本文回顾性分析了2015年1月~2020年2月我院收治的74例高血压性基底节区出血患者的临床资料,探讨经侧裂岛叶入路治疗高血压性基底节区出血患者的临床治疗效果,现将结果报告如下。
1 资料与方法
1.1一般资料:回顾性分析了2015年1月~2020年2月我院收治的74例高血压性基底节区出血患者的临床资料,其中40例患者选择经侧裂岛叶入路手术(侧裂岛叶入路组),34例患者选择传统经颞叶皮层入路手术(颞叶皮层入路组)。纳入标准[5]:①符合高血压诊断标准(入院时血压>140/90 mm Hg或既往高血压史明确)(1 mm Hg=0.133 3 kPa);②起病6 h内入院,经头颅CT、磁共振成像(Magnetic Resonance Imaging, MRI)检查证实为基底节区出血;③出血量超过30 ml;④年龄35~78岁;⑤手术及术后随访结局资料完整。排除标准[5-6]:①外伤性脑出血或肿瘤卒中性脑出血;②颅内动脉瘤、占位性病变导致出血者;③重要脏器功能不全、不能耐受手术者;④出血后病情进展迅速,短期内深度昏迷者;⑤合并严重凝血功能障碍者。本次研究经过我院医学伦理委员会同意。
1.2治疗方法
1.2.1侧裂岛叶入路组:术前行头颅CT,标记血肿范围、中央沟及外侧裂在体表的投影。患者取仰卧位,头偏向健侧。酌情选取弧形切口(以翼点为中心作长约15~35 cm切口),开颅后在显微镜下切开硬脑膜显露外侧裂中后部,在外侧裂锐性分离蛛网膜,进一步打来侧裂蛛网膜,解剖出2~3 cm的入口,放出脑脊液降低颅内压,剥离颞叶、额叶软脑膜间的侧裂凹,在脑棉片的保护下采用显微神经剥离子解剖侧裂沟到达岛叶皮质后向两侧牵开额颞叶岛盖脑组织,造瘘口后进入血肿腔,于低吸引力的作用下缓慢对患者的血肿进行吸除,对活动性出血行电凝止血,不必强行清除深部或难以清除的血肿,选择放置引流管进行后期处理。同时根据患者术前意识状况及术中颅内压,决定骨瓣是否复位,要求术后血压控制在20~140 mm Hg/60~90 mm Hg。血肿清除完毕后覆盖明胶海绵止血,并放置引流管。术后ICU监护并给予抗感染、维持水电酸碱平衡和营养支持、醒脑等治疗。术后24 h内复查头颅CT判断有无再出血发生。
1.2.2颞叶皮层入路组:术前准备同侧裂岛叶入路组。选择血肿侧行额颞点入路皮切口进行骨瓣开颅,具体:作20~30 cm颞部马蹄形切口,起自颧弓上缘的中点,斜向后上方,需注意切口应以最短距离到达血肿腔中心部位,暴露颅骨,采用标准额颞部骨瓣切口,骨窗大小:(6~7)cm×(6~7)cm,穿刺定位血肿腔,在显微镜下造1~2 cm瘘口,进入血腔吸出血肿,对活动性出血行电凝止血,不必强行清除深部或难以清除的血肿,选择放置引流管进行后期处理。此后操作同侧裂岛叶入路组。
1.3观察指标:对比分析两组围手术期各项指标,包括手术时间、血肿清除率[血肿清除率(%)=(术前血肿量-残余血肿量)/术前血肿量×100%][7]、术后再出血发生率及术后不同时间格拉斯哥昏迷评分(Glasgow Coma Scale,GCS)评分变化(术后1、3、7 d)[GCS评分包括睁眼、语言、运动三项内容,总分15分,最低3分,得分越高提示昏迷越轻][8]。并对两组术后并发症的发生情况进行比较,包括术后再出血、肺部感染、切口感染、精神障碍等。
1.4疗效评价:术后随访半年,采用改良日常生活能力量表(activity of daily life, ADL)分级评估手术疗效,评价分为Ⅰ~Ⅴ级,其中Ⅰ~Ⅲ级定为效果良好,Ⅳ~Ⅴ级定为效果不良。Ⅰ级:生命体征及日常生活能力完全恢复;Ⅱ级:生命体征及日常生活能力基本恢复;Ⅲ级:生命体征及日常生活能力大部分恢复;Ⅳ级:卧床但有意识;Ⅴ级:植物状态生存[9]。

2 结果
2.1两组患者基线资料比较:两组性别、年龄、基底节区出血量、GCS评分、瞳孔对光反射情况等基线资料差异无统计学意义(P>0.05),具有可比性。见表1。
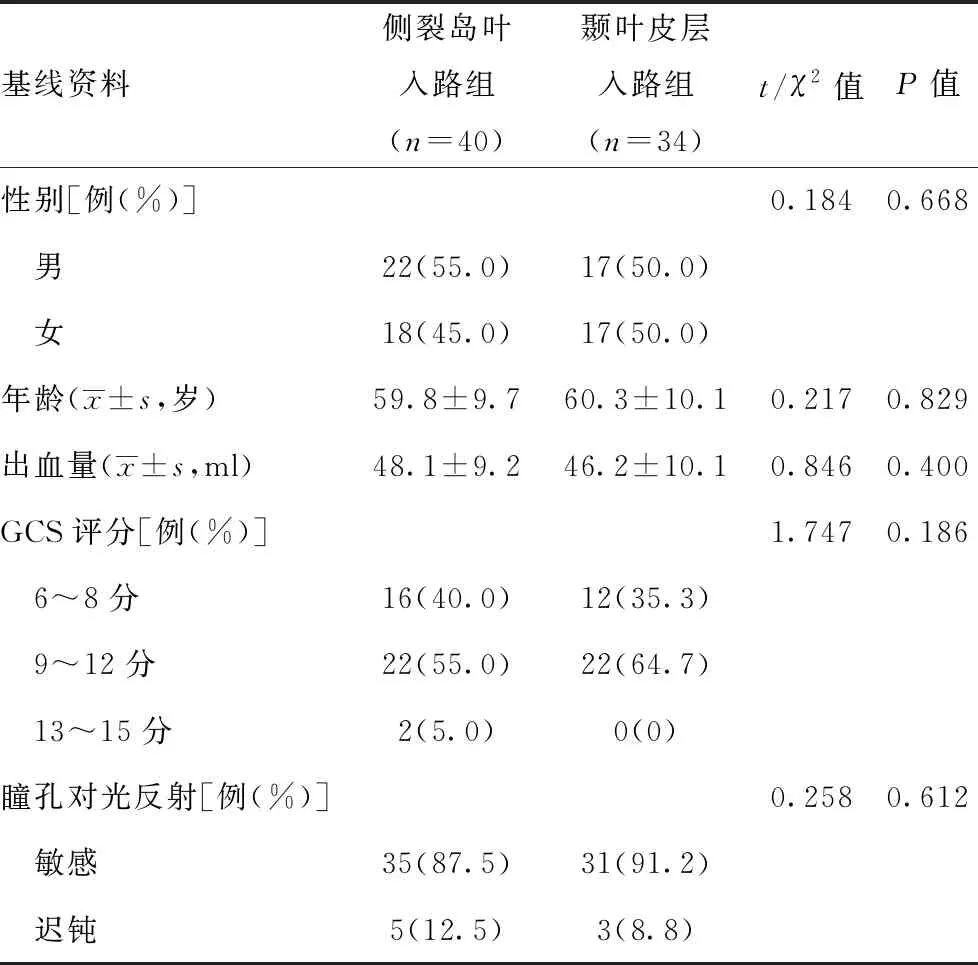
表1 两组患者基线资料比较
2.2手术结果:74例患者均顺利完成手术,不过侧裂岛叶入路组手术时间明显短于颞叶皮层入路组且血肿清除率明显提高,差异有统计学意义(P<0.05)。两组术后再出血率及术后不同时间GCS评分比较,差异均无统计学意义(P>0.05)。见表2、图1。
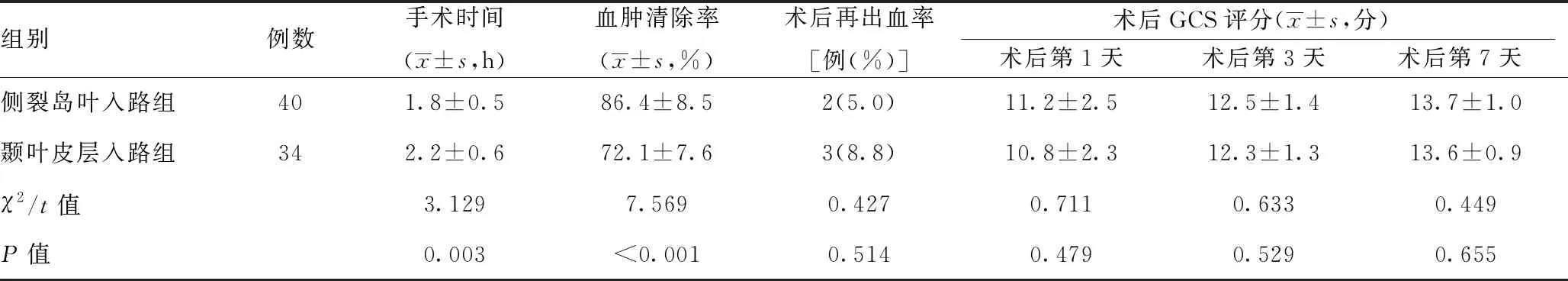
表2 两组围术期各项指标比较

图1 高血压性基底节区出血患者经侧裂岛叶入路手术前后CT表现
2.3两组ADL分级评估临床疗效比较:74例患者均获得随访,均未出现死亡病例。末次随访通过改良ADL分级评估临床疗效,结果显示侧裂岛叶入路组33例预后良好(ADL分级Ⅰ~Ⅲ级),颞叶皮层入路组20例预后良好,两组预后良好率比较,差异有统计学意义(P<0.05)。见表3。
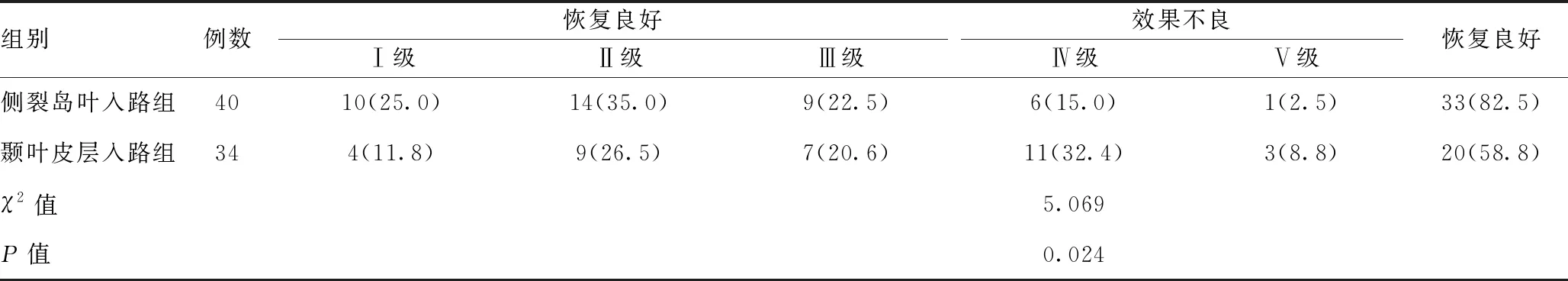
表3 两组ADL分级评估临床疗效比较[例(%)]
2.4两组治疗后并发症的发生情况比较:术后主要并发症为再出血、肺部感染、切口感染、精神障碍等。侧裂岛叶入路组并发症的发生率明显低于颞叶皮层入路组,差异有统计学意义(10.0% vs 29.4%,P<0.05)。见表4。

表4 两组治疗后并发症的发生情况比较[例(%)]
3 讨论
高血压性脑出血最常见的部位是基底节区,常起病急骤,患者突发剧烈头痛、呕吐、意识障碍甚至昏迷。病理学报道指出出血会在30 min内形成血块,1~2 h内出血达峰值,6 h后停止,基底节区出血多位于豆纹动脉,一般由粟粒样微动脉瘤形成后破裂所致[10]。血肿形成后,因其占位效应可直接破坏脑组织,并造成血肿周围组织缺血和缺氧,此外血肿的毒性分解产物还可能导致病灶周围脑组织水肿、变性、坏死等继发性脑损伤[11]。出血后尽早进行外科手术是目前治疗该类疾病最重要的方法,特别是出血量超过30 ml的患者必须接受术后治疗以及时清除血肿、降低颅内高压,此外手术需尽可能在起病6 h内及时给予治疗已阻断继发性损伤而改善预后[12]。本文所选患者均于起病6 h内入院,且出血量超过30 ml,符合手术指征且能更好地观察手术治疗效果。
关于外科手术治疗基底节区出血入路方式的选择是目前临床关注的热点问题之一。本次试验比较了两种入路(经侧裂-岛叶入路和经颞叶皮层入路)方式的治疗效果,就效果而言经侧裂-岛叶入路显然更优,手术时间明显短于颞叶皮层入路组且血肿清除率明显提高,预后效果更佳,术后并发症发生率更低。值得说明的是传统经颞叶皮层入路手术要求从脑皮层到达血肿腔,而这一距离较远,在进行操作的过程中不可避免地会损伤到颞叶皮层、基底节区结构,加之手术需要过度牵拉还会加重术后脑水肿发生风险,同时打开颅腔后首先到达血肿的最外侧,不能充分暴露出血血管,止血效果不佳[13]。外侧裂是大脑表面明显且恒定的定位标志,也是天然的手术通道,这一报道最早由Suzuki等[14]报道。选择该种入路方式有效解决了经颞叶皮层入路存在的问题,其优势在于:①该入路方式在分离侧裂池及血管后可直达岛叶皮层,切开皮层便可直达血肿位置,有效减少了操作对正常脑组织的损伤,同时操作更加简便,缩短了手术时间;②该入路方式更容易发现豆纹动脉从而精确止血,减少了术后再出血等的发生;③该入路方式由于角度合适,降低了手术过程中不必要的牵拉,从而降低了脑挫伤水肿发生的可能性;④该入路方式通过侧裂池抽吸脑脊液,降压效果明显。
值得注意的是在实际手术操作过程发现外侧裂的空间狭小、血管密集,术中分离较为困难,而侧裂分离和血肿边界显露,是该入路方式进行手术的关键步骤之一。理想的分离技术要求尽可能减少手术操作对周围血管的损伤,避免继发蛛网膜下腔出血等[15-16]。关于这一点还有待后续研究进一步深入。
总之,经侧裂岛叶入路治疗高血压性基底节区出血手术时间短,血肿清除率高,术后预后效果好,安全性高。
