膝关节镜结合外侧闭合式胫骨高位截骨治疗膝骨性关节病内侧间隙疼痛的临床效果
2021-11-18韩廷成祁兆建陈大志顾荣胜孟庆国范广峰董松林
韩廷成,祁兆建,陈大志,顾荣胜,孟庆国,陆 华,范广峰,董松林,田 敏
(南京中医药大学附属盐城市中医院骨伤科,江苏 盐城 224001)
膝骨关节炎(knee osteoarthritis,KOA)是临床上的常见病、多发病,以中老年女性居多,病理特征以膝关节的半月板退变、关节表面软骨损伤、软骨下骨硬化,内侧间隙狭窄,边缘骨赘形成,较多呈膝内翻畸形改变。临床症状早期以膝关节内侧缘胫骨上端疼痛,活动时伴有关节内弹响;中期静息性疼痛,夜间疼痛为甚,活动后稍减轻,偶有绞索症;后期内外翻畸形改变以膝内翻多见,伴有内侧间室压痛,关节功能障碍,生活质量严重影响[1]。根据本病各期的表现及治疗分为:早期单纯口服营养软骨的氨糖类、进行外源性玻璃酸钠的补充、局部外用止痛药物以及中医针灸和小针刀等保守治疗;中晚期目前有关节镜下关节腔内有限的清理、膝关节周围(胫骨高位、腓骨高位、股骨远端)截骨和关节置换(单髁和全膝)在内的手术治疗[2]。
随着“保膝”治疗理念被医学界公认[3],根据疾病发展阶段,选择个性化的治疗,疗效各异。笔者回顾性分析选自2016年1月~2018年1月期间,通过关节镜下对关节腔内的清理再结合外侧闭合式胫骨高位截骨治疗膝关节内侧间室疼痛。现报告如下。
1 资料与方法
1.1一般资料:选取2016年1月~2018年1月期间在我院骨伤科住院的膝骨性关节病内侧间隙疼痛48例患者作为回顾性研究对象,分为对照组与治疗组各24例;治疗组:采用关节镜下对关节腔内有限清理再结合胫骨高位截骨;对照组:单纯行关节镜下治疗。治疗组男3例,女21例,年龄52~72岁,平均(63.5±4.2)岁,病程5~50个月, 平均(34.6±4.8)个月;对照组男5例,女19例,年龄51~70岁,平均(61.7±5.8)岁,病程6~48个月, 平均(33.1±5.4)个月;入组时的性别、病情、病程等一般资料比较,差异无统计学意义(P>0.05),具有可比性。本研究经院部医学伦理委员会批准同意,参与入组的患者当时均签署知情同意书。
诊断标准:参照2018年中华医学会骨科学分会“骨关节炎诊治指南”[4]制定诊断标准:①近1个月内发作膝关节疼痛;②X线片(站立位或负重位示)关节间隙变窄,软骨下骨硬化和或囊性变,关节边缘骨赘形成;③年龄≥50 岁;④晨僵<30 min;⑤活动时有骨摩擦感或骨摩擦音;满足诊断标准[①+(②、③、④、⑤条中的任意2条)]即可诊断膝关节骨关节炎。
纳入标准:①符合上述诊断标准者;②依从性好者,乐意接受本方式治疗;③以膝关节内侧疼痛和内侧间隙狭窄,伴有明显的内翻畸形者。
排除标准:①有明显的外翻畸形,屈曲挛缩大于15°和严重骨质疏松者;②有关节不稳伴韧带损伤者;③有髌骨软化及外侧间隙疼痛,外侧软骨退变者;④医从性差的,术后不能按时随访者;⑤有明显内科疾病、手术禁忌及伴有炎性反应性关节炎者;⑥有严重心脑肾疾病或精神病史者。
1.2方法
1.2.1术前准备:详细的病史采集,了解曾行相关的治疗,完善相关检查,术前积极评估。下肢站立位的全长片,术前相关角度的测量,介绍手术方式的选择与预期的效果,加强医患沟通,增强医治的信心,最后再经过科室讨论决定根据个体化治疗方案选择具体的治疗方式。
1.2.2操作方法:对照组:采用单纯在关节镜下对关节腔内破损的半月板、增生的滑膜进行清理。具体手术步骤:常规采用蛛网膜下腔阻滞麻醉后取仰卧,缚上电动止血带备用,碘伏消毒后铺巾,连接关节镜专用器械(施乐辉公司提供的Smith-Nephew470-CC关节镜器械)后,在髌韧带旁约1.0~1.5 cm的凹陷外侧和内侧入路。对关节腔内进行有序的探查,对增生的滑膜及破损的半月板进行修整(见图1A),用一次性刨刀(施乐辉公司提供规格型号为205345)对剥脱的软骨面进行削刮和修整后,再用低温等离子射频刀(康美林弗泰克公司提供规格型号为:IA2379)进行处理,对局部软骨硬化明显的部位用弯头克氏针进行微骨折,通过钻孔处的新鲜血液,在骨质表面形成新骨髓痂等,然后助手帮助4字位,观察外侧间隙,探查外侧间室内软骨和半月板情况,同样的方式进行处理,再进入后室间隙,如同时伴有腘窝处囊肿的一并行囊肿交通口扩大和囊壁切除术(见图1B),最后放置负压引流管,松止血带,整理关节镜器械后,切口贴无菌薄膜。
治疗组:采用上述对照组治疗的基础上配合外侧闭合胫骨高位截骨治疗,在行胫骨截骨前先行腓骨中下段截骨便于术中操作,矫正下肢力线,见术前下肢全长片(见图1C)。具体手术步骤:在对照组的操作基础上再行外侧闭合胫骨高位截骨具体操作如下:先在腓骨中段下方处,测量好腓骨入路,做好标志,沿腓骨后缘或外侧缘做一直行切口长约3~4 cm,逐层切开从比目鱼肌与腓骨长短肌肌间隙钝性拨开,直达腓骨,保护好周围组织,用专用窄摆锯将腓骨中端截断,截下长约1~2 cm的骨段,修整两边残端骨蜡封闭。逐层缝合并包扎切口。再取胫骨平台外侧缘平腓骨小头前下方1 cm处向前斜下方沿着胫骨干,切开长约8 cm的斜形的手术切口,依次切开皮肤、皮下组织和胫前肌的深筋膜,暴露胫骨结节及髌韧带,用剥离器剥离胫骨外侧骨膜暴露腓骨头,矮胖之人必要时游离腓总神经,使其不损伤神经和不影响钢板放置为宜。然后在胫骨结节外侧(术前以设计好胫骨内髁骨皮质平腓骨小头、约胫骨结节中下水平位置处即内侧胫骨平台下约15~20 mm处为合页点),用2.0克氏针在胫骨结节高点处平行关节线,在C臂机透视下操作(见图1D),保护好髌腱以及胫骨后神经血管,透视下见克氏针位置满意,用另一根克氏针平行第一根克氏针的方向向内侧钻孔,采用双平面截骨,第一刀沿着钻孔处在胫骨后2/3进行截骨打断,保留内侧合页约10 mm。第二刀沿着冠状面在胫骨前1/3髌韧带胫骨结节附着点后缘进行截骨,两刀截骨角度呈110°,按照矫正角度与截骨量的比是1°内翻对应1 mm截骨,根据术前测量好的截骨线进行胫骨远端截骨,截骨处呈一楔形改变;随后放置力线杆,使膝关节生物力线外翻,透视见下肢力线恢复尚可(以Fuji-sawa Point为参考[5]),用克氏针固定后,用TomoFix 胫骨近端外侧解剖锁定钢板固定(见图1E),依次钻孔拧入适宜长度的锁定螺钉,再次透视见关节内外侧间隙均等,钢板位置及螺钉长短满意,清点无误后置负压引流,缝合手术切口(见图1C~图1E)。
术后48~72 h拔引流管;术后2周拆线。术后摄片出院(见图1F~图1G),术后至少3个月内不允许负重,可扶拐杖行走,一般于术后4个月骨愈合后方可负重。具体操作见图1。
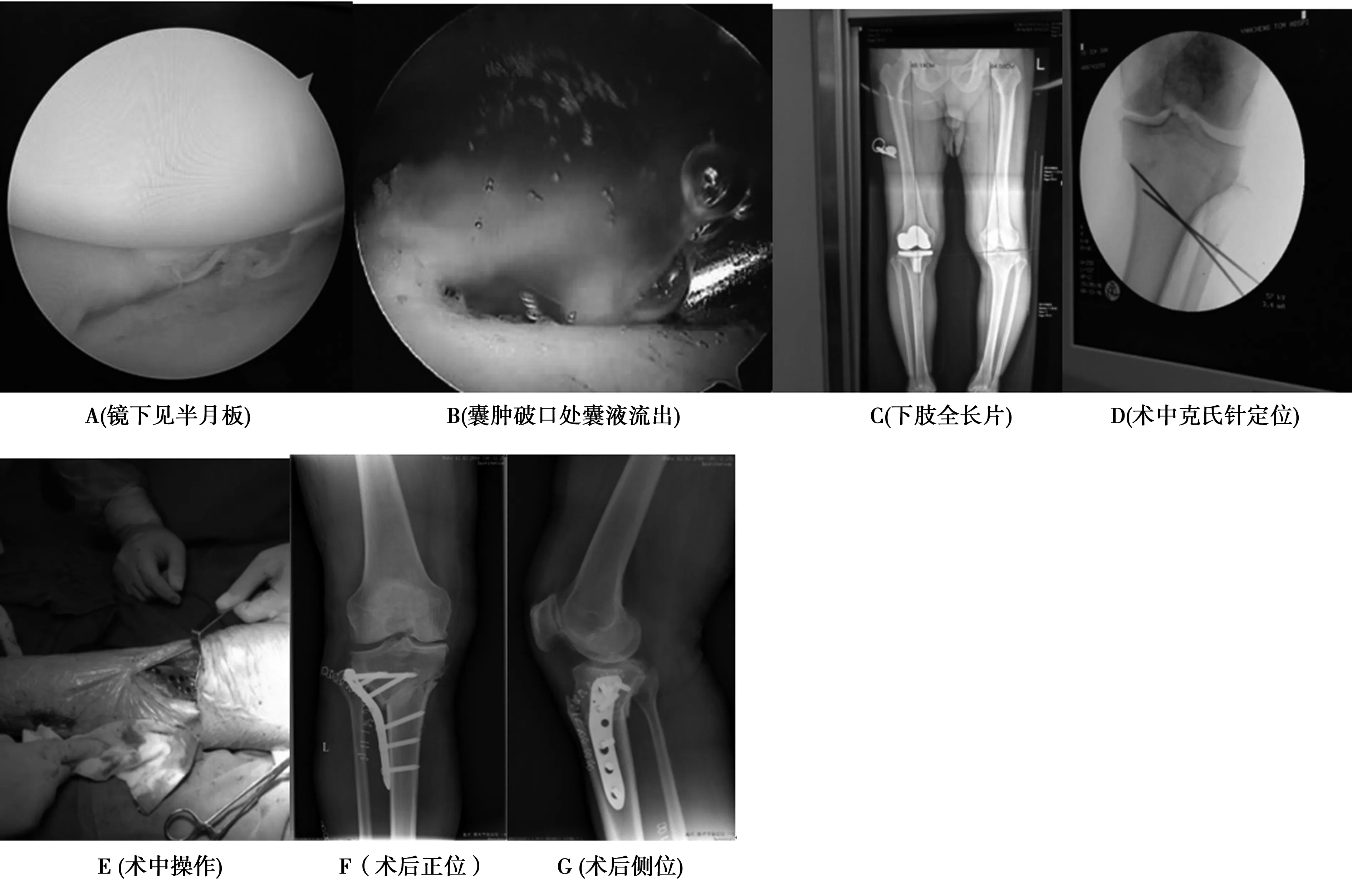
图1 术前、术后各项仪器检查
1.3观察指标及评价标准:两组术前、术后6个月、12个月、18个月、24个月随访,依据膝关节评分HSS膝关节评分即纽约特种外科医院(hospital for special surgery knee score,HSS)[6]:优:HSS评分>85分;良:HSS评分70~84分;中:HSS评分60~69分;差:HSS评分<59分。Lysholm评分标准[7],包括跛行(5分)、支撑(5分)、交锁(15分)、不稳定(25分)、疼痛(25分)、肿胀(10分)、爬楼梯(10分)及下蹲(5分),共100分,得分越高,关节功能越好。测量前后股骨胫骨角Femor-Tibial Angle(FTA)及胫骨近端外侧解剖角Anatomic Angle of proximal lateral tibia (aLPTA),比较变化情况。对治疗过程中是否出现的伤口感染,血管神经损伤等。入组对象在接受本研究时,详细客观地记录术前术后症状和客观指标。

2 结果
入组者均获得术后随访24个月,术中均未出现血管、神经损伤。治疗组术后18个月截骨处临床愈合。经过术后6个月、12个月、18个月、24个月的随访。两组术前、术后6个月、12个月、18个月、24个月HSS评分,Lysholm评分末次随访治疗组的优良率明显高于对照组,差异有统计学意义(P<0.05)。治疗组术后的股骨胫骨角(FTA) 和胫骨近端外侧解剖角(aLPTA)高于术前,差异有统计学意义(P<0.05),对照组 术后的股骨胫骨角(FTA)和胫骨近端外侧解剖角(aLPTA)高于术前,差异有统计学意义(P<0.05),但治疗组术后6个月、12个月、18个月、24个月的随访,总的疗效明显高于对照组,差异有统计学意义(P<0.05)。见表1。
表1 两组术前、术后6个月、12个月、18个月与24个月膝关节HSS评分、Lysholm评分、FTA 和 a LPTA 比较
两组疗效比较依照HSS评分标准的优良有效率(100%)。末次随访依HSS评分标准评定:优14例,良6例,中3例,差1例。评分与术前比较有所改善,差异均有统计学意义(P<0.05)。对照组术前、术后6个月、12个月、18个月、24个月HSS评分,差异均有统计学意义(P<0.05),末次随访依HSS评分标准进行评定:优10例,良6例,中2例,差6例。见表2。
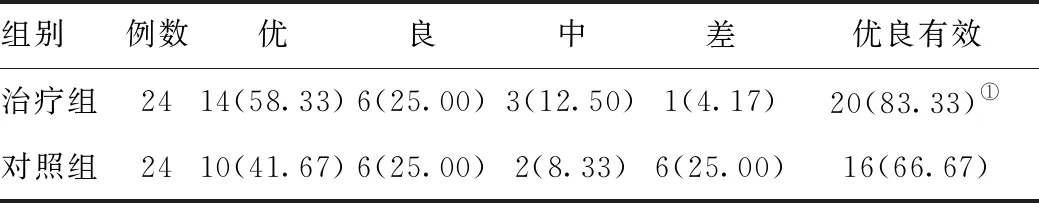
表2 两组疗效比较依照HSS评分标准优良有效率[例(%)]
两组疗效比较依照Lysholm评分标准的优良有效率。末次随访Lysholm 评分与术前比较有所改善,差异均有统计学意义(P<0.05)。末次随访依Lysholm评分评定:优14例,良5例,中4例,差1例。对照组末次随访Lysholm评分评定:优11例,良5例,中3例,差5例。见表3。

表3 两组疗效比较依照Lysholm评分标准优良有效率[例(%)]
3 讨论
针对患者最终具体治疗方式的选择,要根据具体病情发展到何种阶段而定。目前我科对膝骨关节炎内侧间隙疼痛根据病情,均采用阶梯式、分步骤、分疗程进行治疗,根据各人的病情需要,采取个体化的方案,早期更倾向于保膝,后期才行膝关节置换治疗。Coventry[8]是首先报道胫骨高位截骨(high tibial osteotomy,HTO)的手术方式,通过胫骨截骨方式的治疗对胫骨平台外侧的支撑减少,矫正下肢力线,从而维持力线平衡和软组织平衡,进而改善胫骨平台内外侧负荷的不均,达到治疗膝关节内侧间隙疼痛的作用,外侧闭合楔形截骨被认为是治疗内侧间室关节炎这一领域内的金标准[10],根据学者提出的“不均匀沉降”理论[11],为腓骨截骨的保膝治疗提供重要的理论基础;由于截骨手术较关节置换相比较易行操作,可早期活动,因此,当前对于本病的保膝关节的治疗,胫骨高位截骨术逐渐成为一种优先的选择。晚期膝关节下肢力线明显膝内翻畸形改变,内侧软骨磨损严重的,再行人工全膝表面关节置换术[12]。
根据临床观察,胫骨高位截骨能够直接矫正关节轴线,这一点优于腓骨近端截骨[13]。本研究采用关节镜下滑膜清理结合胫骨高位截骨术是行之有效的、疗效确切的治疗方式。胫骨截骨根据切口部位分外侧闭合式胫骨截骨和内侧开放式胫骨截骨,二者在临床上都广泛使用,各有特色和适应证。本组的外侧闭合式截骨需先行腓骨中段截骨,再在胫骨平台外侧下端作一切口进行截骨,去除一个楔形骨块,术前设计好测量的截骨角度,术中根据透视通过下肢力线杆来调节内翻角度,降低内侧间隙压力,从而减轻内侧间室关节炎疼痛的症状,改善其功能,不需要处置外侧近侧胫腓关节,操作比较简单可行,但会引起患侧肢体缩短和角度回缩,操作方式一定要规范,以减少发生血管及神经损伤等并发症的风险。
关节镜技术应用于临床,在对膝关节内病变的诊疗中起到了影像学不能取代的作用,膝关节镜不仅可以对关节腔进行无死角的检查和清理,去除关节内的原发病灶及炎性组织。我科经过关节镜加胫骨截骨相结合的手术方式发现,术后通过24个月随访,两组治疗后HSS、Lysholm 评分、FTA及aLPTA均较本组治疗前明显改善,且治疗组明显高于对照组,差异有统计学意义(P<0.05),疼痛减轻甚至有的不再疼痛,功能明显改善。本组患者经过治疗后未见骨折不愈合及下肢深静脉血栓形成等症状。
截骨时的注意事项:①手术过程中无论是开放式或闭合式截骨,由于人为的骨折手术操作务必谨慎,为了截骨处更好的骨性愈合,截骨的合页常常选择在患侧胫骨平台下方约1~2 cm处的松骨质区域,使用好专用器械,置入胫骨后方,以防骨刀伤及后方腘窝处的血管、神经等组织;②术中重注无菌操作及力线杆的位置,以其通过Fuji-sawa Point点为理想截骨角度,术前计算好截骨的度数;③选用TomoFix胫骨近端外侧解剖锁定钢板作为内固定满意,后期随访没有发生明显的骨丢失情况,其置入的最高位置通常在平台下1 cm处[14]。适应证与禁忌证:由于胫骨高位截骨保留了自然膝关节的运动功能和舒适性,符合我国患者的传统文化理念,相对于关节置换具有固有的优势,通常适用小于65岁(女性<60岁)患者;膝关节活动度基本正常,屈曲畸形应小于10°;胫骨内翻畸形大于5°,内侧胫骨近端角(medialproximal tibial angle,MPTA)小于85°,外侧软骨和半月板功能正常[15]。所以针对本病的病例选择尤为重要,当然一些高龄患者,畸形严重伴有严重骨质疏松的,术后依从性差,关节软骨磨损严重患者,预计术后症状改善不明显,效果相对欠佳的不建议行截骨治疗。
综上所述,关节镜下清理结合胫骨高位截骨是治疗膝关节内侧间室骨关节炎保膝治疗的方法之一[16], 它需要对患者进行适当的选择,准确的手术技术,可靠的内固定,才能保证HTO的成功率,起到推迟后期关节置换时间及置换的可能;根据本病的流行病学特点,是一种渐进性的病变,后期疗效及治疗方式因人而异尚待研究,诚然目前所有的保膝治疗方式包括HTO 术后,仍有约 10%需再次行 TKA 治疗[17]。
