基于容积-黏度测试的喂养方案在老年神经系统疾病伴吞咽障碍患者护理中的应用效果
2021-10-20李芳乐碧芳张豪杰
李芳 乐碧芳 张豪杰
咳嗽反射功能降低及吞咽困难为脑卒中、帕金森病、阿尔茨海默病等神经系统疾病普遍症状,患者易受饮水呛咳、进食困难等影响致营养失衡或不良,耽误病情康复,甚至出现误吸或窒息情况[1]。文献报道[2],采取鼻饲营养供给为解决吞咽障碍问题提供营养摄入的重要途径;与此同时,高危人群经口进食或饮水床旁筛查可降低误吸等相关风险。国内外研究还证实[3-4],对存在吞咽困难者,早期增稠液体对比稀薄液体更易掌控,黏度和流速均降低误入气道概率,促进营养摄入、吞咽功能恢复意义重大。目前吞咽障碍床旁筛查工具多以定性结论呈现结果,部分有敏感度高、特异度低等问题,致留置胃管、饮食指导等对策针对性、适当性低[5];且查阅国内现阶段情况发现吞咽障碍管理多集中在功能筛查、康复训练等某方面干预对策或临床经验[6]。而容积-黏度吞咽试验 (V-VST)作为有效识别患者吞咽安全性受损床旁筛查工具,研究表示其敏感度、特异度分别为87.0%~88.2%、64.7%~81.0%,其采取不同体积和黏度液体评估患者吞咽安全性与有效性以及风险概率,为患者食物改进提供详细实施方案[7]。目前Hermush等[8]指出,护士对吞咽障碍管理充当重要角色,明确和系统性掌握吞咽障碍摄食管理方案至关重要,本次调研也强调对于不同阶段老年神经系统疾病伴吞咽障碍者进行动态喂养方案管理,调节进食途径和方法为研究重难点。因此,本研究旨在洼田饮水试验评估筛查2级及以上者基础上实行V-VST,并在评估结果上实行喂养方案,最大程度降低插胃管时间、再插管率,确保进食安全,改善患者生活质量水平。
1 对象与方法
1.1 研究对象
选取2018年12月—2019年11月入住神经内科经洼田饮水试验评估确定存在吞咽功能障碍的患者为研究对象,其中2018年12月—2019年5月的86例患者作为对照组,2019年6—11月的86例患者作为观察组。纳入条件:临床诊断为脑卒中、阿尔茨海默病、帕金森病、多发性硬化症、肌萎缩性侧索硬化等神经系统疾病;洼田饮水试验2级及以上;能以文字、图片或语言沟通,且无精神、意识障碍;愿意配合实施康复训练;自愿加入本研究课题,签署知情同意书。排除条件:拒绝加入项目研究者; 既往有认知障碍或精神疾患病史者;存在意识障碍无法配合康复训练者;依从性差的患者。对照组中男51例,女35例;年龄65~85岁,平均75.68±14.66岁。观察组中男49例,女37例;年龄66~84岁,平均74.90±13.98岁。两组患者一般资料比较差异无统计学意义(P>0.05)。
1.2 干预方法
1.2.1 对照组 为保障不同程度吞咽障碍患者营养供给,干预团队查阅文献、咨询专家学者,规范常规老年神经系统疾病伴吞咽障碍患者喂养管理方案,具体内容如下:
(1)护士培训系列内容:采取洼田饮水试验筛查后2级及以上患者,统一实行吞咽困难危险因素识别、早期体征识别、进食和饮水状况观察护理、洼田饮水试验操作及结果判定、BMI指标监测、营养不良风险筛查等。
(2)洼田饮水试验结果2~3级者喂养管理方案:进行常规进食种类、方式及速度的经口进食指导,动态调节食物黏稠度、制订饮食计划,发放布丁状、蛋羹状、糖浆状3类食谱规划内容,例如:蔬菜泥、稠碎肉粥、各种水果泥、稠酸奶等布丁状饮食;豆腐脑、碎面条、较稠藕粉与芝麻糊等蛋羹状饮食;果汁饮料、豆浆、米汤、蔬菜汁、袋装酸奶等糖浆状饮食。
(3)洼田饮水试验结果4级者喂养管理方案:予以间歇经口-食管/胃管管饲法,严格遵循成人经鼻胃管喂养临床护理实践内容,进食前将胃管经口腔插入食管上段或胃内,完毕后拔出胃管的中和营养供给法。制订间歇经口进食方案时,应邀请专业健康管理营养师耐心讲解经口间歇鼻饲置管注意事项、食物性状选取、鼻饲管保存及清洗注意事项等。
(4)洼田饮水试验结果5级者喂养管理方案:接受留置鼻胃管营养法,操作者严格遵守无菌步骤,液状石蜡润滑胃管前端15~20 cm,由鼻腔将14号硅胶胃管送至鼻咽部13~15 cm,嘱咐患者做吞咽动作,同时将胃管快速送至胃内45~55 cm,时刻密切关注有无不适、呛咳、呼吸困难、口唇发绀等状况。将流质食物或药物、水等经胃管注入胃内,依据个体日常食量、每日鼻饲的次数确定每次注食量,200~300 ml/次,4~6次/d,温度38~40℃,速度缓慢,持续1周。
1.2.2 观察组 对洼田饮水试验筛查吞咽功能结果在2级及以上患者同时进行V-VST评估,为进一步完善喂养方案制订与实施,方案具体内容如下:
(1)V-VST试验与营养评估流程完善:①试验液体准备。黏度分别为水(1~50 mPa·s) 、糖浆(51~350 mPa·s, 由奥特顺咽增稠剂5 g+温水200 ml配置, 置于匙内被缓慢倒出时, 可滴滴分落) 、布丁(>1750 mPa·s, 由奥特顺咽增稠剂10 g+温水200 ml配置, 液体缓慢倒出, 呈团块落下, 类似布丁);试验液体容积分别为5 ml、10 ml、20 ml。②操作过程。引导患者取舒适坐位,依次吞咽糖浆黏度液体→水→布丁黏度液体,每种液体从5 ml、10 ml、20 ml依次进行吞咽试验,密切观察是否安全吞咽。吞咽不同容积的糖浆黏度和水时,发生音质变化,如声音湿润或沙哑、咳嗽、经手指测得血氧饱和度下降≥5%,则判定为安全性受损;若发生吞咽时唇部闭环不完全,分次吞咽,口腔或咽部残留,则判定为有效性受损,下一步可接受吞咽布丁黏度环节,仍安全性受损则试验结束。
(2)喂养方案的制订与实施:V-VST试验结合对照组内容,将患者划分为:安全性受损且容积≤10 ml、或者有效性受损且容积<10 ml,营养摄入量不足目标喂养量104.6~146.4 kJ/ (kg·d)的60%者,予以留置鼻胃管或鼻肠管喂养,构建个体化喂养前评估、鼻饲体位、营养配方、喂养速度、喂养量、间隔时间及并发症监测与预防等,至少每日1次的V-VST筛查测定,至患者可安全吞咽且经口进食营养摄入量达目标喂养量60%。安全性受损且容积>10 ml,或者有效性受损且容积≥10 ml,每日营养摄入量基本满足活动与疾病消耗所需即营养摄入量达目标喂养量60%者,选择适宜经口进食,但仍依据V-VST评估结果制定食物黏度与一口量(<20 ml)。进食时取坐位或床头抬高>30°,对偏瘫患者取健侧卧位;选择长柄小勺将食团至舌中后部,每一口进食观察有无食物残留,期间观察患者有无气促、呛咳,停止喂养,充分休息判定原因,进食后漱口或口腔护理,30 min内避免翻身拍背与吸痰。老年神经系统疾病健康管理专家将V-VST测评流程、洼田饮水试验筛查流程、进食体位、一口量的选择、进食速度、进食方法等录制成宣教视频,在护理人员与家属陪同下共同观看接受培训。每日下午16:00由病房电视播放。
1.3 观察指标
(1)住院期间管饲饮食实施率、实施持续时间:记录两组患者住院期间管饲饮食实施率、实施持续时间,管饲饮食实施率=实施管饲饮食例数/总例数×100%;管饲实施持续时间=患者入院后留置鼻胃管/鼻肠管至拔管时间。
(2)不良事件:观察并记录患者每日三餐进食情况,持续2个月内由专业医护人员依照相关误吸、吸入性肺炎等判断标准进行评估[9-10]。①误吸:患者在自主进食或鼻饲过程音质,改变血氧饱和度降低超过5%,或吞咽中/吞咽后发生刺激性呛咳,进食或鼻饲后2 h内呼吸困难、气喘、面色和/或口唇发绀、窒息等1项或多项症状,痰液中带鼻饲残留物,可判定为误吸。②吸入性肺炎:若患者存在确切误吸史,胸部X线片结果存在新浸润性阴影,且存在如下2种及以上症状,包括:发热(体温≥38.3℃)或体温较前升高超过1℃;脓痰或痰量显著增多;肺部有新的湿性啰音;白细胞总数或中性粒细胞升高;血气分析选显示急性I型呼吸衰竭。
(3)营养状况:检查患者外周血中营养学相关指标,主要包括血红蛋白、血清白蛋白[11]。
(4)护理满意度:采用我院自行设计的符合老年神经系统疾病患者护理满意度调查表,共涵盖病房环境、护士态度和技术、并发症处理、呼叫应答、健康教育5个维度,20个条目,累积评分范围0~100分,<60分为不满意、60~80分为满意、81~100分为非常满意, 满意率= (满意+非常满意)/总例数×100%。该调查问卷Cronbach’sα系数、效度指数均优良。
1.4 统计学方法
采用SPSS 19.0统计学软件处理数据,计量资料以“均数±标准差”表示,组间均数比较采用t检验;计数资料计算百分率,组间率的比较采用χ2检验。检验水准α=0.05,P<0.05为差异有统计学意义。
2 结果
2.1 两组患者管饲饮食实施率与实施时间比较
观察组患者管饲饮食实施率低于对照组,平均管饲实施持续时间短于对照组,差异有统计学意义(P<0.05),见表1。
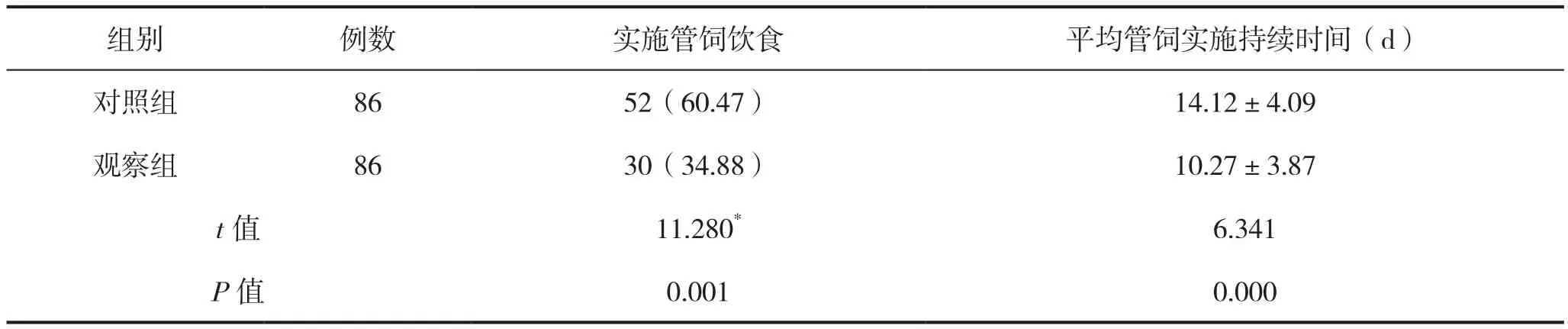
表1 两组患者管饲饮食实施率与实施时间比较
2.2 两组患者疗护期间不良事件发生率及营养状态比较
两组患者不良事件发生率比较差异无统计学意义(P>0.05);观察组营养状态优于对照组,差异有统计学意义(P<0.05),见表2。

表2 两组患者疗护期间不良事件发生率与营养状态比较
2.3 两组患者护理满意度比较
观察组患者护理满意度高于对照组,差异有统计学意义(P<0.05),见表3。

表3 两组患者护理满意度比较
3 讨论
神经系统疾病伴吞咽障碍概率约为37%~82%,尤其对于老年患者更易受中枢神经系统损害,表现出随意性舌运动启动时间延迟、吞咽相关运动协调性降低,严重影响进食量,阻断营养物质摄取,引发营养不良[12]。老年神经系统疾病伴吞咽障碍营养不良是致残、感染或死亡等主要诱因[13]。目前国内对于该类患者临床疗护仍以药物医疗模式为主,忽略整体营养管理临床实施,而越来越多学者指出吞咽困难或昏迷,且无法经口进食水者,需通过鼻胃管或经皮内镜下胃造口术实行肠内静脉补液、人工营养支持等复杂化喂养方案[14]。另外安全吞咽管理、饮食计划制定与吞咽功能等级准确评估、喂养摄食细节密切关联。因此联合护理人员与家属行早期营养管理,早期、及时、有效的喂养方案对减轻营养状况恶化、促进神经功能康复十分关键。
但查阅大量文献发现营养评估流程存在评估人员单一,如部分病区无专职营养管理师;未形成闭环管理,如持续干预、分级管理不足;评估工具单一,如仅采取洼田饮水试验初步筛查[15]。由于洼田饮水试验过程本身会带给患者口干、咽痛等不适症状,其中30 ml水分1~2次吞咽,部分患者极易因吞咽液体容积较大或过于稀薄导致呛咳;同时该试验方式特异性不足50%,吞咽液体黏度和容积评估欠缺,无法完全保障进食安全性、营养摄入完全性等。V-VST作为床旁进食评估工具,其对于液体黏度和容积更准确,可实现安全吞咽食物的黏度和准确的一口量,成为临床提供合理喂养形式的重要依据[16]。因此,本研究基于容积-黏度测试喂养方案运用于临床,结果显示,观察组患者管饲饮食实施率及平均实施时间均低于对照组(P<0.05),提示该法可有效精确匹配胃管患者并缩短置管时长;观察组血红蛋白、血清白蛋白指标优于对照组(P<0.05),表明上述方式对于营养状况改善十分有效,也一定程度降低了并发症,但在本研究中两组患者并发症发生率比较差异无统计学意义(P>0.05);此外观察组患者护理满意度高于对照组(P<0.05),提示利用V-VST实行喂养方案,使患者护理满意度也获得显著提升。
分析上述结局原因如下:①V-VST可更准确地评估吞咽障碍风险,为患者提供精准饮食护理,减少了不必要鼻胃管留置,提升患者舒适度。同时,在5 ml糖浆逐步变为布丁过程中,可能由于一口量减少或液体黏度增加,实现了安全吞咽,有效规避了过量食物留置胃管,进一步准确评估了胃管留置患者的拔管时机,有效缩短管饲饮食持续时间。②伴吞咽障碍者常因会厌软骨关闭气道能力降低,吞咽液体过程中气道关闭速度减慢,食物稠度增加,一方面食物自口腔流入咽部速度减慢,另一方面液体浓稠而渗入气道的隐性误吸风险降低。根据V-VST评估结果量化及个性化喂养指导,营养师根据患者自身条件计算总热量,通过食物稠度或喂食糊状饮食精准确定,配合V-VST的敏感性与特异性,可有效降低经口进食诸如误吸、相关性肺炎等相关并发症发生概率。这与国内有学者指出根据量化食物稠度评估吞咽功能,正确判别进食种类和性状,制定个体化食谱结果相似。赵晓辉等[17]则对比了经鼻留置胃管和经口间歇置管注食方式差异,证实应合理选择进食方法,以诱发吞咽反射,增强舌骨肌张力,多次诱导吞咽胃管的动作,达到训练口、咽相关肌群效果,诱导吞咽功能的恢复。
综上所述,针对老年神经系统疾病伴吞咽障碍患者构建基于V-VST的喂养方案,使胃管置管更为精准,时长更短,吸入性肺炎、误吸等并发症发生风险显著降低,营养状况明显改善,有效提升患者护理满意度。
