高频振荡通气与同步间歇指令通气在新生儿肺炎合并气胸患儿中的应用效果比较
2021-10-12郝玉贵周江平
郝玉贵 周江平
(延津县人民医院新生儿科,河南 新乡 453200)
新生儿肺炎具有起病急、病情进展快、并发症多等特点,患儿机体各脏器功能尚未完全发育成熟,易出现肺通气、换气功能障碍,进而增加气胸等危重并发症风险,威胁患儿生命安全[1]。新生儿肺炎合并气胸需采用机械通气实施治疗,目前临床常用通气方式主要包括高频振荡通气(High-frequency oscillatory ventilation,HFOV)、同步间歇指令通气(Synchronized intermittent mandatory ventilation,SIMV)两种,均可一定程度恢复患儿动脉血气状态,达到救治目的,但以往临床研究发现,SIMV模式存在一定容量伤、气压伤风险,潮气量较低,易对肺炎、气胸吸收产生不利影响,而HFOV属肺保护策略,可有效避免气压伤的同时提高肺部氧合[2-3]。为深入探讨上述两种通气模式的临床应用效果,本研究将我院89例新生儿肺炎合并气胸患儿作为研究对象,在以往基础上进一步从机体炎症、损伤等方面实施分组比较,以期为临床选择提供数据参考。
1 资料与方法
1.1 一般资料
回顾性分析我院2017年10月至2020年9月89例新生儿肺炎合并气胸患儿的临床资料作为研究对象,按所用通气模式不同分为HFOV组(n=47)和SIMV组(n=42)。HFOV组男25例,女22例;胎龄34~40 w,平均37.21±1.3 w;新生儿日龄:<1 d 11例,1~3d 20例,>3 d 16例;体重2500~3900 g,平均3191.37±328.62 g;SIMV组男22例,女20例;胎龄34~41 w,平均37.55±1.37 w;新生儿日龄:<1 d 10例,1~3 d 19例,>3d 13例;体重2500~4000 g,平均3260.55±331.70 g;两组性别、胎龄、新生儿日龄、体重等基础资料无统计学差异(P>0.05),具有可比性。本研究经本院医学伦理委员会批准。纳入标准:符合新生儿肺炎临床诊断标准[4],且经临床表现、胸片、血常规、病原学、血气分析等检查确诊,胸片检查显示存在一侧气胸,肺压缩程度>40%;均完成相应治疗,临床资料完整;患儿家属同意参加本研究并签署知情同意书。排除标准:新生儿呼吸窘迫综合征者;先天性心脏疾病者;重要器官损伤或先天发育异常者;呼吸系统解剖结构异常者;合并严重遗传、血液、免疫系统疾病者。
1.2 方法
对两组患儿进行常规抗感染和对症治疗,并予以心电监护、保暖等支持;行胸腔闭式引流后连接呼吸机实施相应通气治疗,肺泡复张后予夹闭胸腔闭式引流管,复查胸片无异常后拔除。
HFOV组调整Stephenia呼吸机为HFOV模式,起初设定吸入氧浓度(Fraction of inspiration oxygen,FiO2)为40%~100%,平均气道压(Mean arterial pressure,MAP)为8~12 cm H2O,振荡频率为7~10 Hz,振幅为20~35 cm H2O;后根据患儿临床表现及血气指标调节呼吸机参数,患儿症状改善,FiO2不超过0.3,MAP不超过8 cm H2O,且血气指标恢复正常水平后逐步撤机。
SIMV组调整Stephenia呼吸机为SIMV模式,起初设定FiO2为40%~100%,吸气时间为0.3~0.4 s,吸气峰压(Peak inspiratory pressure,PIP)为16~25 cm H2O,呼气末正压(Positive expiratory end pressure,PEEP)为3~6 cm H2O,呼吸频率(Respiratory rate,RR)为35~40次·min-1;后根据患儿临床表现及血气指标调节呼吸机参数,患儿症状改善,FiO2不超过0.3,RR不超过20次·min-1,PIP不超过15 cm H2O,且血气指标恢复正常水平后逐步撤机。
1.3 观察指标
1.3.1 肺泡复张时间、通气治疗时间、住院时间。
肺泡复张时间为机械通气后塌陷肺泡张力恢复时间。通气治疗时间为机械通气应用至拔除时间。住院时间为自患儿出现发热、呼吸急促、咳嗽等症状起至出院时间。
1.3.2 血气指标水平
通过基本生命体征监测系统记录两组治疗前、治疗1 d后、治疗3 d后血气指标水平,包括动动脉血氧分压(Arterial partial pressure of oxygen,PaO2)、动脉血二氧化碳分压(Arterial partial pressure of carbon dioxide,PaCO2)、血氧饱和度(Arterial oxygen saturation,SaO2)。
1.3.3 血清炎性因子水平
两组治疗前、治疗1 d后、治疗3 d后,采集外周静脉血约3 mL,以3000 rpm速度离心15 min,分离血清,采用全自动生化分析仪(日本奥林巴斯,AU2700)以酶联免疫吸附法测定肿瘤坏死因子-α(Tumor necrosis factor-alpha,TNF-α)、白细胞介素-6(Interleukin-6,IL-6)水平。
1.3.4 血清心肌酶谱水平
两组治疗前、治疗1 d后、治疗3 d后,以ELISA 法测定血清乳酸脱氢酶(Lactate dehydrogenase,LDH)、肌酸激酶(Creatine kinase,CK)、肌酸激酶同工酶(Creatine kinase-MB,CKMB)水平。
1.3.5 并发症
记录两组治疗期间的并发症:腹胀、CO2潴留。
1.4 统计学处理
通过SPSS22.0软件进行数据处理,计数资料以例数(%)表示,采用χ2检验,等级资料应用Ridit分析,Z检验;计量资料以均数标准差(±SD)表示,采用t检验。P<0.05为差异有统计学意义。
2 结果
2.1 肺泡复张、通气治疗、住院时间
两组肺泡复张时间比较差异无统计学意义(P>0.05),HFOV组通气治疗时间、住院时间均明 显短于SIMV组(P<0.05)。见表1。
表1 两组肺泡复张、通气治疗、住院时间比较(±SD,d)

表1 两组肺泡复张、通气治疗、住院时间比较(±SD,d)
注:与SIMV组相比,*P<0.05。
组别 例 肺泡复张时间 通气治疗时间 住院时间 SIMV组 42 0.92±0.35 4.77±0.96 10.12±1.34 HFOV组 47 0.74±0.27* 3.69±0.93* 8.97±1.12*
2.2 血气指标
治疗前两组PaO2、PaCO2、SaO2水平比较差异无统计学意义(P>0.05),治疗1 d后、3 d后两组PaO2、SaO2水平升高,HFOV组高于SIMV组,PaCO2水平降低,HFOV组低于SIMV组(P<0.05)。见表2。
表2 两组血气指标水平比较(±SD)
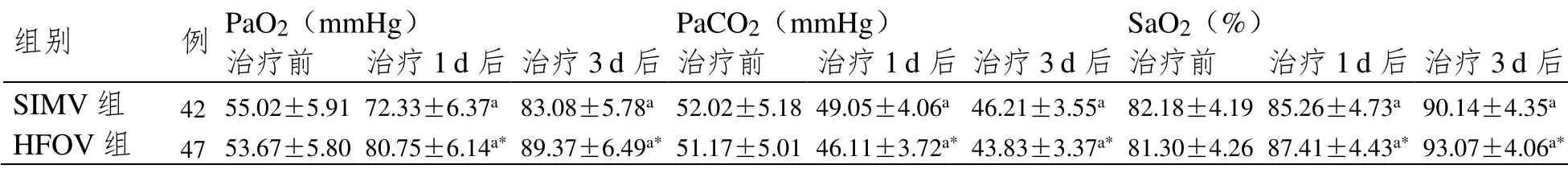
表2 两组血气指标水平比较(±SD)
注:与治疗前比较,aP<0.05;与SIMV组治疗3 d后相比,*P<0.05。
组别 例 PaO2(mmHg) PaCO2(mmHg) SaO2(%) 治疗前 治疗1 d后 治疗3 d后 治疗前 治疗1 d后 治疗3 d后 治疗前 治疗1 d后 治疗3 d后SIMV组 42 55.02±5.91 72.33±6.37a 83.08±5.78a 52.02±5.18 49.05±4.06a 46.21±3.55a 82.18±4.19 85.26±4.73a 90.14±4.35a HFOV组 47 53.67±5.80 80.75±6.14a* 89.37±6.49a* 51.17±5.01 46.11±3.72a* 43.83±3.37a* 81.30±4.26 87.41±4.43a* 93.07±4.06a*
2.3 炎性因子、心肌酶谱
治疗前两组血清TNF-α、IL-6水平及LDH、CK、CK-MB水平比较差异均无统计学意义(P>0.05),治疗1d后、3d后两组血清TNF-α、IL-6水平及LDH、CK、CK-MB水平均降低,HFOV组低于SIMV组(P<0.05)。见表3。

表3 两组炎性因子、心肌酶谱水平比较(X± SD)
2.4 并发症发生率
经治疗后,两组患儿病情均稳定,颅脑MRI检查显示均未出现颅内出血、脑室周围白质软化等表现。治疗期间,HFOV组出现腹胀2例,CO2潴留1例,并发症发生率为6.38%(3/47);SIMV组出现腹胀3例,CO2潴留2例,并发症发生率为11.90%(5/42);两组比较差异无统计学意义(χ2=0.290,P=0591)。
3 讨论
既往临床研究表明,气胸形成易对新生儿肺脏产生压迫,进而阻断局部静脉回流,影响通气状态,加快肺炎进展,及时实施机械通气治疗是控制病情进展,促进患儿转归的重要方式[5]。
SIMV是临床治疗新生儿肺炎合并气胸的一种安全有效通气方式,实施正压通气时,部分潮气量易随肺泡破裂处漏出,需提升气道压及潮气量以保证有效气体交换,但为避免过高气道压加重气胸,临床多以低容量方式进行通气,治疗过程中氧合状态较低,不利于肺部炎症病灶吸收[6]。HFOV亦是临床治疗新生儿呼吸危重症常用通气模式,可提供相对稳定MAP,避免肺泡过度扩张,加快破裂肺泡愈合[7]。相关研究显示,在各级气道中,HFOV气道压力衰减较快,在气体交换终末气道肺泡中,气体可在低气道压力下交换,进而有效避免肺泡高压力,使气道压力保持稳定,避免肺部膨胀过度,促进气胸愈合[8-9]。
本研究结果显示,两组肺泡复张时间及治疗期间并发症发生率比较无明显差异(P>0.05),但HFOV组通气治疗、住院时间短于SIMV组,治疗1 d后、3 d后PaO2、SaO2及PaCO2水平均优于SIMV组(P<0.05),说明HFOV、SIMV两种模式均可有效促进肺泡复张,其安全性良好,但HFOV可加速患儿动脉血气恢复,缩短其康复进程。考虑其原因主要在于HFOV可通过超生理呼吸频率、低周期压力变化肺泡通气方式使肺泡在短时间内均匀膨胀,进而有效改善肺内气体分布及局部扩张,调节肺通气-血流比例,促进动脉血气恢复。此外,新生儿肺炎合并气胸患儿均伴有机体炎症反应及心肌酶谱异常表达,是加速病情进展,影响预后的关键性因素,实施动态监测对患儿病情评估及治疗转归均有重要价值[10]。本研究结果中,HFOV组HFOV治疗可有效降低患儿血清TNF-α、IL-6水平及心肌酶谱表达,对患儿疾病转归具有积极作用。HFOV可减少肺泡反复闭合、开放,减轻肺牵张,其高呼吸频率及适宜振动压可加速肺内CO2排出,保持MAP稳定,同时保证肺泡良好氧合状态,加速肺部炎症吸收,减轻炎性损伤,保护心肌细胞。
综上可知,HFOV、SIMV均是治疗新生儿肺炎合并气胸的安全有效模式,但相较而言,HFOV治疗可促进患儿动脉血气复常,缩短治疗时间,同时可加速肺部炎症控制,减轻心肌细胞损伤,对患儿康复具有良好促进作用,整体效果显著。
