不同颅内压病人腰麻术后体位变化对头痛及舒适度的影响
2021-07-12梁瑞晨张代英丁玉辉曾梁楠李倩茜骆雪英杨昌美
梁瑞晨,张代英,丁玉辉,曾梁楠,李倩茜,明 霞,唐 容,骆雪英,杨昌美*
1.西南医科大学附属医院,四川,646000;2.西南医科大学护理学院
腰麻(蛛网膜下隙麻醉)术后头痛(postdural puncture headache,PDPH)作为一种并发症,在腰麻术后最为常见,据不同资料统计其平均发生率为19%~25%[1-3],大多数研究者认为导致头痛的主要原因是由于穿刺孔不断渗出脑脊液,从而引发颅内压降低,牵伸颅底静脉和脑膜所引起[4-5]。典型头痛可在穿刺后的6~12 h内发生,多数发病于腰麻术后1~3 d,一般在术后7~14 d内消失,个别病人可持续数个月,甚至更长[1,6]。为了预防腰麻术后低颅内压所引起的头痛,要求常规腰麻术后采取去枕平卧6~8 h[7],这一体位一直使用至今。随着人们对术后舒适体位要求的增加,这一传统体位受到了挑战,为确保病人腰麻术后采取舒适的体位,探寻腰麻术后头痛的原因,因此,在病人腰麻穿刺后即监测病人初始颅内压,依据脑脊液生成与循环特点,了解穿刺针拔除后脑脊液的流出对颅内压的影响,为腰麻术后病人采取舒适的体位提供循证依据。
1 对象与方法
1.1 对象
本研究经四川省某市某三级甲等综合医院伦理委员会批准后,选择2017年6月—2018年12月在该院泌尿外科住院的微创腰麻手术病人180例作为研究对象,按以下标准筛选后选取临界低颅压组、中段颅压组、临界高颅压组病人各60例,传统组采取去枕平卧位,试验组采取垫枕平卧与侧卧结合位,对照组采取垫枕平卧位,并将3个水平段的颅内压病人分别随机分配到传统组、试验组、对照组。
1.1.1 纳入标准
年龄18~60岁;体质指数18.5~23.9 kg/m2;手术时间60~180 min;美国麻醉协会(ASA)分级Ⅰ级或 Ⅱ级;术前无头痛、头晕症状,无颅脑相关疾病。
1.1.2 排除标准
严重的冠心病、糖尿病、精神病等疾病;脊柱疾病、中枢神经系统疾病;腹内压明显增高;术前颈肩部、腰背部疼痛;腰麻穿刺次数>1次。
1.1.3 剔除标准
有特殊医嘱明确不能采取干预体位;术中更改麻醉方式;术中由微创手术改为开放手术;术中病人出现药物过敏反应。
1.2 研究方法
1.2.1 研究人员培训
本次参与研究人员共8人,均接受了关于颅内压测量、体位干预、生命体征观察、头痛评估、舒适度测量等相关知识的培训,并参与了预试验,对研究人员的调配进行了优化,并做了可行性分析。
1.2.2 样本量估算
其中α=0.05,β=0.20,Zα=1.65,Zβ=0.84,据预调查结果,3组不同体位变化病人中头痛发生率最大值和最小值分别为30%和11%,所以,p1=0.30,p2=0.11,带入公式得出每组样本量n=54,考虑到失访及因为特殊情况剔除等因素,将样本量扩大10%,即:54×3×110%=178.2,则最终所需样本量取近似值为180例,所以最终取得样本量为180例。
1.2.3 分组方法
1.2.3.1 依据颅内压分组
正常颅内压为70~200mmH2O(1mmH2O=0.009 8 kPa)。参照米凯等[8]对颅内压水平段的划分,在腰麻穿刺成功后立即测得病人的颅内压值,选取颅内压低于80 mmH2O为临界低颅压组,颅内压在81~180 mmH2O为中段颅压组,颅内压高于180 mmH2O为临界高颅压组,每组病人60例。根据其值将病人编入相对应的颅内压病人群,当某一水平段的颅内压病人满60例则不在纳入,直至临界低颅压组、中段颅压组、临界高颅压组病人各纳满60例为止。
1.2.3.2 腰麻术后体位分组
传统组采取去枕平卧位,试验组采取垫枕平卧与侧卧结合位,对照组采用垫枕平卧位,每组60例。按照陈青山等[9]所述的方法,在Excel表格中将所需的不同颅压组病人每组60个试验对象进行编号,同时在Excel软件中将1~60号生成随机四位数,并将随机数按降序排列,将干预组别与生成的序号进行一对一匹配。最后将电脑随机的结果制作成卡片装进不透明、密闭的信封里,在信封的左上角标注相应的序号,按照病人进入研究的先后顺序打开对应序号的信封入组,将不同颅压组病人每组20例分入不同体位的传统组、试验组和对照组,观察腰麻术后病人的各项指标。
1.2.4 测量颅内压的方法
所有病人腰麻穿刺时均采用22G的创伤性穿刺针,由具有5年以上麻醉经验的麻醉医生垂直进针的方式,选择在L(腰椎)3~L4间隙进行穿刺,穿刺成功后,从一次性脑压包内取出颅内压测量仪,与腰穿针连接后,待脑脊液回流稳定,刻度不在向上升,双眼平视刻度液面的最低处,读出刻度值,则为该病人的颅内压值。待颅内压测量完毕后,麻醉医生将之前稀释的0.75%盐酸布比卡因3 mL以0.1 mL/s的速度进行推注,随后巡回护士协助病人取平卧位,麻醉医生控制麻醉平面在T(胸椎)8左右进行手术。
1.2.5 体位干预方法
本研究考虑到现在医院使用的垫枕无法满足病人的个体差异,自制了加压式气枕,该枕采用针织棉布制作成外套,枕芯由可以加压的气垫和透气蓬松的羽绒制成,枕芯外接有加压气管和加压气囊,制作成一个约48 cm×8 cm×2 cm的加压气枕,该气枕可以通过加压气囊随意调节垫枕的高度,高度调节范围2~10 cm,护理人员可以根据病人颈椎和腰椎与床面形成空隙来具体调整垫枕的高度,以满足所有病人因个体差异带来的不同需求。各组体位干预方法:传统组手术后6 h内病人采取去枕平卧位,6 h后可根据需求更换卧位。试验组病人术后采取垫枕平卧与侧卧结合位,2 h更换1次体位,采用本院自制的加压气枕,平卧位时于颈肩部、腰背部处垫加压气枕;侧卧位时于颈肩部垫加压气枕,双腿适度弯曲。对照组手术后6 h内病人采取垫枕平卧位,平卧位时于颈肩部、腰背部垫加压气枕,由护理人员根据病人的身体弯曲的实际情况调节气垫的高度,以填补颈肩部、腰背部与病床之间的空隙,6 h后可根据需求更换卧位。
1.2.6 评估头痛法
1.2.6.1 头痛评估工具的选择
本试验由于涉及的病人学历层次、理解能力参差不齐,为了让其更好地实施头痛评估,因此,选择了疼痛视觉模拟评分法(Visual Analogue Scale,VAS)[10]对病人术后头痛进行评估,病人只需通过定位一把“痛尺”上0~10的数字,便可以进行疼痛的评估。VAS使用一把长度为10 cm的VAS标尺,正面为0~10之间的游动标尺,反面为0~10的数字,评估时让病人在游动标尺之间定位出自己疼痛的位置,医者读出背面的数字,从而评估并记录其疼痛的得分。0分为无痛;1~3分为轻度疼痛但病人可以耐受,疼痛并不影响休息;4~6分疼痛影响休息,应给予一定的治疗;7~10分疼痛难以忍受,影响食欲,影响睡眠。≥4分记录为疼痛。
1.2.6.2 头痛的评估与记录方法
手术前1 d由固定的1名研究组成员给病人进行相关内容的教育,使其能够准确理解VAS,并让其口述以检验病人对VAS的理解程度。术后由另1名研究组成员使用VAS分别于术后6 h、12 h、1 d、2 d、3 d对其进行头痛评估,并做好相应记录。
1.2.7 评估舒适度的方法
术前1 d由研究人员运用中文版舒适状况量表(General Comfort Questionnaire,GCQ)[11]对病人的舒适度进行评估,让病人在20 min内独立完成,对于不识字的病人由研究人员进行口述量表问题,完成后当场收回量表。术后6 h对病人的舒适度再次进行评估,由研究人员口述量表的问题并记录病人口述的答案,研究人员在口述期间不做任何其他的表达以免影响病人的判断。
1.2.8 观察指标
1.2.8.1 头痛发生率
分别于术后6 h、12 h、1 d、2 d、3 d通过VAS评估不同颅内压水平段及不同体位病人的头痛发生情况,只要这5个时间段有1次VAS≥4分则记为该病人发生了头痛,分别比较临界低颅压组、中段颅压组、临界高颅压组3个水平段病人分别在传统组、试验组、对照组中的头痛发生率的差异。
1.2.8.2 舒适度
运用GCQ对病人进行术前舒适状况的评估,术后6 h运用GCQ再次对病人进行评估,比较3组病人术前和术后6 h的舒适状况的差异性。GCQ总共有30个条目,采用Likert 4级评分法对每个条目进行评分,最低分30分,最高120分,总分<60分为低度舒适,60~90分为中度舒适,>90分为高度舒适,得分越高说明病人越舒适。
1.2.8.3 不适反应发生率
记录3组不同体位变化的病人头晕、恶心、呕吐、颈肩痛和腰背痛发生的例数,并分别比较其差异性。采用“封闭式提问”,于术后6 h请病人用“是”或“否”对以下4个问题进行回答,提问如下:①手术后您是否有头晕目眩、头昏眼花、脑内摇晃的感觉?②手术后您是否有恶心想吐、反胃的感觉?③手术后您的颈部、肩部是否疼痛?④手术后您的腰部、背部是否疼痛?根据病人的回答,同时查看病人术后6 h的护理记录,提取关于头晕、恶心呕吐、颈肩痛和腰背痛的信息,分别记录其发生的例数。
1.2.9 统计学分析

2 结果
2.1 病人基线资料分析
对3组病人的一般资料进行分析比较,差异均无统计学意义(P>0.05),具有可比性,结果见表1。
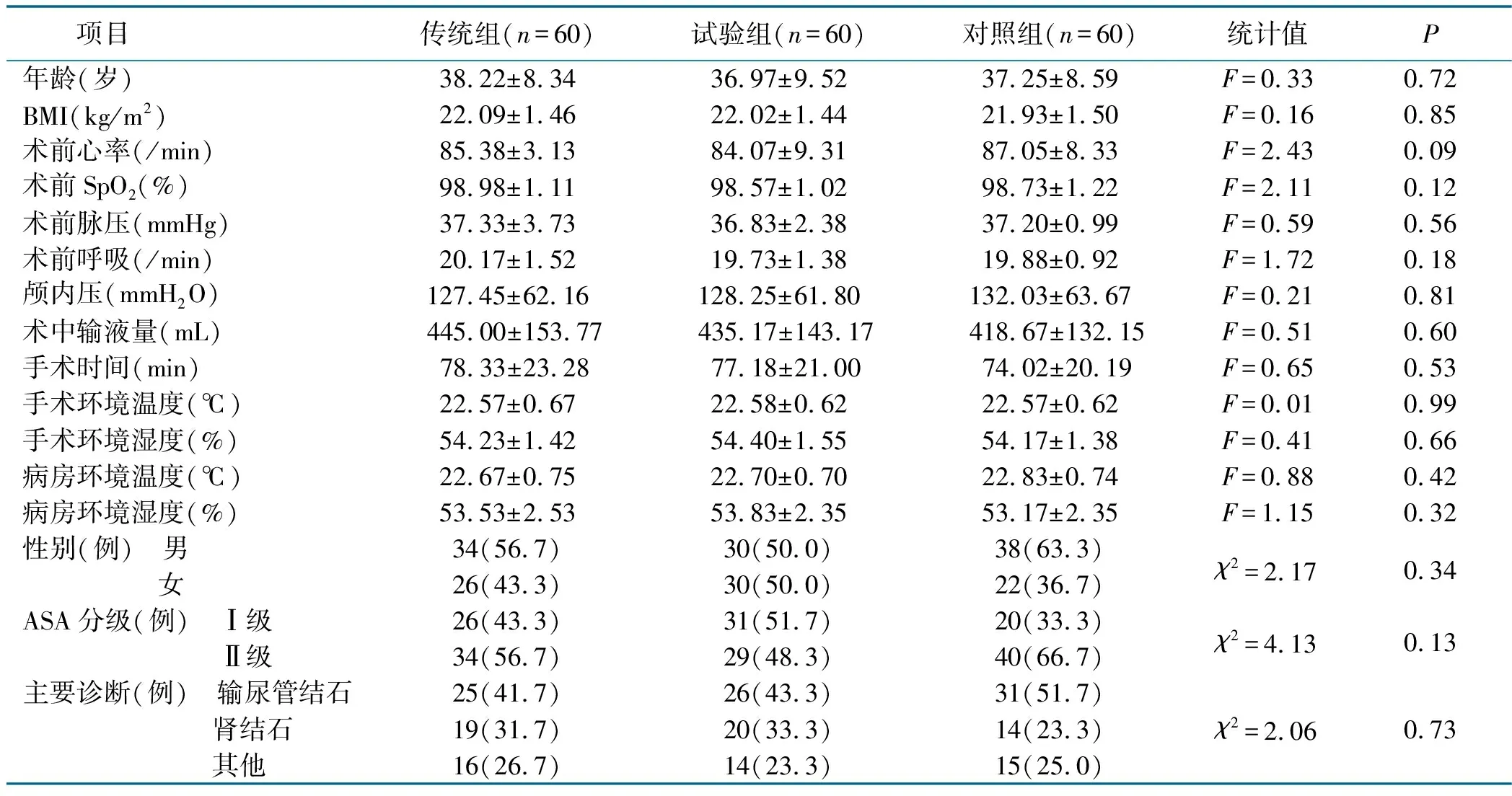
表1 3组病人一般资料比较
2.2 头痛发生率
2.2.1 不同颅内压病人头痛发生率比较
3个颅内压水平段头痛发生率比较,差异有统计学意义(χ2=11.36,P=0.003),进一步进行非参数检验下的两两比较,临界低颅压水平段高于正常颅压水平段(χ2=4.91,P=0.03),临界低颅压水平段高于临界高颅压水平段(χ2=7.50,P=0.01),正常颅压水平段和临界高颅压水平段差异无统计学意义(χ2=0.32,P=0.57),见表2。

表2 不同颅内压水平段头痛发生情况比较 单位:例(%)
2.2.2 不同颅内压病人体位变化的头痛发生率比较(见表3)

表3 不同体位及不同颅内压水平段病人头痛发生情况比较
2.3 舒适度评分变化
在临界低颅压水平段状态下,3组不同体位变化病人手术前差异无统计学意义(F=2.06,P=0.14),手术后差异有统计学意义(F=109.23,P<0.001),进一步采用重复测量方差分析下的LSD法分析,结果显示:试验组舒适度评分高于对照组,差异有统计学意义(P<0.001),对照组舒适度评分高于传统组,差异有统计学意义(P<0.001)。在正常颅压水平段状态下,3组不同体位变化病人手术前差异无统计学意义(F=1.30,P=0.28),手术后差异有统计学意义(F=103.21,P<0.001),进一步采用重复测量方差分析下的LSD法分析,结果显示:试验组舒适度评分高于对照组,差异有统计学意义(P<0.001),对照组舒适度评分高于传统组,差异有统计学意义(P<0.001)。在临界高颅压水平段状态下,3组不同体位变化病人手术前差异无统计学意义(F=2.50,P=0.09),手术后差异有统计学意义(F=108.82,P<0.001),进一步采用重复测量方差分析下的LSD法分析,结果显示:试验组舒适度评分高于对照组,差异有统计学意义(P<0.001),对照组舒适度评分高于传统组,差异有统计学意义(P<0.001),见表4。
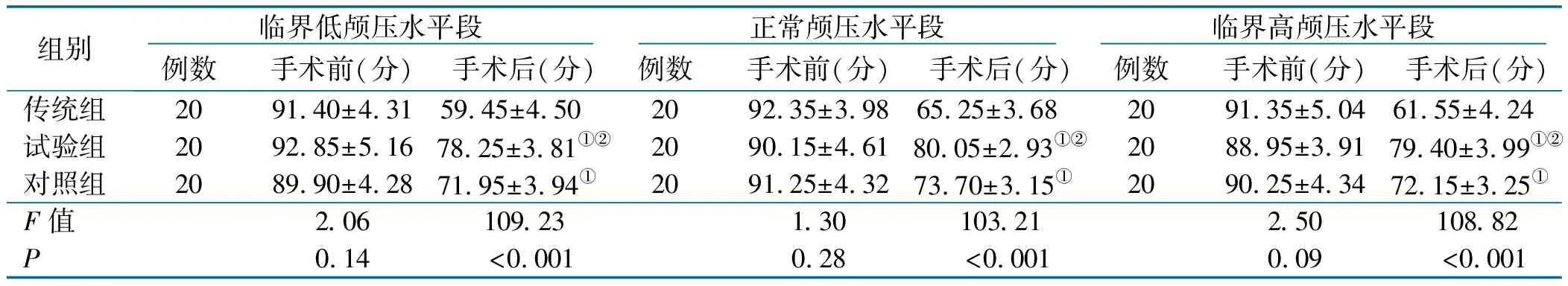
表4 不同体位及不同颅内压水平段病人舒适度评分比较
2.4 不适反应发生率
比较3组不同体位变化病人的头晕发生率,差异无统计学意义(χ2=0.44,P=0.800)。比较3组不同体位变化病人恶心呕吐发生率,差异无统计学意义(χ2=0.31,P=1.000)。比较3组不同体位变化病人颈肩痛发生率,差异有统计学意义(χ2=14.90,P<0.001),进一步进行非参数检验下的两两比较,传统组高于对照组(χ2=4.09,P=0.04),对照组高于试验组(χ2=3.93,P=0.048)。比较3组不同体位变化病人腰背痛发生率,差异有统计学意义(χ2=20.05,P<0.001),进一步进行非参数检验下的两两比较,传统组显著高于对照组(χ2=6.11,P=0.01),对照组高于试验组(χ2=4.82,P=0.03),见表5。

表5 3组不同体位变化病人不适反应比较 单位:例(%)
3 讨论
3.1 不同颅内压病人腰麻术后头痛的发生情况
本研究结果表明,临界低颅压水平段的病人腰麻术后更容易发生头痛。腰麻术后头痛的发生主要是由于脑脊液通过硬膜外渗漏进入硬膜外腔,然后减少脑脊液压而导致脑脊液丢失[12]。目前,作为可能的机制讨论了对疼痛敏感结构和脑静脉扩张的连续牵引[12-13]。而临界低颅压水平段的病人,本身在术前就处于临界低颅压状态,术后由于硬膜外腔上的穿刺缝隙导致脑脊液不断渗漏,使颅内压进一步下降,从而更容易引发腰麻术后头痛的发生,但至于为什么临界低颅压水平段的病人术前没有表现出头痛的症状,其机制还有待进一步的研究。此外,脑脊液是由4个总重2 g的脉络丛不断生成的,其分泌的速率为每克脉络丛约0.2 mL/min[14],人体对脑脊液也有自身调节的功能[15],当颅内压降低时脑脊液分泌增多或吸收减少,以达到自身脑脊液的平衡[16-17],从而使人体的颅内压一直维持在一个相对稳定的状态[18]。这是否可以进一步推测出术前临界低颅压水平段的病人本身脑脊液的分泌、循环、自身调节功能是存在一定缺陷的,当此类病人在腰麻穿刺后脑脊液不断渗漏,与此同时自身脑脊液的调节功能的缺陷不能及时补充机体所需要维持颅内稳定状态的脑脊液容量,从而使机体的颅内压处于一个不断下降的趋势,而刺激脑膜上的疼痛敏感结构诱发头痛的发生[19]。有研究报道,当脑脊液估计减少总体积的10%,会出现直立性头痛,而个体特征也可能在头痛的发展中起关键作用[20],与本研究结果一致。本研究结果也显示,正常颅压水平段和临界高颅压水平段头痛发生率差异无统计学意义,分析原因可能是正常颅压水平段和临界高颅压水平段的病人,其脑脊液的分泌、循环和自身调节功能处于正常状态,腰麻穿刺后脑脊液一边通过穿刺缝隙不断渗漏,另一方面,机体通过0.4 mL/min的速度不断对机体补充脑脊液,从而维持了人体颅内压的平衡环境[21],而不容易造成颅内压的显著降低,但至于为什么正常颅压水平段和临界高颅压水平段的病人术后有些还是会发生腰麻术后头痛,其确切的原因还有待进一步的探索。因此脑脊液的不断分泌、循环和自身调节,对维持人体颅内压的平衡有着十分重要的作用[21-22],而通过研究可以看出,病人自身是否在腰麻穿刺前处于临界低颅压状态,对术后引发腰麻术后头痛的发生起着十分重要的作用,处于临界低颅压水平段的病人术后更容易发生头痛。
3.2 不同颅内压病人腰麻术后体位变化对头痛的影响
本研究结果显示,不同颅内压病人腰麻术后无论采取去枕平卧位、垫枕平卧位还是垫枕平卧与侧卧结合体位,均对头痛的发生没有影响。Afshinmajd等[23]的研究发现腰椎穿刺后的病人无论是仰卧位休息还是俯卧位休息,均对头痛没有明显的影响。Sudlow等[24]的研究也表明,腰麻术后较长时间卧床休息并不能有效预防头痛的发生。孙其凤等[25]也发现骨科病人腰麻术后采取垫枕平卧位不会增加头痛的发生率,相比传统的去枕平卧位,减轻了病人的痛苦。有研究显示,同时使用22G创伤性穿刺针的病人平卧位休息1 h与平卧位休息4 h的病人的头痛发生率无差异,这些发现表明,平卧位持续时间可能不会在头痛的发展中起关键作用[26],与本研究结果一致。每次腰麻穿刺都有可能发生脑脊液渗漏,继而导致颅内压降低和脑脊液体积明显减少,成人的蛛网膜下隙的压力高达50 mmH2O,在水平位置可以被减少至40 mmH2O以下[26]。由于水柱的重力作用,直立时脑脊液压力比仰卧位高得多,并且可能导致硬膜外腔中脑脊液的漏出量更高,且腰麻术后头痛发生率连续增高[26]。由于不同颅内压病人术后体位变化一直处于水平位置上的改变,并不会增加蛛网膜下隙的压力,由此可以看出腰麻穿刺后脑脊液渗漏和脑脊液丢失的数量似乎不受术后体位变化的影响,从而不会对头痛产生影响。
3.3 不同颅内压病人腰麻术后体位变化对舒适度的影响
体位是病人为了适应医生治疗或护理人员护理时,在休息状态下所接受的卧床姿势。选择恰当的体位,不仅可以使病人的症状得到缓解,还可以预防一些因病情影响所带来的并发症,并提高病人住院期间的舒适度[27]。舒适是人最基本的需求,提高病人舒适度是护理的最终目标[28]。有研究发现,不适当的体位不仅会增加病人的不舒适,并且还容易造成因体位选择不当而产生的损伤[29]。试验组采取垫枕平卧与侧卧结合位,2 h变换1次卧位,不仅维持了人体脊柱正常的生理弯曲,又避免了长时间处于制动状态而给机体带来的体位性损伤,更符合腰麻病人术后对于舒适体位的要求,而对照组虽然采用了加压气枕维持了人体脊柱正常的生理弯曲,但超越了人体对于平卧位的耐受时间,容易引发病人的不舒适感。虎洁婷等[30]通过Meta分析发现,缩短病人腰椎穿刺后的绝对卧床时间,能有效提高病人的舒适感。张亚辉等[31]的研究也发现,舒适卧位及正确的翻身方法能有效增加髂骨骨折病人的舒适度的同时减轻病人疼痛。
3.4 病人腰麻术后体位变化对不适反应的影响
由于人体颈椎前凸的生理曲线,当病人长时间的去枕平卧时会造成病人颈肩部、腰背部酸痛,引起病人不适[27,32],同时增加深静脉血栓形成的风险[33]。试验组和对照组由于采用加压气枕填充了颈肩部和腰背部与病床形成的空隙,从而增加了病人的舒适感,降低了颈肩痛和腰背痛的发生率。
4 小结
当病人颅内压处于临界低颅压水平段状态时,腰麻术后头痛与体位变化无关,与颅内压力高低有关,这可能与机体的自身调节有一定的关联,临界低颅压的病人腰麻术后更容易发生头痛;当病人颅内压处于正常颅压水平段或临界高颅压水平段状态时,腰麻术后体位变化对头痛无明显影响;垫枕平卧与侧卧结合位比去枕平卧位、垫枕平卧位,在改善不同颅内压病人腰麻术后舒适度方面具有优势。垫枕平卧与侧卧结合位能显著降低病人术后颈肩痛、腰背痛的发生率,提高就医体验。