早期喂养联合捏脊疗法在新生儿腹腔镜十二指肠梗阻术后的应用
2021-06-05康佳黄咏欣黄利英肖尚杰曾静
康佳 黄咏欣 黄利英 肖尚杰 曾静,
1广东药科大学护理学院(广州510006);2广东省妇幼保健院(广州511400)
先天性十二指肠梗阻(congenital duodenal ob⁃struction,CDO)是新生儿常见的消化道畸形之一,发病率为1/2 500 ~1/10 000[1]。目前临床以手术治疗为主,手术创伤应激破坏肠屏障功能[2],患儿肠道激素分泌不足,肠动力障碍,延长了患儿住院时长,增加住院费用。新生儿CDO 术后肠功能障碍发病率为11.7%[3],临床使用促胃肠动力药、益生菌、中药汤剂等缓解新生儿术后肠功能障碍,但红霉素等西药治疗可导致患儿肠道菌群紊乱,中药汤剂治疗增加患儿肝脏损害的几率,益生菌治疗相对安全,但缺乏用药标准[4-5]。防治患儿术后肠功能障碍,减少术后喂养不耐受是改善CDO 患儿预后的关键[6]。本研究基于快速康复外科理念,探讨早期喂养联合捏脊疗法在新生儿CDO 术后的应用效果,为临床新生儿外科肠道术后康复提供参考依据。
1 对象与方法
1.1 研究对象本研究选择2019年11月至2021年2月就诊于广东省妇幼保健院新生儿外科腹腔镜手术治疗的CDO 患儿124 例。纳入标准:(1)入院日龄≤28 d;(2)首次接受治疗、出生后无窒息史及心肺功能良好者;(3)术后未使用胃肠动力药物。排除标准:(1)术前有重型营养不良、先天性代谢障碍、神经系统发育不良、染色体异常等疾病者;(2)口腔内有感染、口腔发育不良或同时需要行其他手术者;(3)合并急性发热、出血性疾病及后背疥肿、开放性创伤者。退出标准:(1)术中出现严重并发症或术后病情危重无法进行干预者;(2)干预过程中转院、转科、放弃治疗、死亡、家属中途要求中止研究者。最终研究纳入120 例,对照组(A 组)29 例、早期喂养组(B 组)30 例、捏脊疗法组(C 组)30 例、早期喂养联合捏脊疗法组(D 组)31 例。本研究已通过医院伦理委员会审批。
1.2 研究方法CDO 术后常规护理[7]基础上,A 组患儿术后采用常规静脉营养,根据胃肠恢复情况适时肠内喂养。B 组患儿采用常规静脉营养,术后24 h 内鼻饲5%GS,2 mL/(kg·3 h),第二天等量等速鼻饲新生儿配方奶粉,第三天起根据患儿喂养耐受情况增减奶量,喂养后若患儿出现呕吐、胃潴留症状,则暂停喂养一餐,连续三餐出现症状予以禁食,直至达到新生儿标准热卡的70%可考虑全肠内营养。C 组患儿采用常规静脉营养,术后24 h 内给予患儿捏脊疗法,根据患儿胃肠恢复情况适时肠内喂养。捏脊疗法操作参考李建雄等[8]的研究,(空腹状态下进行,每日一次,每次3~5 min):将患儿置于俯卧位,保持背部平坦,从尾骨处(长强穴)开始,挤少许婴儿润肤油涂抹于背部,采用“捏三提一法”,以双手拇指桡侧顶住脊柱中间,食指和中指沿督脉向前上方向推进,至第七颈椎下缘(大椎穴)止。D 组患儿采用常规静脉营养,术后24 h 内同时予以早期喂养和捏脊疗法,早期喂养方法同B 组,捏脊疗法同C 组。
1.3 评价指标(1)肠功能恢复指标:包括术后恢复排便时间(d)、术后恢复肠鸣音时间(听诊方法:分别在患儿左上腹、左下腹、右上腹、右下腹四个区域听诊,至少有两个区域听到肠鸣音(3 次/min)即为肠鸣音恢复)、术后静脉营养时长(d)。(2)术后喂养不耐受发生率:参照中国医师协会制定的新生儿喂养不耐受指南[9],包括腹胀(诊断标准为[10]腹部局部/全腹部膨隆,或伴有腹壁皮肤紧张发亮)、呕吐、胃潴留(胃残余量达到上餐喂养量的50%),患儿同时存在两种以上症状可判定为喂养不耐受。(3)其他:住院时长(d)、住院费用(元)。
1.4 统计学方法采用SPSS 23.0 进行数据分析,计量资料符合正态分布时采用()进行描述,组间比较采用单因素方差分析,两两比较采用LSD法;偏态分布采用M(P25,P75)进行描述,组间比较采用Kruskal⁃Wallis 检验;计数资料采用例(%)描述,组间比较采用χ2检验,并用Bonforonnic 法校正。P<0.05 表示差异有统计学意义。
2 结果
2.1 四组患儿一般资料比较四组患儿性别、胎龄、梗阻原因、年龄、入院体重差异无统计学意义(P>0.05)。见表1。

表1 四组患儿一般资料比较Tab.1 Comparison of general data among the four groups of children 例(%)
2.2 四组患儿术后肠功能恢复情况、住院时长、住院费用比较四组患儿术后肠道功能恢复情况、住院时长、住院费用比较差异均有统计学意义(P<0.05)。组间比较显示:B 组、C 组和D 组患儿的术后恢复排便时间、术后恢复肠鸣音时间、术后静脉营养时长均优于A组;D组患儿效果最好。B组、C 组和D 组患儿住院时长、住院费用均低于A 组,D组住院时长最短、住院费用最低。见表2。
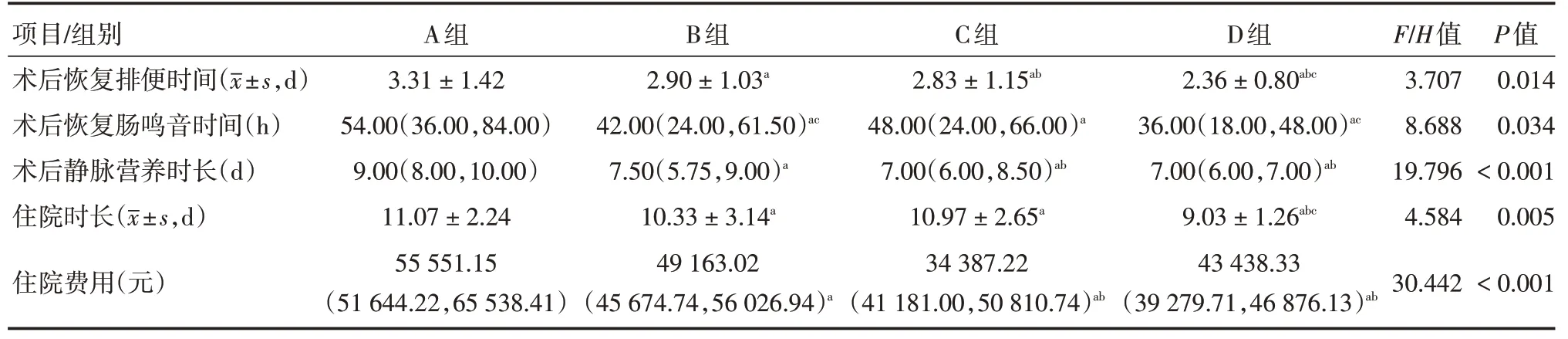
表2 四组患儿术后肠功能恢复情况、住院时长、住院费用比较Tab.2 Postoperative recovery of bowel function,length of hospital stay,hospital costs were compared among the four groups M(P25,P75)
2.3 四组患儿术后喂养不耐受发生率比较四组患儿术后喂养不耐受发生率差异有统计学意义(P<0.05),C 组和D 组患儿术后喂养不耐受发生率低于A 组和B 组,D 组患儿术后喂养不耐受发生率最低。见表3。

表3 四组患儿喂养不耐受发生率比较Tab.3 Comparison of the incidence of feeding intolerance among the four groups例(%)
3 讨论
文献报道新生儿CDO 手术治愈率高达86%~90%[11],术前体液丢失及手术应激反应等导致患儿术后肠功能障碍发生率高,合理有效的围术期方案可有效防治患儿术后肠功能障碍,减少术后喂养不耐受,加速患儿康复。2020年欧洲加速康复外科协会发布的《新生儿肠道手术围术期监护共识指南》[12]中指出新生儿肠道术后可尽量早期喂养,无需等待肠道功能完全恢复,以增加患儿肠道适应性,调节全身免疫,从而改善患儿胃肠动力,增加术后喂养耐受程度。同时中医整体观与西医加速康复外科理念不谋而合,尤其小儿推拿按摩用于患儿术后肠功能障碍疗效显著[13]。捏脊疗法是小儿推拿重要手法之一,通过刺激背部皮肤影响患儿植物神经功能状态,改善内脏活动,从而调节机体内分泌,增加胃肠激素分泌量,促进胃肠动力[14]。
本研究中早期喂养组和捏脊疗法组患儿术后恢复排便时间、术后恢复肠鸣音时间、术后静脉营养时长均优于对照组,两种干预方法均可改善患儿术后肠功能障碍,但早期喂养联合捏脊疗法组患儿术后恢复排便时间和术后恢复肠鸣音时间最早,术后静脉营养时长最短,即早期喂养联合捏脊疗法改善患儿术后肠功能障碍疗效最好。研究显示早期肠内营养可为肠黏膜提供营养底物,刺激患儿胃肠激素分泌[15],早期喂养虽然无法满足患儿全部营养需求,但可以减轻术后患儿肠道高代谢反应,保护肠屏障功能,从而增强患儿免疫反应,促进胃肠细胞成熟,促使患儿早期达到全量经口喂养。XU 等[15]研究显示新生儿CDO 术后24 h内即开始喂养是安全可行的,不仅不会增加吻合口瘘的风险,还可有效促进胃肠动力,加速患儿康复。同时配合捏脊疗法增加机体局部血液供应,改善全身气血循环,手法刺激调动了患儿体内自我防御能力,增加了肠道黏膜应激反应能力[16],患儿脏腑受滞得以改善,脾胃功能得以调和。
此外,早期喂养组和捏脊疗法组患儿术后喂养不耐受发生率均低于对照组,早期喂养改善患儿体内胃肠血流,增加胃肠动力,减轻手术应激反应导致的胃肠功能障碍,促进营养物质吸收[17];捏脊疗法降低肠道毛细血管通透性,对胃肠道产生良性调节,从而缓解患儿呕吐、腹胀等胃肠不适症状。但早期喂养联合捏脊疗法组患儿术后喂养不耐受发生率最低,两种方法发挥协同作用不仅可维持患儿肠黏膜屏障功能,改善肠道适应性,还可调节患儿脾胃功能[18],兴奋患儿自主神经,增加胃肠激素分泌,缓解患儿腹胀、呕吐等胃肠症状。两种方法联合使用使二者效果发挥到最大限度,患儿住院时长缩短,住院费用降低,更加有利于患儿术后早期康复。
本研究具有一定的局限性:(1)样本量较少,这与单中心研究、较为严格的纳排标准有关,新生儿CDO 发病率高,病情变化快,经济原因放弃治疗者居多;(2)考虑患儿家庭负担、家属接受程度等问题,本研究未纳入胃肠激素指标监测,这可能会影响研究结果的准确性。后续研究可扩大样本准入标准,多中心大样本量进一步验证早期喂养联合捏脊疗法应用于CDO 术后的远期疗效。
总之,早期喂养联合捏脊疗法可防治新生儿CDO 术后肠功能障碍,降低术后喂养不耐受发病率,有效缩短患儿住院时长,减少住院费用,可在临床予以推广应用,并为其他肠道畸形术后恢复提供参考依据。
