妊娠合并肺动静脉畸形致破裂失血性休克1例并文献分析*
2021-05-25李春芳宫惠琳王香丽李雪兰
李春芳,宫惠琳,宗 璐,刘 丹,牛 刚,王香丽,李雪兰**
(西安交通大学第一附属医院a.妇产科;b.病理科;c.医学影像科,西安 710061)
1 病例简介
孕妇,33岁。因“妊娠40+3周,胎动减少1天”于2020年12月4日13:47分收入院。孕期经过顺利。入院B超提示:胎儿双顶径9.4cm,腹围32.0cm,股骨长7.0cm,羊水指数10.7cm,最大深度3.1cm,胎盘II~III级,脐绕颈1周,S/D:1.67。NST:反应型。血常规、凝血六项、肝肾功能检查均未见异常。既往因“肾结石”行“碎石术”。2010年经阴分娩一子,体健。17:30诉腰部隐痛,可忍受。遂行泌尿系超声检查提示:双肾、输尿管、膀胱未见异常。18:35诉活动后右侧腰部疼痛加重,伴恶心、呕吐1次,呕吐物为胃内容物,右侧卧位时疼痛稍有缓解。查体:Bp 120/70mmHg,P 98次/min,腹软,未触及宫缩,右侧肾区叩击痛可疑阳性。因患者既往有肾结石病史,急请泌尿外科会诊,暂排除泌尿外科情况。18:50听诊胎心50~60次/min,改变体位无改善。急诊行子宫下段剖宫产术,19:06以LOA位娩出一女活婴,羊水III度污染,Apgar评分:1分-3分-4分,体重3080g,胎盘胎膜娩出完整,子宫色泽略苍白,收缩差,出血不多。给予按摩子宫、卡贝缩宫素100μg入壶,卡前列素氨丁三醇250μg宫体注射,预防性B-Lynch缝合+双侧子宫动脉结扎术,子宫收缩可,术中出血约 200mL。19:20患者血压降至 50~60/20~30mmHg,P 120~130次/min,给予去甲肾上腺素,血压100/60mmHg,气管插管呼吸机辅助通气状态下氧饱和度95%~100%。相关检查提示,血红蛋白(Hb)由术前117g/L降至84g/L,FIB由术前4.67g/L降至2.72g/L;血气分析:SO295.9%,pH 7.206,血清乳酸8.8mmol/L,BE-10.4mmol/L。患者血压及血红蛋白降低与剖宫产术中出血量不成比例,考虑羊水栓塞?心肌梗塞?肺栓塞?动脉夹层破裂?立即给予甲强龙40mg、氢化考的松100mg、罂粟碱60mg等治疗,同时急请心内科、ICU、胸外科、周围血管科会诊。急查血常规、凝血、血气及肝肾功能。听诊右肺呼吸音消失,床旁B超提示:右侧胸腔积液。积极联系肺动脉及冠脉血管CTA检查。21:00由产科手术室转入ICU,此时相关检查结果提示:Hb 76g/L,FIB 2.73g/L;血气分析:SO298.5%,pH值7.200,血清乳酸11.6mmol/L,BE-11.0mmol/L。22:10 CTA结果回报(图1):右肺动脉下叶分支动静脉畸形伴其远端肺栓塞;左肺动脉下叶基底段分支肺栓塞;右侧胸腔大量胸腔积液;右肺不张。22:30胸腔穿刺:抽出不凝血10mL。给予输血、血浆等。Bp 110/70mmHg,P 110次/min。22:45尝试介入栓塞止血,栓塞畸形肺动脉后,仍有活动性出血。23:45备红细胞16u,血浆1600mL,血小板2个治疗量,全麻下行胸腔镜右肺下叶切除+胸膜黏连烙断术。术中见:右侧胸腔大量积血及凝血块,量约3000mL,右肺下叶前基底段可见一异常血管团块突出于肺表面,类圆形,直径约3cm,表面有0.5cm破口,有血液自破口喷出。术中输注红细胞6u,血浆600mL。03:30手术结束返回ICU继续治疗。术后4日病情平稳,返回产科病房。术后6日拔除胸腔闭式引流管。术后恢复良好出院。术后病理结果(图2):“右下肺”肺组织近肺膜局限区见扩张扭曲的厚壁血管,片内结构请结合临床病史提示符合“动-静脉血管畸形”,周围肺组织呈慢性炎伴局限性纤维组织增生及局灶性肺泡上皮增生。
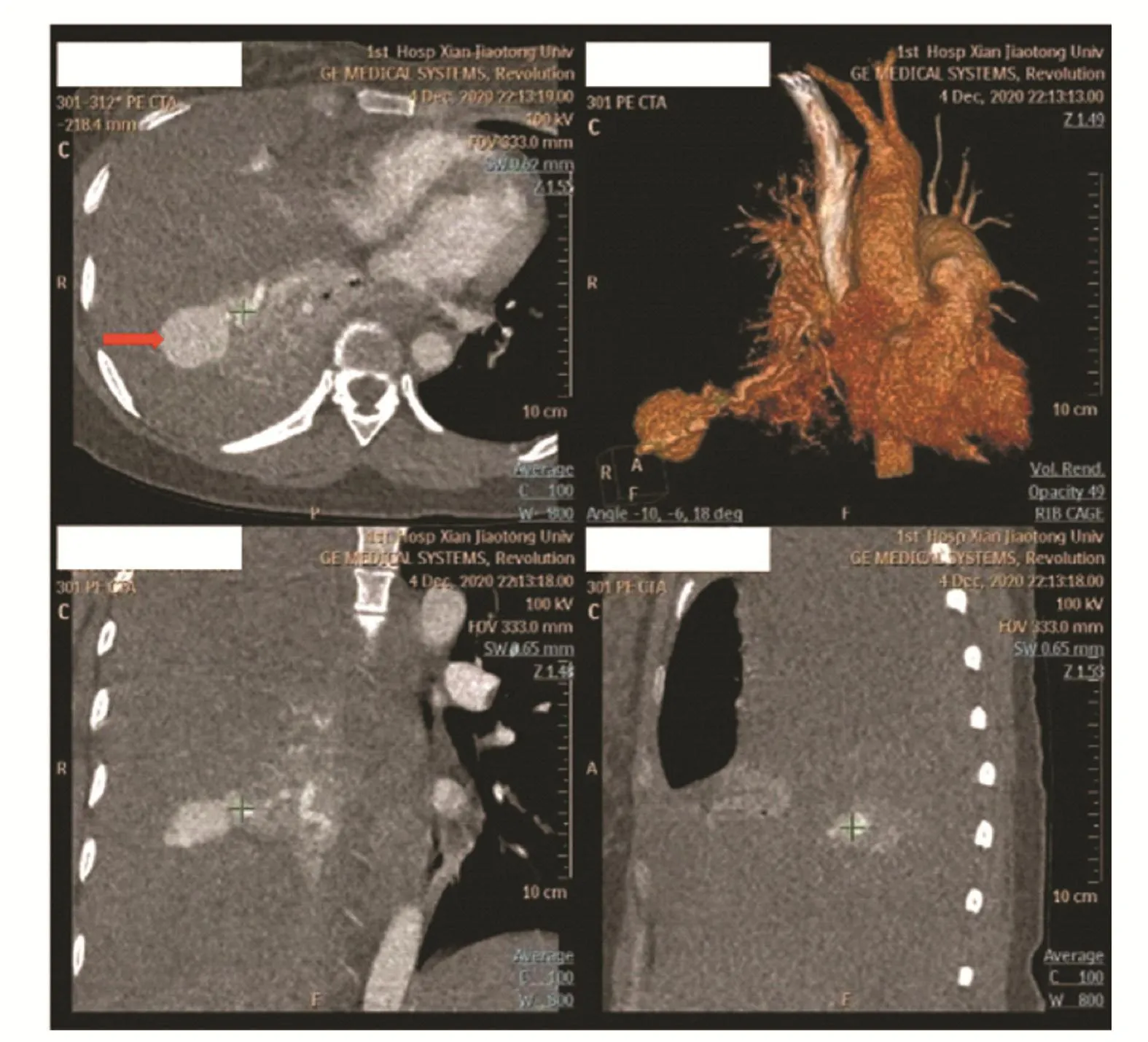
图1 肺动静脉畸形(红色箭头为病变处)
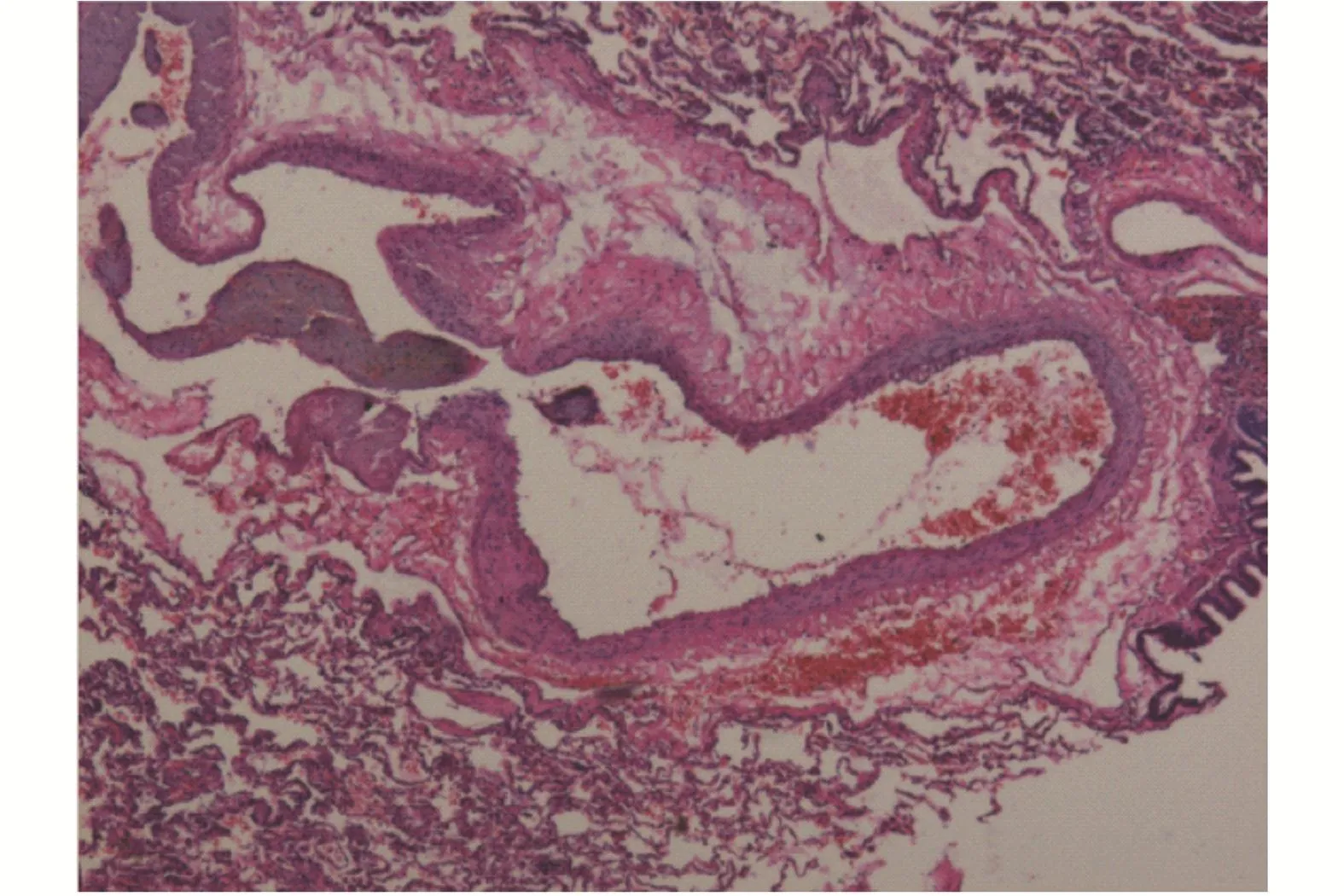
图2 肺动静脉畸形扩张扭曲的厚壁血管
2 讨 论
肺动静脉血管畸形(pulmonary arteriovenousmalformation,PAVM)临床较罕见,发病率约2~3/10万。其病理机制为肺部一支或多支动脉不经毛细血管而直接与静脉相通,肺血管扩大迂曲或形成海绵状血管瘤,从右向左进入到体循环。PAVM大多为先天性血管发育畸形,约80%的PAVM与遗传性出血性毛细血管扩张(hereditary hemorrhagic telangiectasia,HHT)有关。HHT又称为Osler-Weber-Rendu综合征[1],是一种常染色体显性遗传病,HHT发病率为1/5000,好发于青年女性[2]。
妊娠期血流动力学变化及激素水平的变化,可导致PAVM增大,病情加重,甚至破裂危及生命。大多数病情加重发生在血容量及心搏量最大的孕中晚期,加之孕期雌激素水平的增加,静脉血管扩张,病变范围增大。Shovlin等[3]回顾分析了47例HHT患者的161次妊娠,其中23例孕期发生了PAVM,43%(10例)发生了PAVM的并发症,如肺出血、卒中等。推测HHT患者9号染色体上编码内皮素的基因发生突变,进而导致血管内皮转化生长因子-β(transforming growth factor-β,TGF-β)分泌增多,血管异常增生或扩张,加之妊娠期雌孕激素水平升高,加剧了TGF-β的分泌,易形成动静脉血管畸形。一项回顾性研究[4]分析了26例PAVM导致并发症的孕妇,年龄24~34岁,孕龄16~36周,12%(3例)死亡(2例肺出血,1例卒中);13例破裂导致血胸。16例(61%)合并HHT,22例(85%)发生在孕中晚期,2例(8%)发生在早孕期。
CT为诊断PAVM的金标准。妊娠期往往因家属担心辐射对胎儿的影响,延误辅助检查,导致诊断困难,贻误抢救时机,导致不良后果。何玉平等[5]报道2例PAVM孕妇发生血胸,其中1例患者因家属担心CT辐射对胎儿影响,未及时明确诊断,病情加重出现血压及血氧饱和度下降紧急手术,切除肺叶后明确诊断,术后发生宫内死胎。另1例患者完善胸部CT并行右肺段切除术后明确诊断,术后严密监测下随访患者足月经阴分娩。本例患者因胎儿窘迫及时行剖宫产,术后立即CTA检查明确诊断。非妊娠期PAVM的治疗依据病变部位、病变大小及生命体征,可选择栓塞术或外科手术治疗。妊娠期的治疗仍遵循以上原则。妊娠期栓塞治疗是安全的。Gershon等[4]研究发现,13例妊娠期PAVM患者,其中7例采用栓塞治疗,辐射剂量50~220mrad,未发生不良后果,分娩健康新生儿。
综上所述,妊娠期发生不明原因的失血性休克,低氧血症,胎儿窘迫时,应积极寻找病因,不仅仅考虑产科因素所致,应详细查体,全面分析,多学科会诊,及时作出诊断,及时处理。妊娠合并不明原因的血胸时,应考虑到PAVM,及时完善必要的检查,及时干预,避免不良妊娠结局。
