“双镜联合”显微神经外科手术治疗桥小脑角脑膜瘤
2021-05-12蒋宏钟东武有涛杨佳董康杨瑞吴越程崇杰夏海坚孙晓川
蒋宏,钟东,武有涛,杨佳,董康,杨瑞,吴越,程崇杰,夏海坚,孙晓川
桥小脑角解剖位置深在,周围神经、血管复杂;脑膜瘤是桥小脑角区肿瘤中第二常见的肿瘤,约占该部位肿瘤的10%[1]。显微手术全切桥小脑角脑膜瘤且保留神经功能对神经外科医生是一种挑战。神经内镜和手术显微镜是显微神经外科的两大利器,通过神经内镜与手术显微镜联合(“双镜联合”)形成优势互补,可以更好地提高手术的效果。本研究回顾性分析重庆医科大学附属第一医院神经外科2016年1月—2020年1月收治的39例桥小脑角脑膜瘤患者的临床资料,分析比较“双镜联合”与单纯显微镜下经枕下乙状窦后入路显微手术的效果及并发症;以探讨“双镜联合”下显微外科手术治疗桥小脑角脑膜瘤的应用价值及优势。现报告如下。
1 资料与方法
1.1 一般资料 本组39例桥小脑角脑膜瘤患者均为首次手术治疗,且经术后病理检查证实为脑膜瘤;根据是否联合神经内镜进行手术,将患者分为神经内镜联合显微镜手术组(双镜联合组)和显微镜下手术组(显微镜组)。(1)双镜联合组:11例,男2例,女9例,年龄40~65岁,平均年龄51岁;(2)显微镜组:28例,男6例,女22例,年龄36~68岁,平均年龄50.6岁。两组患者的主要临床表现为头痛、头晕,耳鸣,听力下降,面部疼痛、麻木,面部抽搐,视力下降,以及吞咽困难、声音嘶哑(表1)。
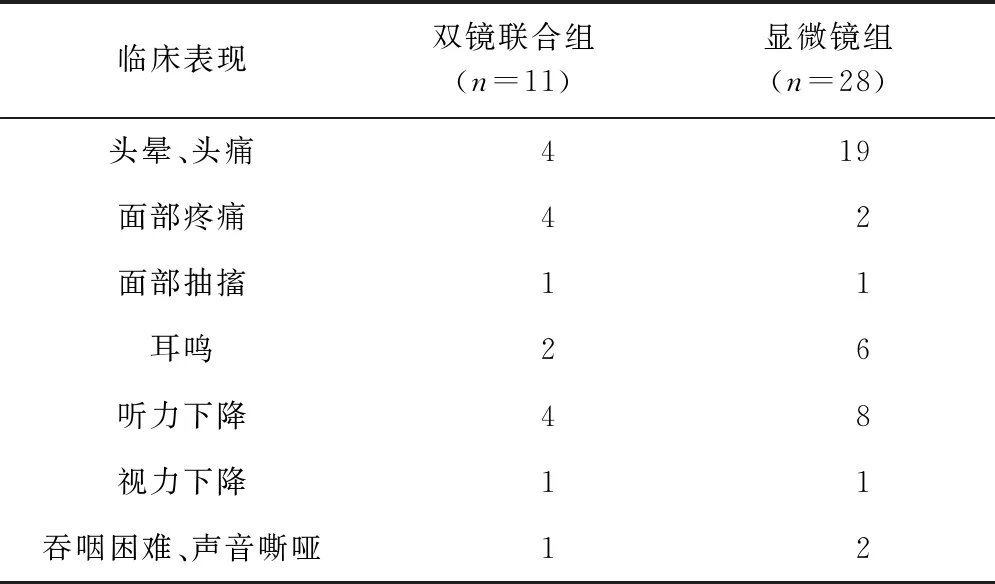
表1 双镜联合组和显微镜组患者的临床表现(例)
1.2 影像学检查 两组患者术前均常规行头颅CT和MRI检查。CT检查示桥小脑角等密度占位,多不伴有内听道扩大,增强扫描呈明显均匀强化。MRI检查示,桥小脑角T1等或稍高信号,T2稍高或高信号病变,增强扫描呈均匀显著强化;典型者可见“脑膜尾征”。根据MRI增强扫描图像测量肿瘤直径,双镜联合组患者中肿瘤直径<3 cm者2例,3~5 cm者9例;显微镜组患者中肿瘤直径<3 cm者3例,3~5 cm者23例,>5 cm者2例。
1.3 肿瘤分型 依据肿瘤附着的部位、累及范围及与内听道关系的不同,有不同的分型方法[2-3]。本研究患者中主要为大型肿瘤,故将桥小脑角脑膜瘤分为:内听道前型(内听道前,侵犯或未侵犯幕上或内听道);内听道后型(内听道后至乙状窦前);内听道前后型(内听道前后均有,侵犯或未侵犯内听道)。双镜联合组患者中内听道前型者4例,内听道前后型7例;显微镜组患者中内听道前后型者9例,内听道后型19例。
1.4 手术方法 两组患者均采用枕下乙状窦后入路,术中均全程行神经电生理监测;内听道前型患者采用双镜联合手术,内听道前后型患者采用了双镜联合或单纯显微镜手术(其中双镜联合组7例,显微镜组9例),内听道后型患者采用单纯显微镜手术。通过开放腰大池外引流和/或术区脑池缓慢、分次释放脑脊液,增加术区脑组织的松弛度,从而减少术中对脑组织的牵拉需求,动态牵拉小脑半球抵达桥小脑角。术中尽量采用无脑压板动态牵拉技术,需要时则用脑自动牵开器保护小脑半球。烧灼离断肿瘤基底、CUSA瘤内分块切除肿瘤和游离肿瘤边界交替进行。自后向前电凝分离肿瘤与小脑幕、岩骨后的附着处,逐渐分次阻断肿瘤的供血,先烧灼、离断肿瘤后部的基底,然后切开肿瘤壁,在肿瘤外侧部用CUSA作瘤内切除。继续暴露肿瘤的脑膜附着部后,烧灼、分离切断肿瘤基底,以减少术中出血,然后再行瘤内切除。如此循环往复操作,最后游离肿瘤边界和分块切除肿瘤,将肿瘤壁在蛛网膜外与四周组织分离,分块切除肿瘤壁。分离肿瘤内侧时,应注意解剖操作层面要在脑干表面与肿瘤表面的蛛网膜之间进行;若肿瘤与脑干粘连紧密,可残留薄层肿瘤,不可强求全切。
双镜联合组患者术中在手术显微镜下完成瘤内切除缩小肿瘤体积后,引入神经内镜观察肿瘤与周围神经、血管的关系。对内听道前型和内听道前后型脑膜瘤,在完成肿瘤大部分切除后,引入神经内镜对残余肿瘤尽可能切除。神经内镜的引入能够更好识别肿瘤附着的硬膜和小脑幕,且可尽量充分电灼肿瘤附着的硬脑膜。对内听道前上方蔓延至小脑幕上的肿瘤切除,在0°神经内镜下切开小脑幕后可很好显示幕上肿瘤部分进而切除肿瘤。对长入内听道口内的内听道前后型肿瘤的切除,大多通过借助0°神经内镜,只有少数需30°神经内镜协助内听道内肿瘤的切除,减少或避免内听道壁的磨除,同时减少了半规管、高位颈静脉球损伤的风险。内听道后型肿瘤不使用神经内镜,在单纯手术显微镜下即可完成肿瘤切除。
2 结 果
2.1 两组患者的肿瘤全切率 双镜联合组患者中,肿瘤全切除(Simpson Ⅰ-Ⅱ级)者9例,近全切除者2例,肿瘤全切率为81.8%。显微镜组患者中,肿瘤全切除(Simpson Ⅰ-Ⅱ级)者19例,近全切除者5例,大部切除者4例,肿瘤全切率为67.9%。两组全组及其各型肿瘤的全切率见表2。
2.2 术后并发症 术后,显微镜组患者中出现脑脊液鼻漏者1例,经头高位卧床、2次腰池置管外引流等处理后治愈;颅内感染8例,经腰池置管外引流及抗感染等对症处理后治愈;硬膜下血肿1例,经保守治疗血肿逐渐吸收;后组颅神经麻痹7例,肺部感染10例,皮下积液2例,肌间静脉血栓2例,消化道出血1例。双镜联合组患者中发生颅内感染者3例,经腰池置管外引流及抗感染等对症处理后治愈;后组颅神经麻痹3例,肺部感染5例,皮下积液1例。
2.3 面神经保留率 两组患者均达到了面神经的解剖保留。双镜联合组患者中,内听道前型肿瘤患者的面神经功能保留率为75%,内听道前后型肿瘤患者的面神经功能保留率为71.4%。而显微镜组患者的面神经功能保留率为66.7%,其中内听道后型肿瘤患者的面神经功能保留率为82.4%(表3)。

表2 两组全组及其各型肿瘤患者的全切率(例,%)
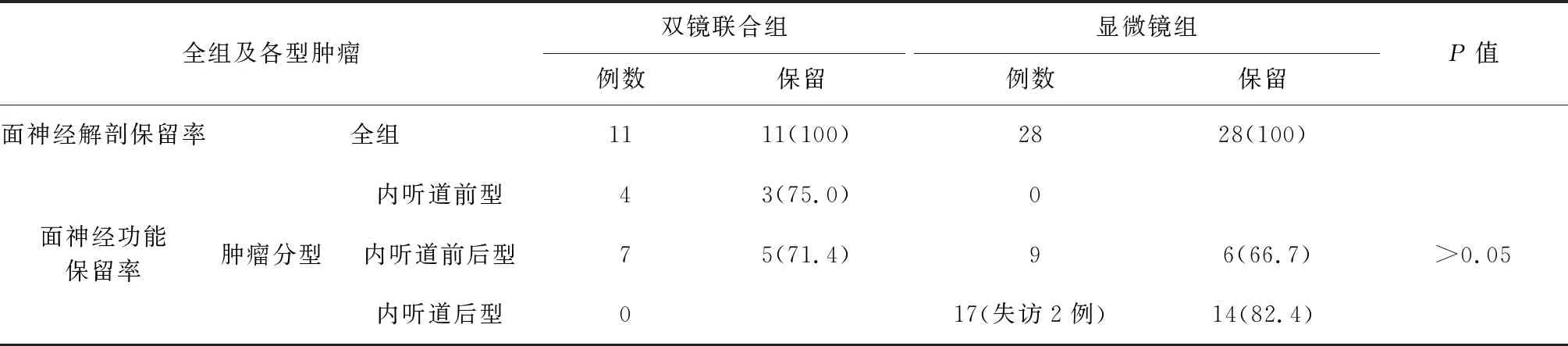
表3 两组全组及其各型肿瘤患者的面神经解剖与功能保留率(例,%)
2.4 预后 两组患者中术后通过电话、网络或门诊得到随访者37例,随访时间6个月~4年,平均随访2年;失访者2例(1例患者出院后未能取得联系;1例患者随访配合程度差,缺少详细资料)。双镜联合组11例患者术后均恢复良好,Kamofsky功能状态(Kamofsky performance status,KPS)评分均≥80分,均无面部疼痛、抽搐及吞咽呛咳、声音嘶哑症状;其中1例患者仍偶有头晕不适,2例患者仍有耳鸣,但程度较术前减轻。显微镜组患者中,术后恢复良好(KPS评分≥80分)者24例,吞咽呛咳、声音嘶哑症状明显改善;2例患者术后恢复欠佳(KPS评分70分),生活尚能自理,但不能维持正常工作,2例患者仍有面部疼痛、麻木,1例患者仍有轻微头晕不适,3例患者仍有耳鸣、听力下降症状。两组患者随访期间均未见肿瘤复发,均无死亡病例。
3 讨 论
桥小脑角脑膜瘤指起源于岩锥外侧至三叉神经后方岩骨表面硬脑膜的脑膜瘤[4],其基底常见的硬脑膜附着处有颈静脉孔与内听道口之间、内听道口与三叉神经之间和内听道口与岩上窦之间等部位的硬膜。桥小脑角区涉及到Ⅴ-Ⅻ对颅神经、小脑上动脉、小脑前下动脉、小脑后下动脉、基底动脉、椎动脉、岩静脉、小脑和脑干等重要颅内解剖结构。桥小脑角脑膜瘤的生长方式多样,可向前上蔓延至小脑幕上,向内侧压迫脑干;也可侵及内听道、颈静脉孔等部位。
桥小脑角脑膜瘤切除术的手术入路有枕下乙状窦后入路、扩大乙状窦后入路、乙状窦前入路、幕上下联合入路等。临床应用最多是枕下乙状窦后入路,其优势有:能提供良好的肿瘤界面和幕孔区域视野,便于从脑干上剥离肿瘤;肿瘤与内耳道的关系显露清楚,有利于实施面、听神经功能保留;能直视小脑前下动脉和后组颅神经,便于辨认受压变形的神经、血管等[5]。传统的枕下乙状窦后入路对内听道型或内听道前型桥小脑角脑膜瘤可能需要磨除内听道骨质,以显露内听道内的肿瘤。本研究所有患者均采用枕下乙状窦后入路,手术效果良好。本研究通过采用“双镜联合”的手术模式,按需使用神经内镜和手术显微镜,当术中手术显微镜对脑膜瘤的解剖显露不满意时,引入神经内镜抵近显露和切除肿瘤;并且多角度的内镜的使用可以观察到显微镜视野的死角和隐蔽部位,避免手术牵拉对神经组织带来的不必要损伤。Poshataev等[6]提出神经内镜的引入能够避免不必要的小脑牵拉和神经血管操作,且能获得额外更大的视角和更好的术野亮度。Schroeder等[7]研究表明,神经内镜辅助手术能减少手术创伤,借助不同角度的神经内镜可以安全切除不在直线视野下的肿瘤部分,还能减少骨性结构的磨除和脑组织的牵拉损伤。本研究对比两组患者中内听道前后型肿瘤的全切除率,显微镜组患者为33.3%(3/9),双镜联合组患者为85.7%(6/7)。虽然两组患者肿瘤全切率的差异无统计学意义(Fisher确切法,P=0.06),但是“双镜联合”手术模式能够提高内听道前后型桥小脑角脑膜瘤的全切除率;确切结论有待今后更多病例的临床研究证实。显微镜组患者的内听道前后型肿瘤,因与内听道及岩骨等关系密切,肿瘤基底广、位置深在,长入内听道或幕上,导致单纯手术显微镜下肿瘤的显露和全切困难。鉴于桥小脑角脑膜瘤复杂多变的生长特点,“双镜联合”即使作为一种很好的手术方式,仍然需要手术医师权衡肿瘤切除程度的风险与潜在收益比。如果在“双镜联合”下已经达到很好的手术减压,进一步切除肿瘤可能增加神经功能损害,风险超过了潜在的收益,则需要慎重考虑适当予以保留。比较理想的状况为在尽可能利用“双镜联合”手术模式增加肿瘤切除程度时,术后出现短暂的神经功能受损,但在短期内能够逐渐得以恢复;这样既能达到最优的手术效果,也能够减少术后肿瘤复发率。
本研究双镜联合组患者中,术前MRI检查示长入内听道的脑膜瘤患者3例,术前无面瘫表现,术中首先通过手术显微镜尽可能切除肿瘤,达到显微镜下的“全切除”,然后引入神经内镜,在30°神经内镜视野下探查内听道,进而切除残余肿瘤,完成了真正意义上的全切除(图1)。术后随访患者面神经功能(H-B分级)Ⅰ级者1例,Ⅱ级1例,Ⅲ级1例(术后2年时随访,面神经功能恢复至Ⅱ级)。当桥小脑角脑膜瘤蔓延至小脑幕上时,往往肿瘤巨大、血供丰富、与周围组织粘连紧密,手术操作空间有限,单纯手术显微镜下经枕下乙状窦后入路较难显露幕上肿瘤部分,不得已可能造成肿瘤残存。传统手术入路可采用颞枕开颅幕上下联合入路切除肿瘤,但经此入路全切肿瘤需行颞枕联合皮瓣,手术创伤大,操作较繁琐。本研究通过引入0°(根据不同情况可采用30°)神经内镜,弥补了手术显微镜的不足,能够实现经枕下乙状窦后入路切开小脑幕扩大手术视野范围,显露脑膜瘤上极,在蛛网膜间隙分离肿瘤包膜,完全切除肿瘤(图2)。

A:术中直视下刮除内听道内肿瘤; B:直视下烧灼内听道内肿瘤基底; C:术毕冲洗内听道; D-F:术前MRI示脑膜瘤长入右侧内听道; G-I:术后MRI示内听道的肿瘤被全切除(黄色箭头所指)(Pet.V.—岩静脉;CN—颅神经;I.A.C.—内听道)
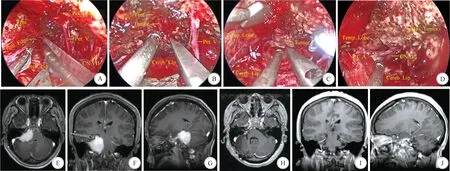
A:术中切开天幕; B:通过切开的天幕切除幕上肿瘤; C:切除幕上肿瘤; D:完成幕上肿瘤切除,烧灼肿瘤基底; E-G:术前MRI示右侧桥小脑角脑膜瘤蔓延至天幕上(黑色箭头所指); H-J:术后MRI示天幕上肿瘤部分已全切除(Tent.—小脑幕;Pet.V.—岩静脉;Cereb.Lip—小脑唇;CN—颅神经;Temp.Lobe—颞叶;Tumor—肿瘤)
巨大桥小脑角脑膜瘤切除手术中,有的肿瘤与周围结构的蛛网膜界面不清,分离保护脑组织、颅神经和重要血管困难;在分离肿瘤时可能引起术后永久性的神经损伤、脑干损伤等严重并发症[8]。因此,对努力尝试后也不能很好安全分离的部分肿瘤,外科医生应当正确把握肿瘤切除的“度”[9]。避免或减少肿瘤剥离并发症的首要前提是对肿瘤进行充分的瘤内减压,这样能够增加深部术区的操作空间;其次,术中先离断肿瘤的血供,并持续对术野进行冲洗,始终保持肿瘤剥离界面的清晰。再者,面临重要的颅神经与肿瘤关系密切时,神经电生理监测必不可少,这能使得术者在保护颅神经上有据可循,心中有底[10]。在前述基础之上进行“双镜联合”,引入0°神经内镜抵近观察肿瘤与周围组织结构关系,在高清画面直视下辨认蛛网膜间隙,并分离肿瘤壁之边界能够提高手术效果。
桥小脑角脑膜瘤手术治疗的目标是在尽可能保留患者神经功能的前提下,尽可能全切除肿瘤以获得根治。面听神经及其供血血管的完整解剖保留是神经功能保留的关键所在[3]。本研究两组患者的面神经均得到了解剖保留。不同分型的肿瘤患者中,面神经的功能保留率不同,内听道前型和内听道前后型肿瘤患者的功能保留率较低,内听道后型患者的功能保留率较高[3]。本研究显微镜组患者中内听道后型肿瘤患者的面神经功能保留率为82.4%(内听道后型肿瘤未行双镜联合手术)。显微镜组内听道前后型肿瘤患者的面神经功能保留率为66.7%(6/9),双镜联合组内听道前后型肿瘤患者为71.4%(5/7),两组面神经功能保留率之间的差异无统计学意义(P>0.05)。双镜联合手术的关键步骤是在显微镜下完成肿瘤大部切除之后,用神经内镜抵近探查手术野,观察神经血管解剖保留及脑组织保护情况及显微镜死角处的肿瘤残留情况;并在神经内镜下进一步切除残余肿瘤。在乙状窦后入路中,手术显微镜存在一些盲区、死角,如不能看到面神经的前表面,而神经内镜能够提供面神经与脑干关系的良好视野[11]。术中通过手术显微镜、神经内镜的实时恰当互补,能使得术区得到更好地暴露,减少面听神经损伤、增加肿瘤切除率。
神经内镜除了可以寻找术区残存肿瘤外,还能识别内听道内异常的硬脑膜和被肿瘤侵蚀的骨质,这是在显微镜下所不容易做到的[12]。在神经内镜下对异常硬膜的烧灼,手术能够更好达到肿瘤Simpson Ⅱ级切除。但神经内镜也存在某些不足,由于桥小脑角区空间狭窄,神经内镜下的管状视野无法看到镜头周围和后方区域的影像,术中在进入和离开手术腔或向神经内镜镜身的近侧运动时,必须采取大量措施避免器械和内镜本身对桥小脑角周围神经血管及脑组织的损害[13-15]。在手术显微镜下看到的是直接的信息和三维立体的视野,这是神经内镜借助CCD图像传感器无法比拟的;后者的图像仍然不如眼睛直接感知到的三维图像真切[7]。
综上所述,“双镜联合”手术模式能够较好地发挥显微镜和神经内镜各自的优势,互补不足,提高桥小脑角脑膜瘤手术切除的效果。不同类型的桥小脑角脑膜瘤与周围神经血管等结构的关系不同,临床应该做好术前的分型、评估,进行严密的术前、术中评估,掌握好“双镜联合”的应用指征和术中时机。“双镜联合”手术模式优化后的手术效果能否真正提高桥小脑角脑膜瘤全切除率,能否降低并发症发生率及肿瘤的复发率,还需通过更多病例及长期随访的临床研究来证实。
