剖宫产后阴道分娩量化评分系统的拟定和应用
2021-03-31杨远强黄碧云黄雪萍张群
杨远强 黄碧云 黄雪萍 张群
全世界剖宫产的比率都在上升,选择性重复剖宫产是导致剖宫产率上升的主要原因之一。全国剖宫产率为46.2%,初产妇剖宫产率为24%。剖宫产与胎盘植入、前置胎盘等并发症密切相关,是一个潜在的外科挑战,也是影响产妇发病率和死亡率的重要原因。作为降低整体剖宫产率和允许妇女选择分娩方式的一种方法,既往剖宫产后的阴道分娩逐步被接受,但现阶段,TOLAC 的成功率仅为60%~80%[1]。许多研究支持VBAC 的有效性和安全性,并为剖宫产后阴道分娩的妇女提供成功率和并发症的可靠数据[2-4]。而临床医生通常建议或提供一次剖宫产后阴道分娩试验,2 次剖宫产后一般不提供阴道分娩试验。为了探究剖宫产后阴道分娩量化评分系统的拟定和应用,作者采用单因素分析和多元Logistic 回归模型进行统计,报告如下。
1 资料与方法
1.1 一般资料 选取2015 年1 月~2017 年12 月于江门市中心医院产科住院的足月分娩、有且仅有一次剖宫产史的2292 例产妇进行回顾性分析。通过查询本院住院医生病历系统及住院护理系统,对产妇基本情况及TOLAC 可能相关的各项因素(包括宫颈Bishop 评分、孕龄、孕周、前次剖宫产指征、与前次剖宫产间隔时间、有阴道分娩史等6 个因素)进行登记,个别信息不全的通过电话回访登记信息,其中76 例资料不全或失访,予以剔除,最终纳入2216 例(96.68%)。本次试验排除了产前胎儿死亡和需要引产的产妇。
1.2 方法 采集分析研究对象的人口统计学和产科资料,包括前次剖宫产指征、与前次剖宫产间隔时间、有阴道分娩史、孕龄、宫颈Bishop 评分、新生儿体重、失血、是否需要引产等。为了验证拟定开发的预测模型,作者考虑了以下变量:孕龄(连续变量)、孕周(连续变量)、前次剖宫产指征、与前次剖宫产间隔时间、有阴道分娩史、宫颈Bishop 评分、新生儿体重。随后确定各独立因素与VBAC 的关系,以单因素分析做验证,并据此制定相应量化评分,拟定VBAC 量化评分系统,对照VBAC 量化评分系统对原始资料中TOLAC 产妇分别进行评分,进行进一步的统计分析,得出推荐试产或不建议试产的评分截断值。
1.3 观察指标 分析产妇分娩方式,比较TOLAC 成功与ERCS 产妇临床指标;对TOLAC 成功的影响因素进行单因素及多因素Logistic 回归分析,并进行验证;建立VBAC 量化评分系统,并分析TOLAC 产妇VBAC量化评分。
1.4 统计学方法 采用SPSS23.0 统计学软件对数据进行处理。计量资料以均数±标准差()表示,采用t 检验;计数资料以率(%)表示,采用χ2检验。采用单因素和多因素Logistic 回归模型进行影响因素分析。P<0.05 表示差异有统计学意义。
2 结果
2.1 产妇分娩方式分析 2216 例产妇,其中ERCS 1640 例,占74.01%;TOLAC 576 例,占25.99%。TOLAC中失败113 例,失败后紧急行剖宫产;成功463 例(80.38%),其中钳产24 例,TOLAC 钳产率为4.17%。
2.2 TOLAC 成功与ERCS 产妇临床指标比较 TOLAC成功产妇的产后24 h 出血量、住院天数均少于ERCS产妇,差异有统计学意义(P<0.05);而TOLAC 成功与ERCS 产妇并发症发生率、新生儿并发症发生率及新生儿出生5 min Apgar 评分比较,差异均无统计学意义(P>0.05)。见表1。
2.3 TOLAC 成功的单因素分析 TOLAC 成功产妇中宫颈Bishop 评分≥7 分、孕龄<38 岁、孕周≤40 周、前次剖宫产指征其他、新生儿体重<4000 g 占比均高于TOLAC 失败,差异有统计学意义(P<0.05)。TOLAC成功与TOLAC 失败产妇有阴道分娩史、与前次剖宫产间隔时间比较差异无统计学意义(P>0.05)。见表2。
2.4 TOLAC成功的多因素Logistic回归分析及验证 多因素Logistic 回归分析显示,宫颈Bishop 评分≥7 分、孕龄<38 岁、孕周≤40 周、前次剖宫产指征(其他)是TOLAC 成功的影响因素(P<0.05)。随后利用单因素Logistic 回归分析宫颈Bishop 评分≥7 分、孕龄<38 岁、孕周≤40 周、前次剖宫产指征(其他)对TOLAC 成功的影响进行验证,差异均有统计学意义(P<0.05)。见表3,表4。
表1 TOLAC 成功与ERCS 产妇临床指标比较 [,n(%)]

表1 TOLAC 成功与ERCS 产妇临床指标比较 [,n(%)]
注:与ERCS 比较,aP<0.05
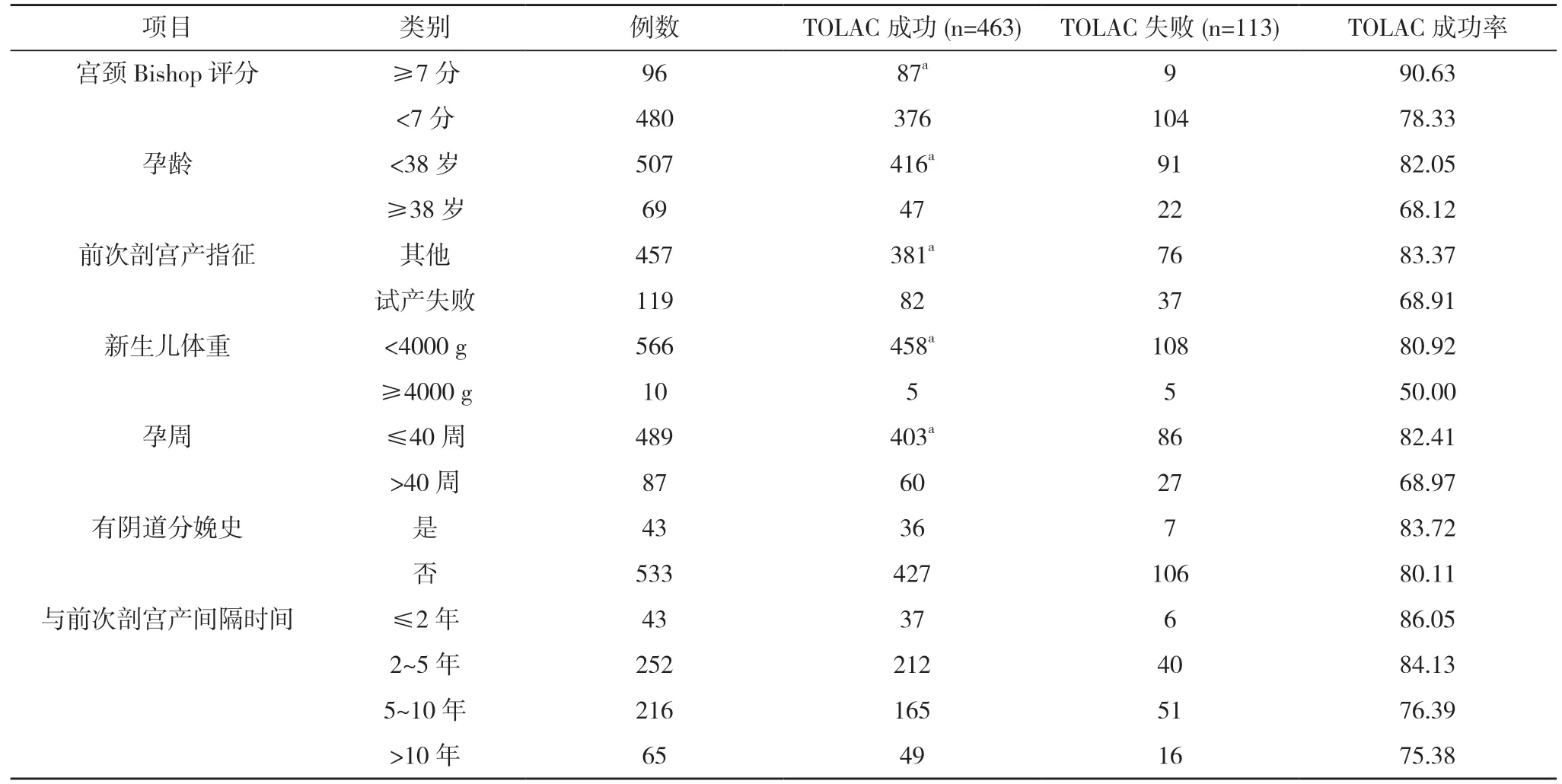
表2 TOLAC 成功的单因素分析(n,%)

表3 TOLAC 成功的多因素Logistic 回归分析

表4 TOLAC 成功的单因素Logistic 回归分析
2.5 VBAC 量化评分系统的建立 依据以上研究中各因素的OR、P 值,并结合相关文献,对影响因素赋分值,制定VBAC 量化评分系统,包括宫颈Bishop 评分、孕龄、前次剖宫产指征、孕周4 项,总分5 分。见表5。

表5 VBAC 量化评分系统(分)
2.6 VBAC 量化评分分析 576 例TOLAC 产妇中,VBAC 量化表评分≤2 分产妇的TOLAC 成功率64.35%(74/115)明显低于总体成功率的80.38%,差异有统计学意义(P<0.05)。见表6。
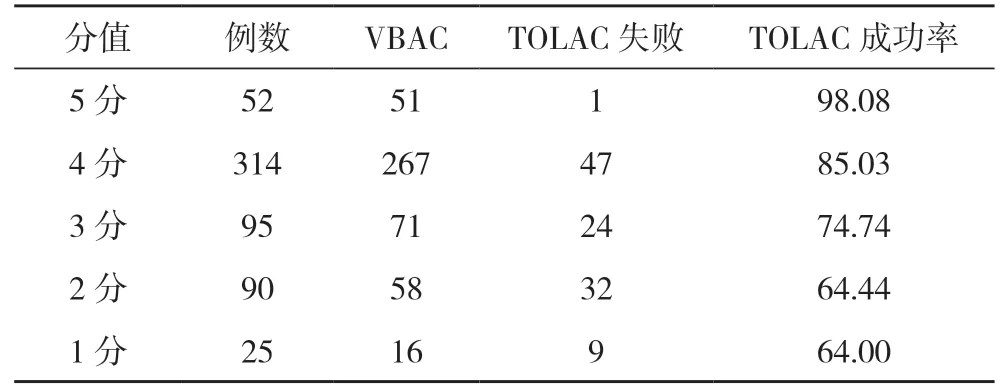
表6 VBAC 量化评分分析(n,%)
3 讨论
前次剖宫产史者再次妊娠应选择何种分娩方式一直是围生医学研究的重点。以往由于对分娩并发症的认识欠缺,以及受“一次剖宫产、次次剖宫产”观念的影响,国内外对于前次剖宫产史产妇再次妊娠多选择ERCS。2010 年世界卫生组织(WHO)对亚洲9 个国家地区的母婴健康调查显示,中国的剖宫产率为46.2%,明显高于同期亚洲国家的27%[5]。随着剖宫产率的快速增加,人们对剖宫产后并发症的认识加深,近年来我国政府及产科医生开始关注降低剖宫产率的有效举措,推动TOLAC 正是其中重要的举措。现阶段,VBAC 量化评分系统是判断产妇TOLAC 成功几率的客观工具。目前国内外常用的VBAC 量化评分系统包括Smith、Flamm、Grobman、Gonen 等,这些评分系统对TOLAC 的风险做出了客观评估,但并不能完全适用于我国妇女实际情况及临床需要[6-9]。由于无法预测子宫破裂等情况,因此降低可能发生的风险成为提前评估TOLAC 成功可能性的关键。我国产科医生在临床上多根据国际和国内围生医学指南的要求,结合医生自身的临床经验对产妇进行评估,这导致了TOLAC 评估的主观性强,不能有效推动TOLAC 的实行。此外,由于缺乏实际客观依据,一旦出现医疗纠纷时欠缺支持。而且,由于不同级别、不同工作能力的医生或医疗单位对TOLAC 的认识与经验不一,这造成了TOLAC 的开展存在明显的地域差别[10,11]。
结合文献[12-15]与统计数据,本次研究制定了VBAC量化评分系统,依据量化评分系统为原始资料的病例赋分,进一步对其作统计后发现,VBAC量化评分≤2分产妇的TOLAC 成功率64.35%明显低于总体成功率的80.38%,差异有统计学意义(P<0.05)。且随着评分的增加,试产成功率增加,两者符合线性模型,评分≥4 分产妇的TOLAC 成功率达86.89%。因此,VBAC 量化评分系统能够客观、有效地评估产妇试产成功率:当量化评分≤2 分时,产妇试产的成功率明显降低,应建议产妇谨慎试产。
综上所述,在严密监护下,TOLAC 是安全的,且可获得母婴的利益最大化;以本次拟定VBAC 量化评分系统为例,当量化评分≤2 分时,产妇试产的成功率明显降低,需谨慎试产。
