1.8 mm微切口超声乳化吸除术治疗急性闭角型青光眼的临床观察
2020-10-29陈丽娜张立军
陈丽娜 张立军
急性闭角型青光眼是眼科急症之一,如果治疗不及时会对视神经造成不可逆的损伤,是常见致盲性眼科疾病[1]。目前治疗急性闭角型青光眼的手段有药物、手术、激光[2-3],若药物及激光无法控制则需要手术治疗,小梁切除术降低眼压疗效显著,但是术后存在浅前房及瘢痕化的问题,目前超声乳化手术治疗急性闭角型青光眼术后并发症少,远期疗效好,常作为首选治疗方式。近年来随着新型超声乳化仪的出现,切口的大小由原来传统手术方式的2.8~3.2 mm 减小至1.8 mm,手术切口小,损伤轻。本研究将1.8 mm 微切口超声乳化吸除术应用于闭角型青光眼手术中,观察它的临床疗效,现将结果汇报如下。
1 资料与方法
1.1 一般资料 选取2018 年1 月-2019 年1 月来本院就诊的急性闭角型青光眼患者80 例(80 眼),入院后静点甘露醇,局部点降眼压药水,54 只眼眼压降低至20 mm Hg,19 只眼眼压降低至30~60 mm Hg,7 只眼眼压大于60 mm Hg。纳入标准:眼内无活动性出血及炎症;无糖尿病病史;合并白内障。排除标准:合并严重心脏疾病、神经或精神系统疾病无法耐受手术者;全身免疫系统疾病患者。将患者随机分为A 组和B 组,各40 例(40 眼)。患者对本研究知情同意且已签署知情同意书,本研究已经医院伦理委员会批准。
1.2 手术方法 A 组采用1.8 mm 微切口超声乳化吸除术,B 组采用传统3.0 mm 小切口超声乳化吸除术,均由同一位眼科医师完成入组患者手术。步骤具体如下:(1)术前1 h 全身静点甘露醇,复方托吡卡胺滴眼液点3 次术眼,奥布卡因滴眼液点术眼3 次;(2)于角膜缘2:30 点位做侧切口,前房注入粘弹剂,角膜11 点位做主切口,连续环形撕囊,水分离及水分层晶状体,超声乳化仪乳化吸出晶状体核,I/A 注吸残余皮质,前房及囊袋内注入粘弹剂,植入人工晶状体,调位人工晶体至正位,吸除前房和囊袋内粘弹剂,水密角膜切口,确认切口无渗漏,包眼,返回病房。
1.3 观察指标与评定标准 比较两组有效超声时间(EPT)、平均超声能量(AVE),术后1 周、1 个月、3 个月的角膜内皮细胞计数,术后1 d、1 周、1 个月、3 个月的眼压、最佳矫正视力(best corrected visual acuity,BCVA)、角 膜 厚 度、散 光 情 况。(1)正常眼压范围是10~21 mm Hg;(2)AVE 是指超声乳化能量的平均值,数值越低对眼内损伤越低;(3)根据术中超声乳化系统屏幕上显示数据记录下平均超声能量及超声乳化时间,EPT=超声乳化时间(s)×平均超声能量(%),数值越低对眼内损伤越低;(4)正常的成年人平均角膜内皮细胞计数为2 500~3 000 个/mm2;(5)正常角膜中央厚度540~570 mm;(6)角膜散光与视力及患者主观感受呈负相关,越小越好。
1.4 统计学处理 采用SPSS 20.0 软件对所得数据进行统计分析,计量资料用()表示,组间比较采用t 检验,组内比较采用配对t 检验;计数资料以率(%)表示,比较采用χ2检验。以P<0.05 为差异有统计学意义。
2 结果
2.1 两组一般资料比较 两组的年龄、性别、眼压及视力比较,差异均无统计学意义(P>0.05),具有可比性,见表1。
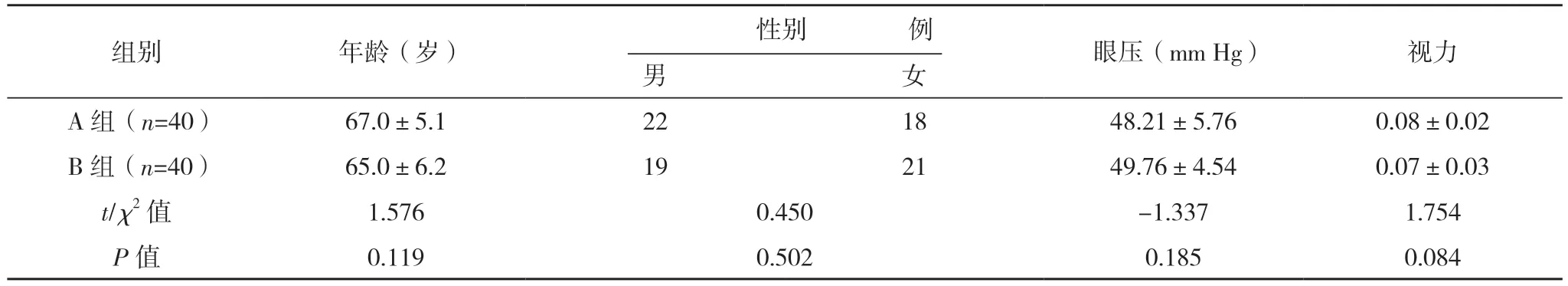
表1 两组患者的性别、年龄、眼压、视力比较
2.2 两组术后BCVA 比较 两组术后1 d、1 周、1个月、3 个月的矫正视力比较,差异均无统计学意义(P>0.05),见表2。
2.3 两组术后眼压比较 两组术后1 d、1 周、1个月、3 个月的眼压比较,差异均无统计学意义(P>0.05),见表3。
表2 两组术后BCVA比较()
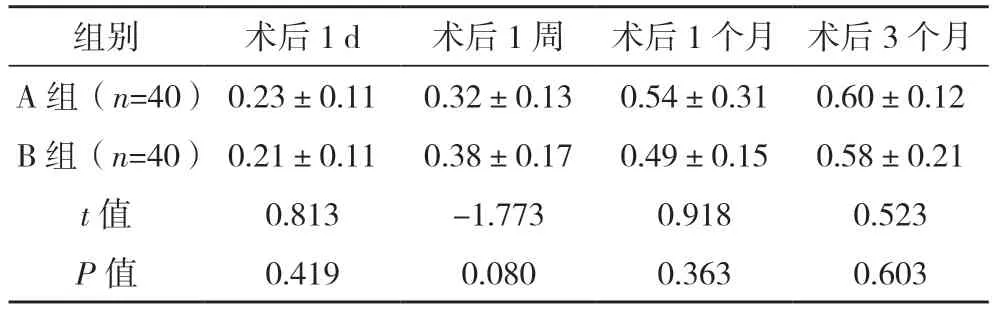
表2 两组术后BCVA比较()
表3 两组术后眼压比较[mm Hg,()]
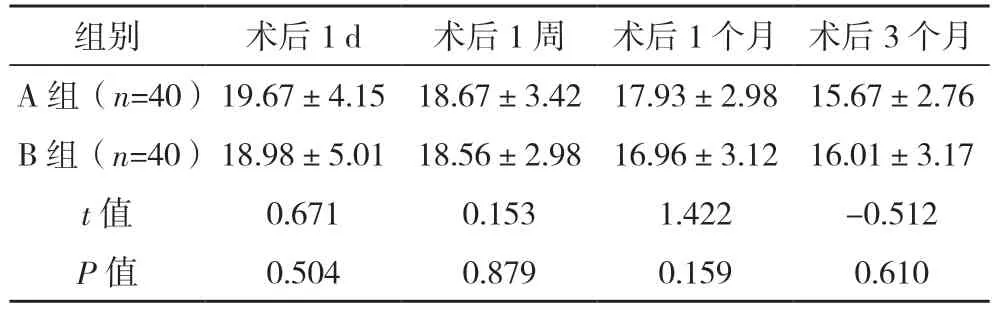
表3 两组术后眼压比较[mm Hg,()]
2.4 两组EPT、AVE 比较 A 组的AVE 低于B 组,EPT 短于B 组,差异均有统计学意义(P<0.05),见表4。
表4 两组AVE和EPT比较()
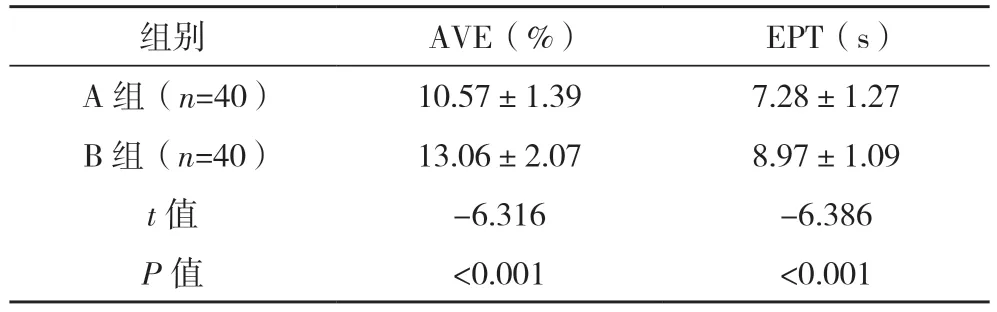
表4 两组AVE和EPT比较()
2.5 两组手术前后角膜内皮细胞计数比较 术前,两组角膜内皮计数比较,差异无统计学意义(P>0.05);B 组术后1 周、1 个月、3 个月的角膜内皮计数均低于A 组,差异均有统计学意义(P<0.05)。见表5。
2.6 两组手术前后角膜厚度比较 两组术前角膜厚度比较,差异无统计学意义(t=4.23,P>0.05);两组术后1 d、1 周角膜厚度均高于术前,且B 组均高于A 组,差异均有统计学意义(P<0.05);但两组术后1、3 个月的角膜厚度比较,差异均无统计学意义(P>0.05)。见表6。
2.7 两组散光情况比较 两组术前散光比较,差异无统计学意义(P>0.05);术后1 d、1 周、1 个月,两组SIA 比较,差异均无统计学意义(P>0.05);术后3 个月,B 组SIA 明显高于A 组,差异有统计学意义(P<0.05)。见表7。
表5 两组手术前后角膜内皮细胞计数比较[个/mm2,()]

表5 两组手术前后角膜内皮细胞计数比较[个/mm2,()]
表6 两组手术前后角膜厚度比较[μm,()]

表6 两组手术前后角膜厚度比较[μm,()]
*与术前比较,P<0.05。
表7 两组散光情况比较()
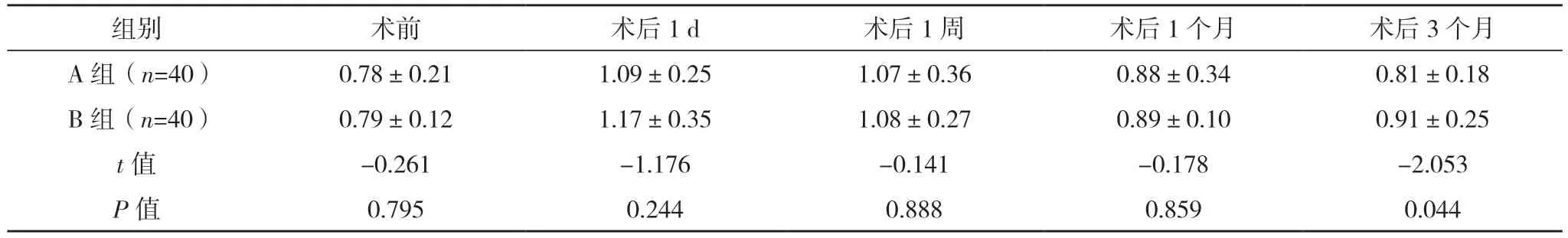
表7 两组散光情况比较()
3 讨论
原发性急性闭角型青光眼是一种严重的致盲性疾病,是指前房拥挤、周边虹膜和小梁网发生接触,堵塞房水外流的一种青光眼类型,在亚洲人群中最为常见[4-5]。主要危险因素包括:年龄增长、女性、亚洲人种及遗传因素等[6-9]。近年来随着检查仪器及测量方法的进步,越来越多的临床研究发现:眼前段结构狭窄、短眼轴、远视、晶状体拱高增加(晶状体较厚或晶状体位置前移)、周边虹膜肥厚、前房宽度小、前房面积小等均为急性闭角型青光眼的危险因素[10-11]。急性闭角型青光眼根据临床发展规律分为临床发展前期、前驱期、急性发作期、间歇缓解期慢性期和绝对期,急性发作期的治疗方法是快速降低眼压,解除瞳孔阻滞,近年来临床医生越来越关注晶状体在原发性闭角型青光眼发病机制中的作用,有研究表明,单纯白内障超声乳化摘除联合人工晶体植入术能完全解除瞳孔阻滞及房角拥挤,从而安全有效的解决药物无法控制的原发性闭角型青光眼,改善患者视力[12-13]。有研究表明,透明晶状体摘除可以替代虹膜周边切除术,作为原发性闭角型青光眼的一线治疗方式[14]。目前越来越多的临床医生推荐急性闭角型青光眼发作期尽可能行晶状体摘除术,若术后眼压不能控制再行滤过性手术。在原发性急性闭角型青光急性发作期因角膜水肿、前房浅、晶状体悬韧带松弛等原因都增加了超乳手术难度[15],因急性发作术后炎症反应较正常超声乳化严重,恢复时间长,近几年随着超声乳化技术和超声液流管理系统的提升以及超薄人工晶体的出现,微切口白内障超声乳化手术应运而生。很多研究发现,白内障切口缩小,前房稳定性更好,术后恢复快,术源性角膜散光小[16]。
本研究将急性闭角型青光眼患者随机分为两组,A 组采用1.8 mm 切口超乳,B 组采用3.0 mm切口超乳组。两组术后各个时间段的眼压和视力比较,差异均无统计学意义(P>0.05)。A 组EPT 短于B 组,AVE 低于B 组(P<0.05)。急性闭角型青光眼本身眼轴短、前房浅,术中粘弹剂容易溢出,前房稳定性差,虹膜易脱出,可能需要反复前房注射粘弹剂,增加手术操作时间,采用1.8 mm 切口后因切口变小,粘弹剂溢出明显减少,避免反复操作,同时也减少了在超乳和注吸过程中灌注液的外流,而使晶状体核跟随性增加,超声乳化时间缩短。这与Wang 等[17]在对小切口超声乳化治疗白内障的临床研究中结果相同,目前大部分的研究结果显示微切口白内障和普通切口白内障无论在短期及长期观察角膜内皮细胞计数及丢失率均无明显差异[18],角膜内皮的丢失与手术中灌注液的冲刷、超声乳化能量、超声乳化的时间、手术器械的损伤有关,本研究患者手术均由同一位医师完成,避免了手术器械及超乳平面设计的影响,急性闭角型青光眼本身就会导致角膜内皮细胞计数降低,角膜内皮细胞更容易受损,在本研究A 组EPT 短于B 组,AVE 低于B 组(P<0.05),B 组角膜内皮损伤比A 组大,A组术后1 周、1 个月、3 个月角膜内皮细胞计数均高于B 组,差异均有统计学意义(P<0.05)。1.8 mm微切口超声乳化吸除术在治疗急性闭角型青光眼发作期上有明显的优势,对角膜内皮损伤更小。此外本文也对角膜厚度进行了比较分析,结果显示,两组术前和术后1、3 个月角膜厚度比较,差异均无统计学意义(P>0.05),两组术后1 d、1 周的角膜厚度均高于术前,且B 组均高于A 组(P<0.05)。白内障术后角膜水肿是很常见的并发症,在急性闭角型青光眼中术后水肿更是常见,而且持续时间长,1.8 mm 切口小,超乳能量及时间短,对角膜损伤轻,角膜水肿消退的快一些,本研究结果显示术后1 个月角膜水肿均消退。
角膜屈光力占整个眼球屈光力的3/4,超声乳化手术切口位于角膜上,术源性的角膜散光直接影响术后裸眼视力恢复,是超声乳化不可避免的问题,也受到越来越多的重视,术后角膜散光受角膜切口的位置、大小、形状等影响,一般术后3 个月屈光状态稳定[19]。随着超声乳化手术技术不断发展,角膜切口越来越小,本研究结果显示,两组术前散光比较,差异无统计学意义(P>0.05);术后1 d、1 周、1 个月,两组SIA 比较,差异均无统计学意义(P>0.05);术后3 个月,B 组SIA 明显高于A组,差异有统计学意义(P<0.05),说明微切口超乳会导致更小的角膜散光,而且角膜愈合速度更快。
综上所述,1.8 mm 微切口超声乳化吸除与传统3.0 mm 小切口超声乳化吸除术相比,患者术中超乳能量低、超乳时间短,而且能有效减少角膜内皮细胞丢失、减轻手术源性散光,值得临床推广。
