高眼压症及原发性开角型青光眼患者的24 h眼压波动规律
2020-09-30刘雯婷沈念慈朱力丁怡武蓉
刘雯婷 沈念慈 朱力 丁怡 武蓉
(复旦大学附属华东医院眼科 上海 200040)
高眼压症(ocular hypertension,OHT)是指眼压>21 mmHg (1 mmHg=0.133 kPa)但无青光眼性眼底及视神经损伤表现的特殊人群[1]。原发性开角型青光眼(primary open-angle glaucoma, POAG)是一种慢性、进行性的视神经病变,病理性高眼压是造成视神经损伤的重要因素之一,其特征是获得性视神经萎缩与视网膜神经节细胞及其轴突丢失,其眼压升高时房角始终保持开放[2-3]。眼压升高一直被认为是青光眼进展的主要危险因素[4],相关研究[5]报道眼压每升高1 mmHg,青光眼发生的风险将增加12%。研究发现,约有9.5%的OHT患者在其一生中最终会发展至青光眼性视神经损伤[6],但并非所有的OHT人群均会最终发展至青光眼[7]。关于OHT是否会发展为POAG及OHT患者是否需要进行干预性防治等一直是青光眼防治中的难题[8-9],因此将潜在的早期POAG患者从庞大的OHT人群中尽早进行识别并加强严密随访对于后续防治其发生不可逆性的严重青光眼视神经损伤具有重要意义。我们通过对OHT及POAG患者进行24 h昼夜眼压监测,深入分析2组的眼压变化规律以期发现2组患者在眼压波动方面的异同点。
1 资料与方法
1.1 研究对象 收集2016年1月~2019年3月在我科门诊2次测量眼压均>21 mmHg的患者,分别行双眼眼底、中央角膜厚度(corneal central thickness, CCT; NIDEK CEM-530,日本)、自动静态视野(Octopus 900,瑞士)及光学相干层析成像(optical coherence tomography,OCT; Zeiss CIRRUS HD-OCT 500,德国)检查。根据视野及OCT检查结果判定是否存在青光眼性视神经损伤改变,从而进行分组。52例(104眼)眼压升高但未检查出青光眼性视神经损伤表现的患者纳入OHT组,38例(76眼)眼压升高伴有典型青光眼性视神经损伤并排除颅内病变后的患者纳入POAG组。OHT患者的入组标准参照GDG[9](Guideline Development Group)指南:①房角开放;②未治疗情况下至少一眼测量眼压>21 mmHg;③未出现典型青光眼视野缺损;④ OCT未检测到神经纤维层缺损;⑤未出现典型的青光眼视乳头改变,如青光眼视杯扩大、盘沿变窄等;⑥除外继发性眼压升高,如眼外伤、葡萄膜炎等。POAG组患者的入组标准[2]:① 未治疗情况下至少一眼测量眼压>21 mmHg;②青光眼性视乳头损害和(或)视网膜神经纤维层缺损;③青光眼性视野缺损;④前房角开放;⑤无引起视盘和视野改变的其他眼病和全身疾病。门诊确诊的OHT及POAG患者在2周内于我院入院行24 h眼压测量。
1.2 研究方法
1.2.1 24 h眼压测量 参考24 h眼压监测规范标准[10],采用传统24 h眼压监测方法,昼夜均采用坐位眼压测量。由同一检测人员使用非接触性眼压计(NIDEK NT-510,日本)测量眼压,每个时间点眼压测量3次取平均值,时间点从早晨9时开始每隔2 h测量眼压1次(分别为9时、11时、13时、15时、17时、19时、21时、23时、1时、3时、5时、7时),晚上21时测完眼压后熄灯睡觉,23时至次日晨5时为唤醒后即刻坐位眼压。首次9时眼压使用非接触眼压计测量后,立即行Goldmann眼压计测量压平眼压值。眼压矫正值定义为非接触眼压计的眼压值减去Goldmann眼压计的压平眼压值,并将其余各时间点的非接触眼压计测得眼压值进行矫正后记录为最终的眼压值进行统计分析。
1.2.2 主要观察指标
1)平均眼压值:12次的眼压测量矫正值取算术平均值。
2)峰值眼压及时间点。12次眼压测量矫正值中的最大值及出现的时间点。如果2个或以上时间点的眼压值相同且最大,则分别计算这几个时间点前后相邻2个时间点的眼压值之和,选择相加和值最大的时间点记录为峰值时间点。
3)谷值眼压及时间点。12次眼压测量矫正值中的最小值及出现的时间点。如果最小眼压测量值出现在2个或以上时间点时,按照最大值之间点选择方法,选择和值最小的时间点记录为谷值时间点。
4)昼夜眼压波动值。12次眼压测量矫正值中的最大值和最小值的差值。
5)双眼压差:同一患者双眼的昼夜眼压波动值进行比较,较大眼别的昼夜眼压波动值减去较小眼别的昼夜眼压波动值所得的差值。

2 结果
2.1 一般资料及CCT 本研究共纳入52例(104眼)OHT患者及38例(76眼)POAG患者,2组的基础资料及CCT见表1。2组患者的年龄及性别比较,差异无统计学意义。OHT组的CCT较POAG组明显增厚,差异有统计学意义。
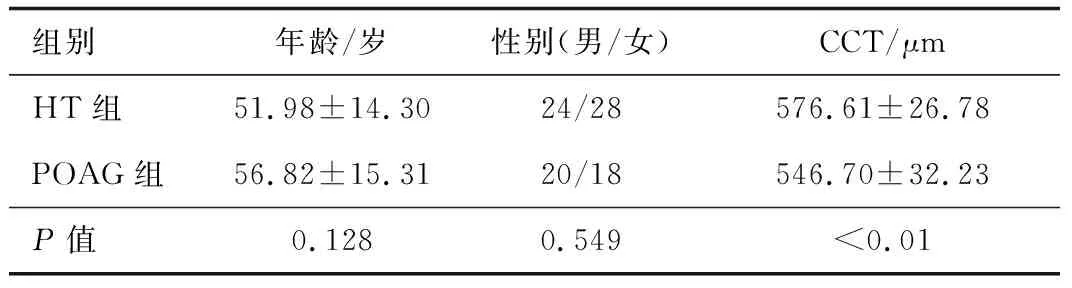
表1 一般资料与中央角膜厚度
2.2 平均眼压、峰值及谷值眼压,昼夜眼压波动值及双眼压差 OHT及POAG 2组患者的平均眼压、峰值及谷值眼压,昼夜眼压波动值及双眼眼压差值见表2。POAG较OHT组在平均眼压、峰值及谷值眼压均有明显升高,单眼昼夜眼压波动及双眼眼压差均有明显增大,差异具有统计学意义。

表2 平均眼压、峰值及谷值眼压、昼夜眼压波动及双眼压差/mmHg
2.3 各时间点频数分布 OHT组峰值眼压及谷值眼压时间点的峰时频数分布如下:在12个时间点中,峰值眼压频数分布最多的3个时间点分别为3时、9时、5时,构成比分别为22.12%(23/104)、17.31%(18/104)、14.42%(15/104);谷值眼压频数分布最多的3个时间点分别为21时、23时、19时,构成比分别为22.12%(23/104)、15.38%(16/104)、13.46%(14/104)。见图1、2。POAG组的峰值眼压及谷值眼压时间点的峰时频数分布如下:在12个时间点中,峰值眼压频数分布最多的3个时间点分别为3时、5时、1时,构成比分别为28.95%(22/76)、26.32%(20/76)、22.37%(17/76);谷值眼压频数分布最多的3个时间点分别为21时、19时、17时,构成比分别为32.89%(25/76)、21.05%(16/76)、13.16%(10/76)。见图3、4。2组比较,OHT组及POAG组的峰值眼压均集中于3~5时时间段内,而较POAG组完全集中于凌晨时间段不同的是,OHT组除了凌晨时间段外尚有另一高峰出现在早晨9时左右。2组的谷值眼压均集中于17~23时时间段内,位于21时的频数在2组中均占比最大。

图1 OHT组峰值眼压时间点频数分布图
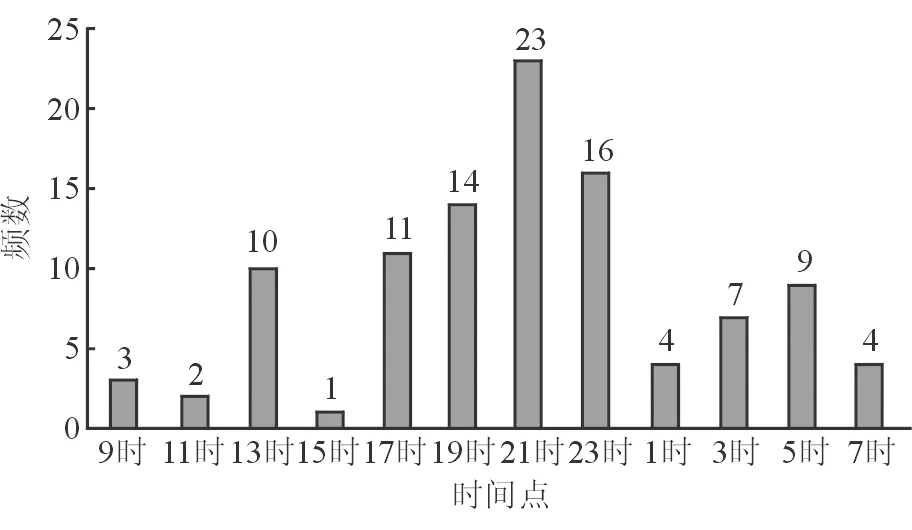
图2 OHT组谷值眼压时间点频数分布图
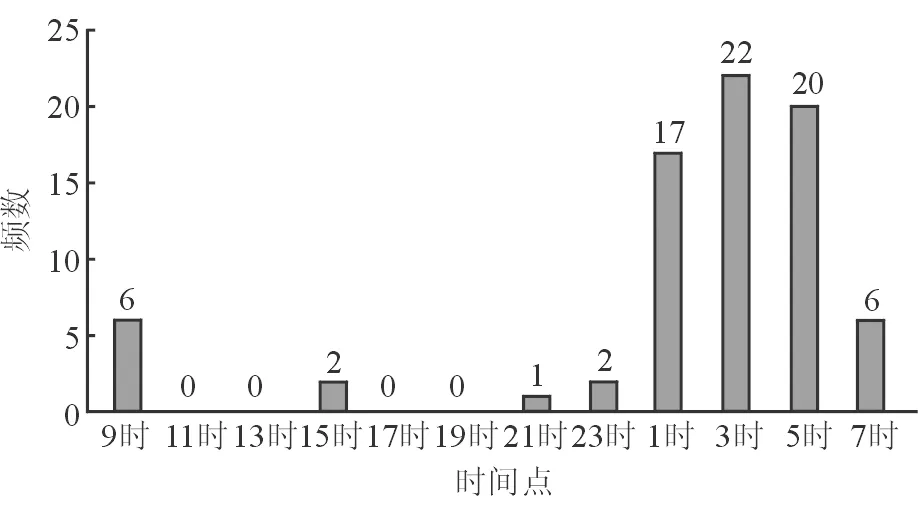
图3 POAG组峰值眼压时间点频数分布图
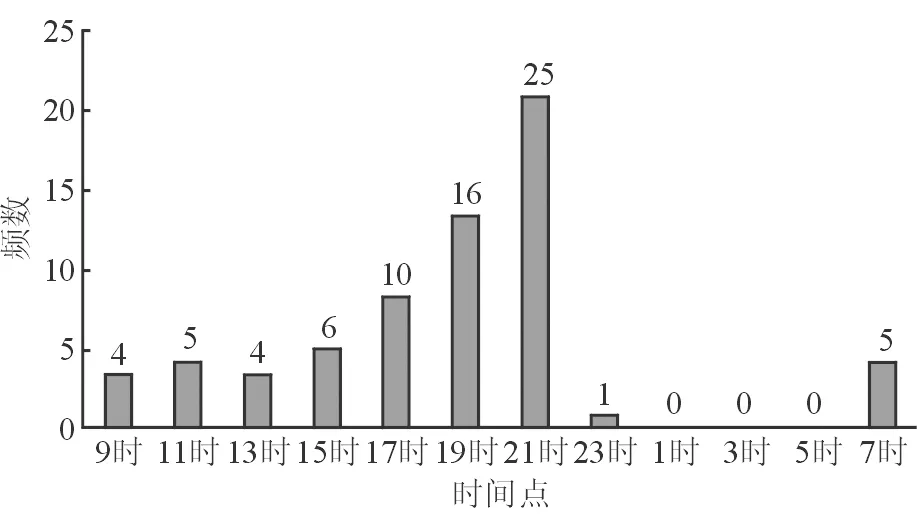
图4 POAG组谷值眼压时间点频数分布图
2.4 昼夜眼压波动及双眼压差分布 根据昼夜眼压波动将单眼昼夜眼压波动分为3组,昼夜眼压波动≤5 mmHg为低波动组,5 mmHg<昼夜眼压波动<8 mmHg为中波动组,昼夜眼压波动≥8 mmHg为高波动组。OHT组位于中波动组的占比最大,为54.81%(57/104),POAG组位于高波动组的占比最大,为53.95%(41/76)。见表3。OHT及POAG组在低、中、高波动3组中占比差异均有统计学意义。
将双眼眼压差分为2组,≤2 mmHg为双眼低压差组,>2 mmHg为双眼中高压差组。OHT组及POAG组的双眼眼压差值位于低压差组中所占比例均较中高压差组多,占比分别为78.85%(41/52)和57.89%(22/38)。见表4。但2组在双眼压差占比分布的差异具有统计学意义。

表3 OHT及POAG组的昼夜眼压波动分布及占比(mmHg)
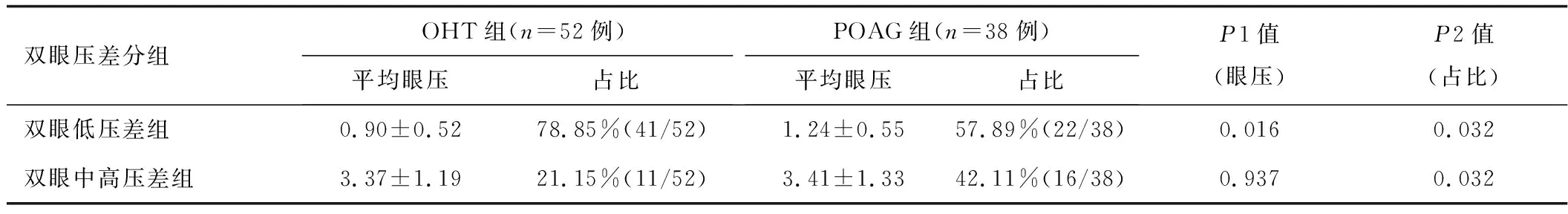
表4 OHT及POAG组的双眼压差分布及占比(mmHg)
2.5 24 h眼压检查的临床指导意义 经过24 h眼压测量后,OHT组中有16例患者24 h眼压波动异常(昼夜眼压波动>8 mmHg或双眼压差>4 mmHg),占所有患者的30.77%(16/52)。16例患者中,单眼昼夜眼压波动>8 mmHg者8例(16眼),其中1例双眼压差>4 mmHg,双眼压波动>8 mmHg有8例(16眼)。根据24 h眼压波动是否存在异常,将原先52例OHT患者细分为24 h眼压波动正常(OHT-A)组36例(72眼)及24 h眼压波动异常(OHT-B)组16例(32眼),其中OHT-B组较OHT-A组的平均眼压、峰值眼压均略有增高,OHT-A组的CCT较OHT-B组更厚,但组间差异均无统计学意义。OHT-B组的昼夜眼压波动高于OHT-A组,差异有统计学意义,可能与OHT-B组患者的谷值眼压较低而导致了更大的昼夜眼压波动有关,OHT-B组的谷值眼压甚至低于OHT-A组。见表5。
经过24 h眼压测量后,POAG组中29例患者表现为昼夜眼压波动>8 mmHg或双眼压差>4 mmHg,占所有患者的76.32%(29/38)。29例昼夜眼压波动>8 mmHg的患者中,单眼波动>8 mmHg者16例(32眼),其中2例双眼压差>4 mmHg,双眼波动>8 mmHg有13例(26眼)。根据24 h眼压测量中是否存在昼夜眼压波动或双眼眼压差增大将原先的POAG组细分为眼压波动异常组29例(58眼)及眼压波动正常组9例(18眼),比较发现眼压波动异常组较正常组患者平均眼压、峰值眼压增高,但差异无统计学意义。而波动异常组的昼夜眼压波动明显大于正常组,差异有统计学意义,可能与异常组患者的谷值眼压较低而导致了更大的昼夜眼压波动有关,异常组的谷值眼压甚至低于正常组,差异同样有统计学意义。见表6。
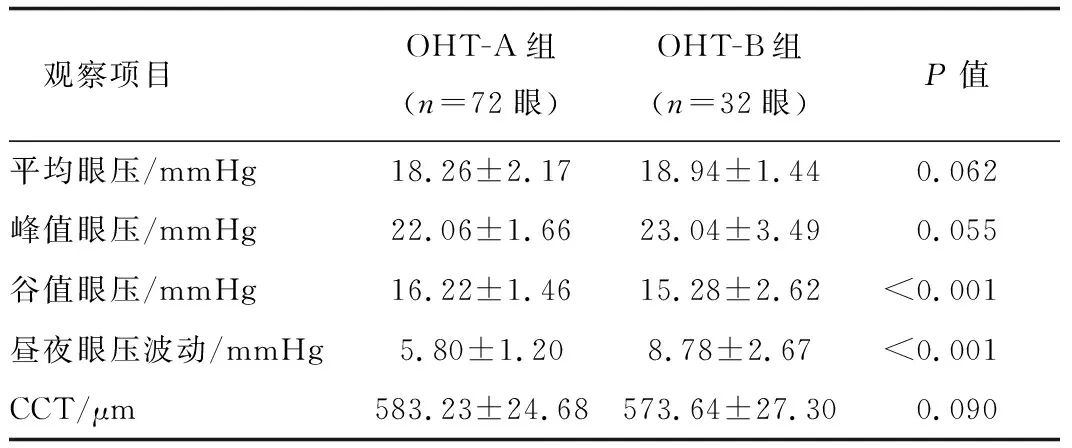
表5 OHT-A组及OHT-B组各项眼压比较
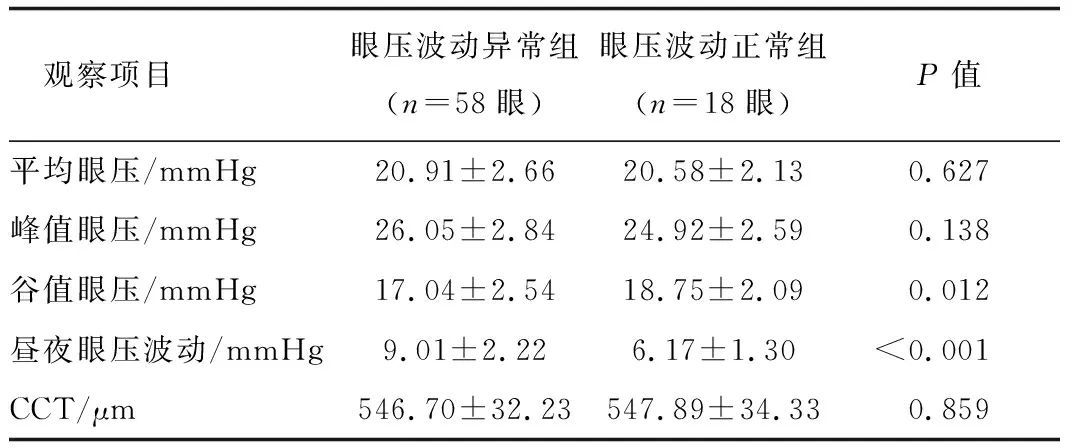
表6 POAG组中波动异常组及正常组的各项眼压值及角膜厚度比较
将OHT组中经24 h眼压监测后发现眼压波动异常的16例患者记为OHT-B组,与原POAG组进行比较。结果发现,POAG组的平均眼压、峰值眼压、谷值眼压较OHT-B组均有升高,差异有统计学意义。POAG组的CCT薄于OHT-B组,差异有统计学意义。2组的眼压波动基本接近,差异无统计学意义。见表7。
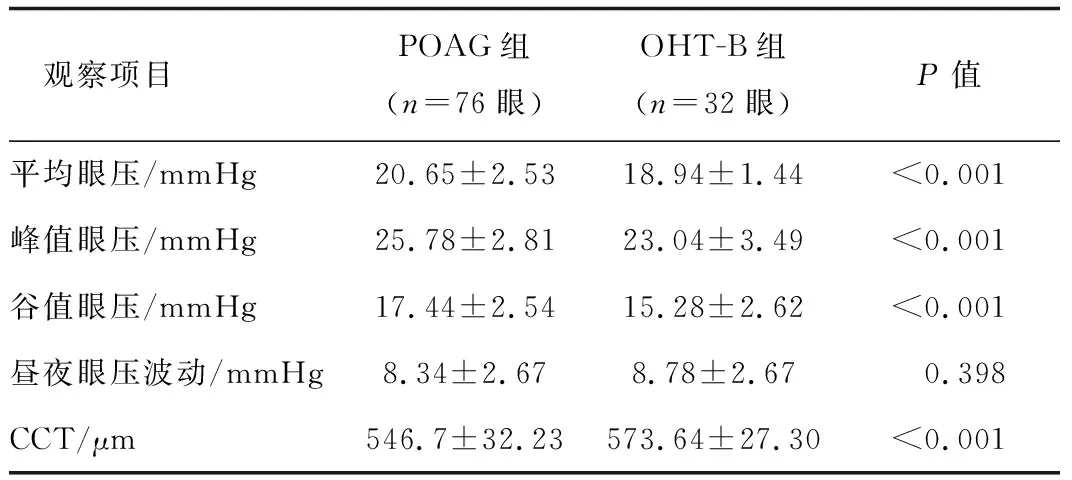
表7 POAG组与OHT-B组各项眼压值及角膜厚度比较
3 讨论
眼压具有昼夜波动性和节律性,单次测量并不能充分反映总体的眼压变化情况,24 h眼压监测能较全面地反映昼夜的眼压波动,可以为青光眼的诊断及治疗提供较多有价值的参考信息。
与正常人群的CCT相比,POAG组患者的CCT与之相近,而OHT组患者的CCT则明显增厚。多项临床研究结果均提示OHT患者的CCT较正常人群及POAG患者更厚,推测OHT患者的眼压升高与CCT增加导致的眼压测量值偏高密切相关。CCT测量应作为青光眼诊断前的常规检查, 并根据CCT值进行相应的眼压校正,通过校正眼压可避免部分CCT明显增厚的OHT患者被当做青光眼而进行不必要的治疗[11-13]。
肖明等[14]的研究发现,正常人群24 h眼压监测的平均眼压为13.5 mmHg,峰值眼压为15.9 mmHg,谷值眼压为11.2 mmHg,眼压波动为4.6 mmHg。与正常人群的眼压值进行比较发现,本研究中2组患者的平均眼压、峰值眼压、谷值眼压及眼压波动较正常人群均有升高,而且POAG组患者的平均眼压、峰值眼压、谷值眼压及眼压波动均高于OHT组。在正常人群、OHT及POAG患者中,正常人群的各项眼压均最低,而POAG患者的则最高,提示在影响青光眼患者视神经功能的诸多因素中,高眼压是视神经进行性损害的最主要且最直接的危险因素,也提示降低眼压是干预治疗最重要且有效的手段。
单眼昼夜眼压波动比较中,OHT患者的昼夜眼压波动大于正常人群,但明显低于POAG患者。从具体分布情况来看,约半数OHT患者的昼夜眼压波动位于5~8 mmHg内,而大部分POAG患者的眼压波动>8 mmHg。同样POAG组的昼夜眼压波动较OHT-B组也明显增大。以上均提示,除了眼压绝对值升高外,昼夜眼压波动增加同样是青光眼病情进展的主要危险因素,正常人群至OHT到POAG中,呈现逐步递升的趋势[15-16]。
由于同一检测对象的双眼CCT一般不会有较大差异,正常人群的双眼眼压对称性较高,因此一般人群双眼眼压差较小。比较POAG与OHT 2组发现双眼眼压差≤2 mmHg的患者均超过半数,但双眼眼压差在≤2 mmHg及>2 mmHg的分布占比中仍存在差异,提示早期POAG患者的发病可能以单眼眼压先升高而后逐渐进展到双眼眼压的对称性明显升高为主。
峰值眼压时间点的分布中,本研究结果显示2组患者的平均峰值眼压多集中于凌晨时间段内,与肖明等[14]的POAG患者及正常人群峰值眼压分布在凌晨4时的情况接近。由于峰值眼压位于夜间时间段的患者较难通过门诊检查发现,这部分患者比较容易漏诊,因此白天门诊工作时间的单次眼压测量往往不能很好地反映患者的整体眼压情况,由此可见24 h眼压测量的重要性。在谷值眼压时间点的分布中,发现2组患者的平均谷值眼压集中于夜晚19~23时的时间段内,与肖明等[14]的POAG患者及正常人群的谷值眼压分布在夜晚20时也较为接近。说明正常人群、OHT及POAG患者的眼压波动均呈现夜间21时左右到达低点,而后持续升高,在凌晨上升到高峰。POAG患者的眼压波动分布情况与正常及OHT人群相比,未发现有特征性的改变,提示即使眼压进行性升高,仍遵循一般的昼夜节律,以凌晨高、傍晚低为主要特征,可能与夜间体位改变后眼压升高有关[17]。
门诊视野及OCT检查未发现有青光眼视神经损伤表现而诊断为OHT的患者中,行24 h眼压监测后约1/3患者发现存在眼压波动异常,这是否为OHT发生视神经损伤可能的提示征象?此类患者是否为未来可能发展为POAG的高危人群?值得进一步观察随访。OHT患者早期行24 h眼压监测可能有助于更为早期筛选出POAG的高危人群,对于此类高危人群应予以更高度的重视,加强定期随访。根据有无异常分组得到的OHT-A组及OHT-B组患者的各项资料比较发现,2组的平均及峰值眼压无明显差异,而OHT-B组的昼夜眼压波动值却较OHT-A组明显增大。在POAG组中约2/3患者24 h眼压监测均能发现眼压波动异常。24 h眼压监测在POAG的诊断意义与视野及OCT所得出的POAG诊断一致性契合度颇高,提示24 h眼压在POAG诊断中具有较高的敏感度和特异度,且与青光眼金标准诊断具有较高的一致性[18]。门诊检测到视野及视神经青光眼性损伤的POAG组与未检测到视野及视神经青光眼性损伤而24 h眼压波动异常的OHT-B组比较,POAG组的平均眼压、峰值眼压及谷值眼压均有明显增高,而在单眼昼夜眼压波动方面,2组间比较无明显差异。以上2点均提示青光眼的早期阶段眼压改变以昼夜波动增大为主,多表现为昼夜的某个时间点眼压升高,而非所有时间点眼压升高,随着病情的进展才逐渐发展为持续性高眼压。
由于本实验入组的POAG组患者病例数较OHT组偏少,对于2组的平衡性有所影响。此外,本研究纳入的POAG患者未进行明确分期,因早、中、晚期POAG患者眼压波动存在差异,OHT与早期POAG相比较意义更大。因此本研究尚存在不足之处,可在后续研究中继续进一步扩大样本量,并就POAG分期为早期的患者与OHT患者的24 h眼压各项眼压及波动与视野、视神经的各项检测值进行深入分析,挖掘其内在相关性。
