血清CRP、LDH 水平及贫血与难治性或复发性非霍奇金淋巴瘤预后关系的探讨
2020-08-12刘文霞王晓雪何涛
刘文霞,王晓雪,何涛
1营口市中心医院血液科,辽宁 营口 115000
2中国医科大学附属第一医院血液科,沈阳 110001
淋巴瘤是发生于淋巴结或其他淋巴组织的血 液系统恶性肿瘤,异质性高。临床上,非霍奇金淋巴瘤(non-Hodgkin lymphoma,NHL)较霍奇金淋巴瘤常见,初始诱导疗法治疗无效或缓解后容易复发,且治疗效果差,预后不良[1]。对于复发后经诱导疗法治疗后治疗反应率低下的难治性淋巴瘤患者,通常采用异环磷酰胺+卡铂+依托泊苷(ICE)、地塞米松+阿糖胞苷+顺铂(DHAP)等挽救治疗方案进一步治疗[2-3]。若复发性淋巴瘤对挽救疗法有反应,则采取大剂量冲击化疗及后续同体造血干细胞移植的治疗方法[4]。利妥昔单抗(rituximab,R)联合ICE(即ICE+R)或DHAP+R挽救治疗方案结合自体造血干细胞移植治疗复发性和大B细胞型淋巴瘤具有不同的临床效果[5]。虽然关于复发和难治性淋巴瘤的挽救治疗方案较多,但是如何选择合适的治疗方案并判断预后,需进一步探索。国际预后指数(international prognostic index,IPI)、改良国际预后指数(revised-international prognostic index,R-IPI)是目前公认的用于评估新确诊NHL患者预后的重要指标[6]。此外,还有一些指标用于评价如自体造血干细胞移植的效果,如移植前化疗敏感性,从诊断至复发的时间不超过12个月及二线治疗的年龄校正IPI(secondary age-adjusted IPI,saaIPI)[7]。对于适用于和不适用于接受自体造血干细胞移植的难治性或复发性NHL患者预后指标的比较尚未实施[8]。为了探讨血清C反应蛋白(C-reactive protein,CRP)、乳酸脱氢酶(lactate dehydrogenase,LDH)、血红蛋白(hemoglobin,Hb)对难治性或复发性NHL患者预后的预测价值,现报道如下。
1 对象与方法
1.1 研究对象
选取2005年5月至2017年5月营口市中心医院收治的难治性或复发性NHL患者。纳入标准:采取ICE、DHAP单独或联合R进行治疗的挽救性治疗方案;患者年龄>18岁;经病理诊断确诊为恶性NHL;难治性或复发性的定义符合Cheson疗效评价标准[9]。排除标准:患有相关心脏疾病;人类免疫缺陷病毒(human immunodeficiency virus,HIⅤ)-1/2抗体阳性。根据纳入和排除标准,本研究共纳入60例难治性或复发性NHL患者。所有患者的年龄为 38.3~65.7岁,平均(52.0±6.6)岁;NHL类型:弥散性大B细胞淋巴瘤46例,外周T细胞淋巴瘤5例,血管免疫母细胞性T细胞淋巴瘤3例,滤泡性淋巴瘤4例和间变性淋巴瘤激酶(anaplastic lymphoma kinase,ALK)阴性的间变性大细胞淋巴瘤2例。所有患者淋巴瘤组织类型由本院血液病理学专家最终诊断确定。本研究经过医院医学伦理委员会审核批准,患者及家属均对本研究知情同意并签署知情同意书。
1.2 治疗方案和疗效评估
全部患者均以R联合环磷酰胺+多柔比星+长春新碱+泼尼松(CHOP)(即R+CHOP)方案或其他方案作为诱导治疗方案,以ICE或DHAP化疗方案作为挽救治疗方案,当免疫组化染色结果证实CD20阳性时,则采取ICE+R或DHAP+R方案进行治疗。采用治疗反应率对治疗效果进行评价,其中,完全缓解:所有与淋巴瘤相关的临床表现和实验室指标消失;部分缓解:两处可测出病灶的直径之和缩小50%以上,不可测出病灶的直径之和至少缩小50%;疾病进展:可测出病灶的直径之和增加大于50%或出现新病灶;稳定性病变:疾病处于部分缓解和疾病进展之间的任何状态[10]。
1.3 观察指标
评价血清CRP、LDH和Hb等实验室指标对患者预后的影响。CRP的正常值参考范围为5~10 mg/L,LDH的正常值参考范围为100~300 U/L,Hb的正常值参考范围为110~160 g/L。根据正常值参考范围,将CRP>10 mg/L判定为CRP水平异常升高,反之为正常;将LDH>300 U/L判定为LDH水平异常升高,反之为正常;将Hb<110 g/L判定为Hb水平异常降低(即贫血),反之为正常。根据上述3个指标建立综合评价指标LAC指数,评价挽救疗法开始之后其对总生存情况的影响,将LDH、贫血(anemia)、CRP三个指标中有1项或以上指标的水平异常的患者归为高危组,反之归为低危组。参照美国东部肿瘤协作组(Eastern Cooperative Oncology Group,ECOG)评分标准对患者的体能状态(performance status,PS)进行评分[11]。
1.4 统计学分析
采用SAS 9.4软件对数据进行统计分析。计数资料以例数和率(%)表示,组间比较采用χ2检验。采用各预后因素的风险比(hazard ratio,HR)及 95%可信区间(95% confidence interval,95% CI)描述各预后因素对OS的预测作用。采用Kaplan-Meier法绘制生存曲线,生存情况的比较采用Logrank检验。以P<0.05为差异有统计学意义。
2 结果
2.1 临床特征
60例难治性或复发性NHL患者中,男34例,女26例;PS得分为0~1分者31例,PS得分为2~4分者29例;组织学分型:弥散性大B细胞淋巴瘤37例,非弥漫性大B细胞淋巴瘤23例;Ann Arbor临床分期为Ⅰ~Ⅱ期34例,Ann Arbor临床分期为Ⅲ~Ⅳ期26例;诱导治疗方案中,36例患者行R+CHOP方案,24例患者行其他方案;挽救治疗方案中,行ICE方案者32例(10例患者行ICE+R方案),行DHAP方案者28例(6例患者行DHAP+R方案);CRP水平异常升高者28例,LDH水平异常升高者36例,Hb水平异常降低者30例。
2.2 难治性或复发性NHL 患者预后影响因素的单因素分析
单因素Cox模型分析结果显示,年龄、性别、PS得分、组织学分型、IPI、诱导治疗方案与难治性或复发性NHL患者的预后可能无关,Ann Arbor临床分期、挽救治疗方案、CRP水平、LDH水平、Hb水平与难治性或复发性NHL患者的预后可能有关。(表 1)
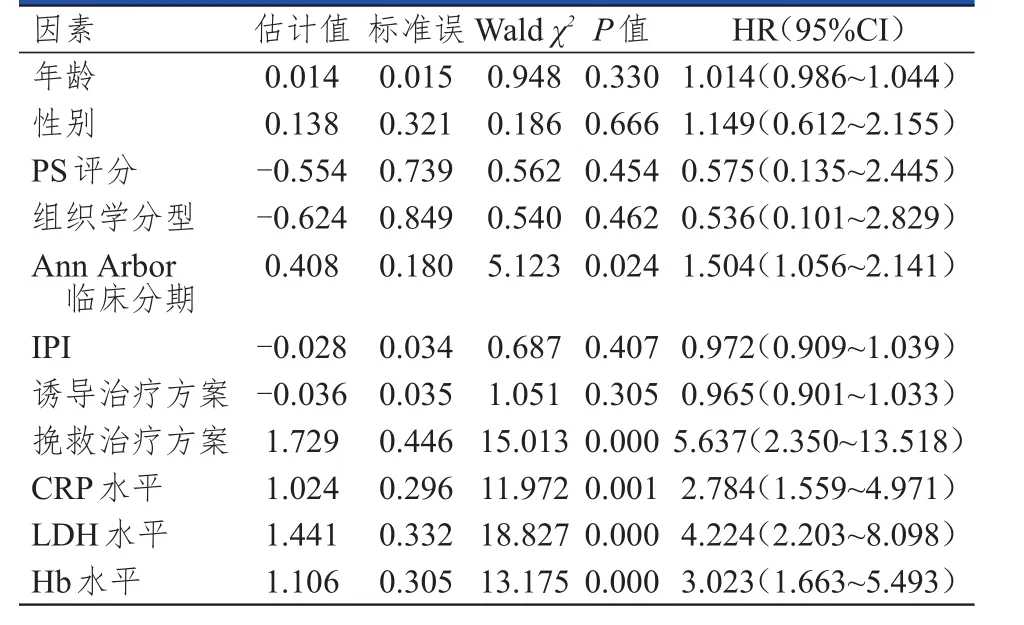
表1 难治性或复发性NHL患者预后影响因素的单因素分析(n=60)
2.3 难治性或复发性NHL 患者预后影响因素的多因素分析
将单因素分析中有统计学意义的变量纳入多因素Cox比例风险模型进行分析(赋值为Ann Arbor临床分期:Ⅰ/Ⅱ期=0,Ⅲ/Ⅳ期=1;挽救治疗方案:ICE/ICE+R=0,DHAP/DHAP+R=1;CRP≤10 mg/L=0,CRP>10 mg/L=1;LDH≤300 U/L=0,LDH>300 U/L=1;Hb≥110 g/L=0,Hb<110 g/L=1),结果显示,采取挽救治疗方案DHAP/DHAP+R、CRP水平异常升高、Hb水平异常降低、LDH水平异常升高均是难治性或复发性NHL患者预后的独立危险因素。(表2)
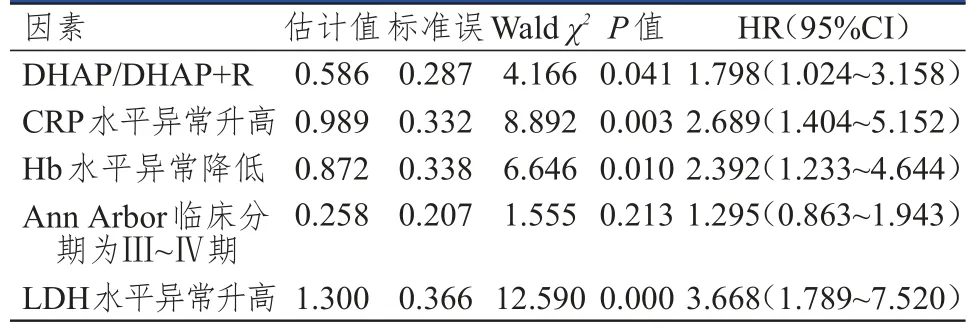
表2 难治性或复发性NHL患者预后影响因素的多因素分析(n=60)
2.4 生存分析
2.4.1 血清CRP、LDH 水平及贫血对难治性或复发性NHL 患者生存情况的影响 难治性或复发性NHL患者中,血清CRP水平正常和血清CRP水平异常升高患者的中位生存期分别为38.0个月(95% CI:28.00~45.00)和 23.0 个月(95% CI:12.00~30.00),Log-rank检验结果显示,二者的生存情况比较,差异有统计学意义(χ2=13.092,P<0.01)(图1)。血清LDH水平正常和血清LDH水平异常升高患者的中位生存期分别为43.0个月(95% CI:35.00~50.00)和20.0个月(95% CI:14.00~27.00),Log-rank检验结果显示,二者的生存情况比较,差异有统计学意义(χ2=21.581,P<0.01)(图2)。Hb正常和贫血患者的中位生存期分别为38.0个月(95% CI:30.00~47.00)和17.0个月(95% CI:12.00~26.00),Log-rank检验结果显示,二者的生存情况比较,差异有统计学意义(χ2=14.595,P<0.01)(图3)。

图1 血清CRP 水平正常和异常升高的难治性或复发性NHL 患者的总生存曲线
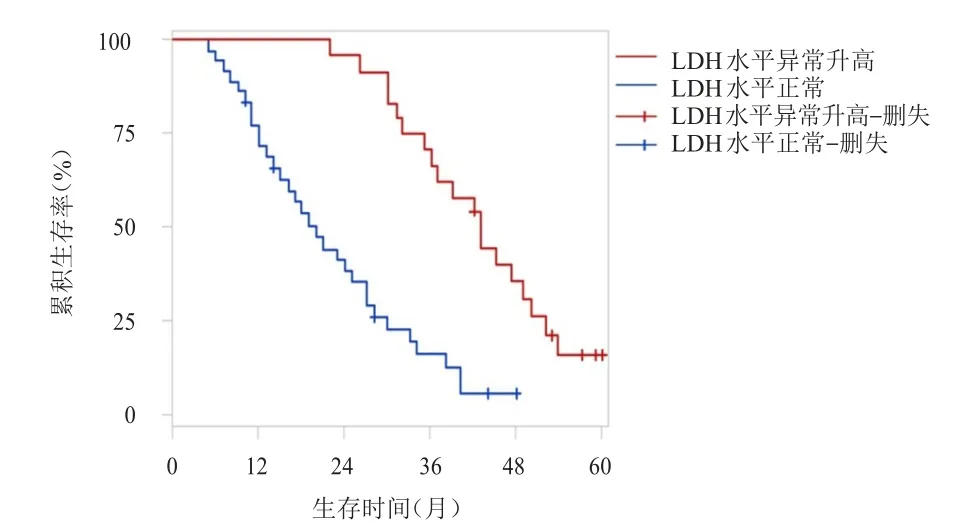
图2 血清LDH 水平正常和异常升高的难治性或复发性NHL 患者的总生存曲线

图3 Hb 正常和贫血的难治性或复发性NHL 患者的总生存曲线
2.4.2LAC 指数对难治性或复发性NHL患者生存情况的影响 60例难治性或复发性NHL患者中,高危组患者32例,低危组患者28例。Cox比例风险模型回归分析结果显示,LAC指数是难治性或复发性NHL患者预后的高危因素(HR=3.741,95% CI:2.024~6.914,P<0.01)。高危组和低危组患者的中位生存期分别为18.0个月(95% CI:12.00~25.00)和40.0个月(95% CI:31.00~49.00);Log-rank检验结果显示,高危组和低危组患者的生存情况比较,差异有统计学意义(χ2=20.144,P<0.01)。低危组患者对治疗的总体反应率为71.43%(20/28),完全缓解率为50.00%(14/28),分别明显高于高危组的21.88%(7/32)、9.38%(3/32),差异均有统计学意义(χ2=14.816、12.137,P<0.01)。
2.4.3 不同挽救治疗方案对难治性或复发性NHL患者生存情况的影响 行ICE/ICE+R治疗方案患者的中位生存期为35.0个月(95% CI:25.00~42.00),行DHAP/DHAP+R方案患者的中位生存期为27.0个月(95% CI:14.00~33.00),Log-rank检验结果显示,不同挽救治疗方案患者的生存情况比较,差异有统计学意义(χ2=4.331,P<0.05)(图4)。其中,在行ICE/ICE+R治疗方案的32例患者中,低危组(n=22)和高危组(n=10)患者的中位生存期分别为40.0个月(95% CI:32.00~50.00)和16.0个月(95% CI:9.00~25.00),Log-rank检验结果显示,其生存情况比较,差异有统计学意义(χ2=8.088,P=0.004)。在行DHAP/DHAP+R治疗方案的28例患者中,低危组(n=6)和高危组(n=22)患者的中位生存期分别为45.0个月(95% CI:30.00~59.00)和21.0个月(95% CI:11.00~27.00),Log-rank检验结果显示,二者的生存情况比较,差异有统计学意义(χ2=7.518,P=0.006)。

图4 行ICE/ICE+R方案(n=32)和行DHAP/DHAP+R方案(n=28)难治性或复发性NHL 患者的总生存曲线
3 讨论
本研究发现,经ICE或DHAP方案进行挽救性治疗后,若患者的血清CRP、LDH水平升高,并合并贫血,往往预后恶化。目前,国际认可的IPI、RIPI、国际预后评分(international prognostic score,IPS)等NHL预后预测指标均引入了CRP、LDH和贫血相关指标,表明CRP、LDH和贫血相关指标在NHL预后的预测中可能具有很高的应用价值。
CRP是一种急性期反应蛋白,其水平随着机体感染严重程度的增加而升高。巨噬细胞或脂肪细胞分泌的血清白细胞介素(interleukin,IL)-6水平升高可促进血清CRP水平的升高。IL-6是淋巴细胞生长和分化的重要细胞因子,T淋巴细胞、B淋巴细胞均可分泌IL-6。有研究发现,IL-6与多种淋巴增殖性疾病的发生有关,且是弥散性大B细胞淋巴瘤患者完全缓解和无失败生存率的独立影响因素,CRP与Ann Arbor临床分期密切相关[12-13],均说明CRP与疾病的进展关系密切。血清LDH水平可以间接地反映体内的肿瘤负荷情况。NHL患者血清LDH水平的升高与疾病进展有关。LDH水平可预测大细胞淋巴瘤的复发情况和生存期,血清LDH水平升高提示患者缓解期和生存期缩短[14]。
贫血亦是NHL预后的重要预测指标。淋巴瘤患者发生贫血的原因尚不明确,自发免疫性溶血、骨髓疾病和炎症因子的作用是其可能的发生机制。慢性疾病患者贫血的原因多为骨髓红细胞发育不良、红细胞寿命缩短及促红细胞生成素减少[15]。淋巴瘤患者贫血可能与淋巴瘤和炎性细胞分泌的IL-1、IL-6、IL-10和肿瘤坏死因子-α(tumor necrosis factor-α,TNF-α)细胞因子水平升高有关,这些细胞因子在体外可导致促红细胞生成素减少,并抑制红系祖细胞对促红素的反应。另一方面,铁调素是一种受铁离子调节的由25个氨基酸组成的急性期反应蛋白,它的产生受脂多糖和IL-6诱导,提示慢性疾病患者贫血与机体对离子稳态产生的免疫反应有关。
既往研究认为炎性细胞因子与贫血可能有关[16-17]。本研究经多因素Cox比例风险模型分析发现,血清中升高的CRP、LDH水平和贫血是复发性和难治性NHL患者总生存期的独立危险因素。本研究采用LAC指数和其他国际预后指标(IPI、PS、Ann Arbor临床分期、诱导疗法和挽救性疗法)对NHL患者预后的影响进行分析,结果发现,低危组患者的完全缓解率和总体反应率均明显高于高危组,提示血清CRP、LDH、贫血和LAC指数均是判断NHL患者不良预后的有效指标。本研究发现,IPI指数与NHL患者预后可能无关,这可能是由于本研究纳入的病例数较少或随访期时间过短。
综上所述,经不同挽救治疗方案进行治疗后,血清中高水平的CRP、LDH及贫血均是难治性或复发性NHL患者预后差的独立危险因素。由于本研究纳入的病例数较少,今后仍需扩大样本量进一步研究,以寻找更佳的治疗方案。
