改良式“U形”经尿道铥激光前列腺剜除术研究
2020-05-22黄新凯赖海标钟喨黄智峰曾晔吴松
黄新凯 赖海标 钟喨 黄智峰 曾晔 吴松
广州中医药大学附属中山中医院泌尿外科(广东中山528400)
随着中国步入老龄化社会,前列腺增生(be⁃nign prostatic hyperplasia,BPH)患者日渐增多[1]。据统计,我国因前列腺增生需手术患者达75 万例[2]。所以,安全有效并且低廉费用的术式一直都是泌尿外科医师的追求,经尿道前列腺切除术(transurethral plasma prostatectomy,TUPR)仍然被认为是治疗良性前列腺增生最常见的术式,传统的TURP 术式在国内开展较为广泛,但关于它的围手术期并发症和手术的安全性,特别是有关创面组织修复、出血、“电切综合征”及住院时间长等问题仍备受关注[3]。在过去的十几年里,不同波长的激光仪器相继被引入用于泌尿外科领域,铥激光正是其中之一。越来越多的报道充分证明其安全与优越性,尤其在术后组织修复、止血方面有明显的优势[4]。然而,众多文献提示,术后尿失禁、包膜穿孔等并发症仍是不可回避的[5]。尤其是尿失禁,一旦出现真性尿失禁,严重影响患者的生存质量,为体现铥激光的优越性与减少其并发症,本研究进行了很多的研究与对比,本研究的目的是为了探讨改良式“U 形”经尿道铥激光前列腺剜除术(modified transurethral thu⁃lium laser prostatectomy,TmLRP)治疗良性前列腺增生症的优越性。
1 资料与方法
1.1 一般资料收集我院2018年1-12月接诊的前列腺增生患者资料。对尿路图像进行了评价,并进行超声检查对前列腺体积和排尿后膀胱残余尿量测量。所有患者均接受标准的泌尿系统评估包括直肠指诊(DRE),尿分析,尿流率,前列腺特异性抗原测定(PSA)及国际前列腺症状评分(IPSS)和IPSS⁃QoL 问卷。患者的DRE 结果异常或高血清PSA 水平(> 4 ng/mL)进行前列腺穿刺活检以排除前列腺癌。
1.2 纳入与排除标准本研究设计采用双盲、前瞻性、随机对照研究。纳入标准:确诊前列腺增生症,具有反复发作尿潴留,反复泌尿系感染,继发膀胱结石,继发上尿路积水[6]。排除标准:患者具有前列腺癌、膀胱癌史,神经源性膀胱,膀胱结石,尿道畸形,膀胱、尿道、或前列腺手术史。
1.3 治疗方法所有患者被随机分配到TmLRP、经尿道等离子前列腺剜除术(transurethral plasma prostatectomy,PKEP)、TURP 3 组。患者均于分配后进行手术。并被告知有关的操作,没有违背伦理道德上的因素。3 组一般资料差异无统计学意义(P>0.05),具有可比性。见表1。
TmLRP 组:使用瑞柯恩光纤铥激光(锋瑞SRM⁃T125 国产)能量平台,125 W 激光系统,发射波长为1 940 nm。光纤由非接触模式的柔性550 mm 纤维汽化组织。12°的27F 激光膀胱镜光学系统(杭州好克),配合生理盐水使用。先从前列腺顶部(前叶)气化配合切割,将前叶从膀胱颈开始挖一条“槽”,宽度1 cm,与精阜平齐,深度至前列腺包膜。然后以精阜为界,剜除中叶,逆时针剜除左侧叶至2 点钟位置,顺时针剜除右侧叶至10 点钟位置。然后使用锐性切割方式,将剩下部分从尿道黏膜开始至包膜,切割至与最早在前叶挖的“槽”会师。这样,将前列腺中叶、左右侧叶完全剜除,包膜跟前叶残留组织组成一个“U”形外观。切割功率75 W,电凝功率50 W。剜除组织使用“大白鲨”刨削器(杭州好克)粉碎吸出。
表1 患者资料和术前变量Tab.1 Patient data and preoperative variables ±s
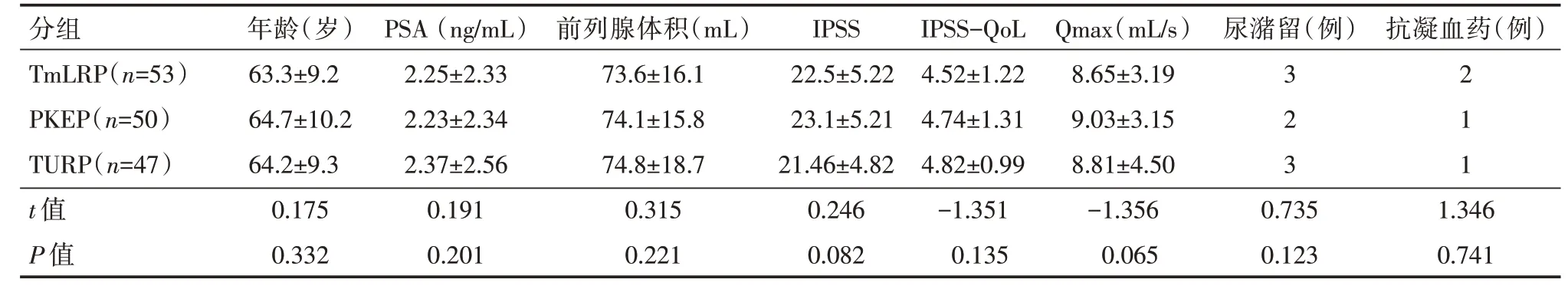
表1 患者资料和术前变量Tab.1 Patient data and preoperative variables ±s
分组TmLRP(n=53)PKEP(n=50)TURP(n=47)t 值P 值年龄(岁)63.3±9.2 64.7±10.2 64.2±9.3 0.175 0.332 PSA(ng/mL)2.25±2.33 2.23±2.34 2.37±2.56 0.191 0.201前列腺体积(mL)73.6±16.1 74.1±15.8 74.8±18.7 0.315 0.221 IPSS 22.5±5.22 23.1±5.21 21.46±4.82 0.246 0.082 IPSS-QoL 4.52±1.22 4.74±1.31 4.82±0.99-1.351 0.135 Qmax(mL/s)8.65±3.19 9.03±3.15 8.81±4.50-1.356 0.065尿潴留(例)3 2 3 0.735 0.123抗凝血药(例)2 1 1 1.346 0.741
PKEP 组:使用12°的27F 等离子膀胱镜光学系统(杭州好克),配合生理盐水使用,使用等离子能量平台。然后以精阜为界,先剜除中叶,逆时针剜除左侧叶,顺时针剜除右侧叶。切割功率100 W,电凝功率160 W。剜除组织使用“大白鲨”刨削器(杭州好克)粉碎吸出。
TURP 组:使用12°的27F 等离子膀胱镜光学系统(杭州好克),配合生理盐水使用。然后以精阜为界,从中叶5⁃7 点开始切除前列腺组织,最后切除前叶。切割功率100 W,电凝功率160 W。
所有患者均由同一批既熟悉TURP 和激光切除前列腺(>50 例/年)的泌尿科医生进行操作。患者使用全身麻醉,出院后所有患者均给予抗生素(头孢克肟胶囊,100 mg bid),未给予α⁃受体阻滞剂和抗胆碱能药物以防止掩盖任何下尿路相关的症状。
1.4 观察指标对年龄、PSA 水平、前列腺体积、手术持续时间、出血量、拔尿管时间、出院时间、切除的前列腺质量、围手术期和术后IPSS、IPSS⁃QoL、Qmax、术后并发症进行比较,观察3 组术后在IPSS、IPSS⁃QoL、Qmax 的变化。
1.5 随访手术后3 个月对患者进行随访,随访率达100%,其中电话随访率为88.5%,其他为11.5%。并评估研究人员及患者之间的双盲行为。进行IPSS、IPSS⁃QoL、Qmax 情况调查。
1.6 统计学方法使用SPSS 23.0 软件进行统计学分析,对获得的临床数据进行统计学描述,计量资料用(x ± s)描述,三个样本之间的比较采用U检验和两组之间用独立样本t检验。计数资料以例(%)表示,采用χ2检验。同一组别,手术前后比较采用配对样本t检验,P<0.05 为差异具有统计学意义。
2 结果
2.1 3 组手术时间、出血量、拔管、住院时间、切除的组织质量3 组手术时间里面,TmLRP 及PKEP 组间差异无统计学意义(P> 0.05);但较TURP 组明显缩短(P< 0.01)。出血量方面,TmL⁃RP 及PKEP 组差异无统计学意义(P> 0.05),但较TURP 组明显减少(P< 0.01)。TmLRP 及PKEP组拔尿管时间差异无统计学意义(P>0.05);但较TURP 组明显缩短(P< 0.01)。TmLRP 及PKEP组在住院时间差异无统计学意义(P>0.05),但较TURP 组明显缩短(P< 0.01)。TmLRP 及PKEP组在切除组织质量方面差异无统计学意义(P>0.05);但较TURP组明显增多(P<0.01)。见表2。
表2 3 组手术时间、出血量、拔管、住院时间、切除的组织质量比较Tab.2 Comparison of operation time,bleeding volume,extubation,hospital stay,and resected tissue ±s
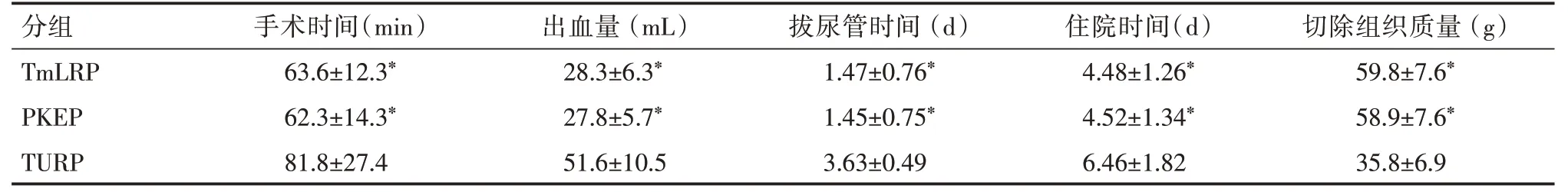
表2 3 组手术时间、出血量、拔管、住院时间、切除的组织质量比较Tab.2 Comparison of operation time,bleeding volume,extubation,hospital stay,and resected tissue ±s
注:两组间指标比较,*P>0.05
分组TmLRP PKEP TURP手术时间(min)63.6±12.3*62.3±14.3*81.8±27.4出血量(mL)28.3±6.3*27.8±5.7*51.6±10.5拔尿管时间(d)1.47±0.76*1.45±0.75*3.63±0.49住院时间(d)4.48±1.26*4.52±1.34*6.46±1.82切除组织质量(g)59.8±7.6*58.9±7.6*35.8±6.9
2.2 3 组IPSS、IPSS⁃QoL、Qmax3 组术后3 个月IPSS、IPSS⁃QoL、Qmax 均比术前差异有统计学意义(P< 0.01)。TmLEP、PKEP 组最大尿流率与TURP 组相比差异有统计学意义(P< 0.01),其中TmLRP 及PKEP 组均由于TURP 组(P< 0.01),但TmLRP 及PKEP 组之间差异无统计学意义(P>0.05)。见表3。
表3 术前和术后3 个月IPSS、IPSS⁃QoL、Qmax 比较Tab.3 Comparison of IPSS,IPSS⁃QoL,and Qmax before and 3 months after surgery ±s
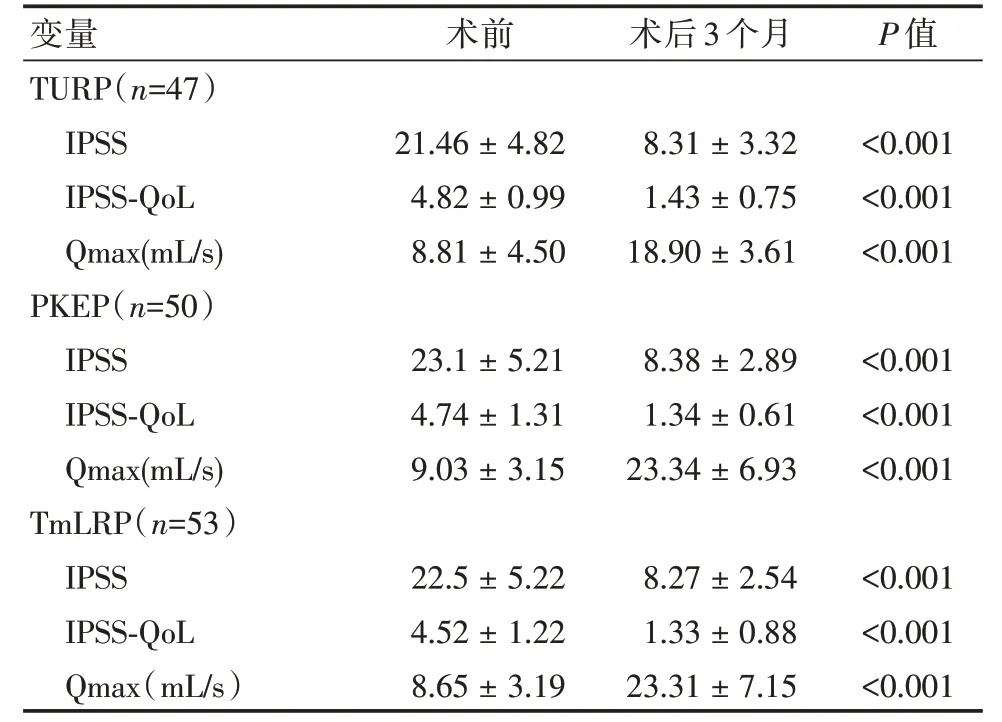
表3 术前和术后3 个月IPSS、IPSS⁃QoL、Qmax 比较Tab.3 Comparison of IPSS,IPSS⁃QoL,and Qmax before and 3 months after surgery ±s
变量TURP(n=47)IPSS IPSS⁃QoL Qmax(mL/s)PKEP(n=50)IPSS IPSS⁃QoL Qmax(mL/s)TmLRP(n=53)IPSS IPSS⁃QoL Qmax(mL/s)术前21.46±4.82 4.82±0.99 8.81±4.50 23.1±5.21 4.74±1.31 9.03±3.15 22.5±5.22 4.52±1.22 8.65±3.19术后3 个月8.31±3.32 1.43±0.75 18.90±3.61 8.38±2.89 1.34±0.61 23.34±6.93 8.27±2.54 1.33±0.88 23.31±7.15 P 值<0.001<0.001<0.001<0.001<0.001<0.001<0.001<0.001<0.001
2.3 并发症和功能结果并发症是根据手术并发症的Clavien⁃Dindo 分级分类。术中及术后并发症及术后功能改变结果,3 组均无膀胱破裂、术后尿潴留及膀胱挛缩。TURP 组1 例患者因为术后出血需要输血,1 例出现TURP 综合征,1 例暂时性尿失禁。PKEP 组1 例术中出现包膜穿孔,1 例术后出血严重,12 例暂时性尿失禁。TmLEP、PKEP 和TURP 组出现暂时性尿失禁的病例数分别为0 例(0.0%)、12 例(24.0%)、1 例(2.1%),TmLEP、TURP组与PKEP 组在暂时性尿失禁相比差异有统计学意义(P<0.01)。3 个月随访发现无并发症如尿路感染、勃起功能障碍或尿道狭窄发生。见表4。
3 讨论
对于BPH 患者选择适当的治疗方式是具有挑战性的[7]。目前的处理方案包括等待观察、保守治疗、TURP、PKEP、各种激光前列腺切除和开放式前列腺切除术等。在选择上需要考虑很多因素,包括有效性、耐用性、并发症发生率、复发率、住院、拔管时间及成本分析等[8]。
目前,使用激光技术行前列腺剜除术是热门术式[9],其有着剜除前列腺组织彻底、修复速率快的优点[10]。操作方式层出不穷,比如仲晨等[12]的“剥橘式”前列腺剜除术、李凌等[13]的“两点一线一面”前列腺剜除术等,能量平台也五花八门,但是并发症也是不可回避的,如尿失禁,包膜穿孔等[5]。从经济角度看,缩短手术时间、缩短住院日、并发症少的术式更受欢迎。所以,在追求上述剜除术优点的同时,如何避免严重并发症的发生的手术方法是主要的研究方向。
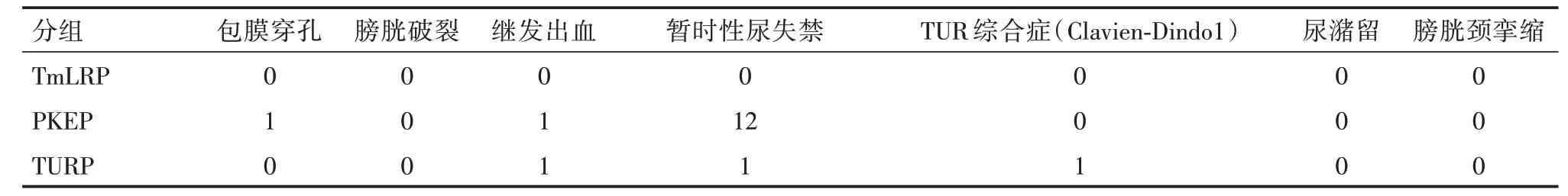
表4 并发症和功能结果比较Tab.4 Comparison of complications and functional results 例
改良式“U 型”前列腺剜除术是笔者在学习了众多泌尿外科专家的经验上完成的,从众多文献报道提示,前列腺剜除术主要并发症有下面几点:尿失禁、包膜穿孔、出血、术后瘢痕形成,或者是手术时间过长导致其他并发症等[12⁃14]。尤其是尿失禁和包膜穿孔,更是备受关注。术后尿失禁发生往往在于以下两个方面:(1)前叶处理不当[15],此位置位于顶部,视野需倒转镜体,容易在切割时视野偏差,损伤括约肌。此位置无标志物,不像6 点钟位置有精阜作为标志,容易手术切除过多,因为尿道括约肌有悬吊理论,顶部的保护尤其重要[16]。(2)包膜穿孔的原因主要是层面不清晰,未能从外科包膜下进行剥离前列腺,导致包膜过深,容易穿孔,甚至有报道,剜除时层面从膀胱颈底部潜行过去,导致膀胱颈与前列腺部分离断,但是,如果剥离时层面过浅,前列腺血管丰富,出血风险就会增加。所以,笔者在此进行一些改良,结合剜除方法,将其称为经尿道“U 形”前列腺剜除术。操作的步骤如下:充分发挥铥激光切割结合气化的功能,先将前叶切割气化一部分,挖一条“槽”,无需太宽,约1 cm 即可,深度可达包膜,如果是初学者,稍浅一点也不影响手术效果,远端不可越过精阜平行点,作为一个保护括约肌的重要步骤,并且作为标记;然后在精阜近端位置将尿道黏膜锐性切开,可从5 点钟位置切向7 点钟位置,深度以包膜为界,在此位置找外科包膜层面。外科包膜层面有一个比较明显的特点,就是有颜色苍白的粘膜层,血管呈横向网状分布,可作为参考。接着将中叶常规剜除,与左右侧叶离断;然后左侧叶逆时针剜除至2 点钟位置,右侧叶顺时针剜除至10 点钟位置。再使用锐性切割方式,将尿道黏膜从下向顶部切割,与最早在前叶挖的“槽”会师。尿道黏膜离断后,再将左右侧叶分别剜除,推入膀胱,使用刨削器将前列腺组织粉碎吸出。这样,就可以有效的保护括约肌。虽然术后会留下少量的前叶组织,但是完全不会影响术后排尿,同时避免尿失禁的发生。
此术式的操作要点是:(1)前叶切割挖“槽”把握深度,不可过深,以包膜为界,甚至不达包膜也不影响效果;(2)剜除的远端以精阜为界,不可越过精阜;(3)双侧叶不可纯使用钝性剥离,到了顶部位置需改用锐性切割的方式进行切除;(4)必须在外科包膜层面进行剥离;(5)止血无需像等离子一样“地毯式”凝血,前列腺剜除术后,前列腺包膜收缩,静脉可自行止血,避免过度凝血损伤,影响组织修复[17];(6)使用合适的能量平台,凝固深度浅的能量平台,可以减少组织的损失,增加其修复的速率[18]。
从本研究结果看,改良式的“U 形”前列腺剜除术,在手术时间、出血量、术后拔尿管时间与住院时间、切除前列腺组织方面,均有明显的优势,且不会影响其最大尿流率,也不会增加其并发症如暂时性尿失禁、包膜穿孔、膀胱破裂、膀胱挛缩、尿潴留等的几率,另外,术后3 个月随访,尿路感染、勃起功能障碍的并未见发生。从上述研究可见,改良式剜除术配合铥激光能量平台,暂时性尿失禁几率明显下降,并且最大尿流率并无明显差异,止血功能优越。另外,此改良术式操作方便,容易掌握。还有一个明显的优点是不需停用抗凝药物,老年患者常合并心脑血管意外,较多患者长期应用抗凝药物[19]。改良式铥激光前列腺剜除时,从解剖平面进行剥离,相当于腺体与包膜之间的无血管区,如在剥离过程显露血管,可提前进行电凝,因其止血能力高效安全,即使术前未停用抗凝药物,TmLRP 在止血方面也是相当安全有效的[20],2018年EAU 指南将ThuVARP(激光前列腺摘除术)作为治疗BPH 的A 类推荐手术方式[11]。
等离子前列腺剜除术也是一种相对成熟的术式[21],手术时间、住院时间、切除的前列腺质量等与改良式铥激光剜除术相比,并不会有显著性差异。但是在短暂性尿失禁及术中出血方面,例数明显增多,说明:应用改良手术方式配合激光仪器行前列腺剜除,并且前叶选择性保留,是有积极意义的,并且在3 个月后最大尿流率方面,并不会有明显差异,同时,不需停用抗凝药物。
综上,使用激光仪器配合改良的术式进行前列腺剜除术与目前广泛应用的等离子剜除及较早的TURP 相比,具有更加有效,安全,微创,低廉的优点。但是毕竟例数有限,追踪时间较短,远期会不会出现如前列腺复发、激光术后瘢痕生长等等,仍需进一步观察。
