甲状腺乳头状癌颈部淋巴结转移的危险因素*
2019-08-07胡晓萌乔宇韩朵兰周旋王旭东张仑
胡晓萌 乔宇 韩朵兰 周旋 王旭东 张仑
近年甲状腺癌的发病率和检出率全球性增高。有研究发现甲状腺癌的发病率以每年3%的速度增长[1-2]。甲状腺癌可分为乳头状甲状腺癌、滤泡性甲状腺癌、甲状腺髓样癌、甲状腺未分化癌、低分化甲状腺癌等。其中,甲状腺乳头状癌占绝大多数,约85%[3]。有报道[4-5]甲状腺乳头状癌具有较早的淋巴结转移倾向,其中央区淋巴结转移率达50%。本研究通过分析甲状腺乳头状癌淋巴结转移的相关危险因素,筛选淋巴结转移高危险因素患者,从而为手术方式的选择提供参考价值,并探讨甲状腺功能检测指标的血清水平变化在颈部淋巴结转移判断中的临床意义。
1 材料与方法
1.1 临床资料
选取2016年1月至2016年12月天津医科大学肿瘤医院行甲状腺切除术的1 835例行中央区淋巴结清扫或侧颈淋巴结清扫术的甲状腺乳头状癌患者。
1.2 方法
1.2.1 研究方法 所有纳入病例术前均行甲状腺功能检测。甲状腺功能检测以天津医科大学肿瘤医院实验室标准划定各项指标参考范围:促甲状腺激素(thyroid stimulating hormone,TSH)0.51~4.85 mU/L、甲状腺球蛋白(thynglobulin,Tg)1.15~130.70 μg/L、抗甲状腺球蛋白抗体(anti-thyroid stimulating hormone,anti-TG)0~4.10 IU/mL 以及抗甲状腺过氧化物酶抗体(anti-thyroid peroxidase antibody,anti-TPO)0~9.00 IU/mL。TSH根据实验室参考范围上下限及四分位数进行分组,并根据组间差异有无统计学意义进行分组,调整后分为3个水平等级:≤1.00、1.00~5.00、>5.00 mU/L;anti-TG和anti-TPO根据实验室参考范围上下限、四分位数及参考文献[6]进行分组,根据组间差异有无统计学意义进行分组调整后,anti-TG分为3个水平等级:≤4.10、4.10~100.00、>100.00 IU/mL;anti-TPO分为3个水平等级:≤9.00、9.00~100.00、>100.00 IU/mL;Tg根据实验室参考范围上下限、中位数及四分位数分为5 个等级:≤1.15、1.15~9.00、9.00~16.66、16.66~130.70、>130.70 μg/L。
1.2.2 病例纳入标准 1)初次行甲状腺癌手术;2)术后病理证实为甲状腺乳头状癌;3)术前均检测甲状腺功能;4)手术方式为一侧甲状腺腺叶或全甲状腺切除+中央区淋巴结清扫术或侧颈淋巴结清扫术;5)具有完整临床及病理资料。中央区淋巴结清扫术的范围上界至甲状软骨,下界达胸腺,外侧界为颈动脉鞘内侧缘,包括气管前、气管旁、喉前淋巴结等。侧颈淋巴结清扫范围根据美国耳鼻喉头颈外科学会标准分为Ⅱ、Ⅲ、Ⅳ、Ⅴ区。术中在有效保留甲状旁腺及喉返神经功能的情况下行病灶同侧中央区淋巴结清扫术。若术前B超发现有侧颈淋巴结转移,则术中清除病灶侧颈淋巴结。
1.3 统计学分析
实验数据分析采用SAS 9.4 统计学软件,结果采用χ2检验,多因素分析采用非条件Logistic 回归模型分析。P<0.05为差异具有统计学意义。
2 结果
2.1 患者特点
1 835 例行中央区淋巴结清扫或侧颈淋巴结清扫术的甲状腺乳头状癌患者中,男性390例(21.25%)、女性1 445例(78.75%),男女比例约为1∶4;平均年龄45(12~78)岁,其中年龄<45岁909例(49.54%),≥45岁926例(50.46%)。肿瘤直径≤10 mm 1 215例(66.21%),>10 mm 620例(33.79%)。多灶性患者占比为34.44%(632例)。所有病例中,中央区淋巴结转移率为54.88%(1 007例),侧颈淋巴结转移率为20.22%(371例)。
2.2 中央区淋巴结转移的危险因素
如表1所示,男性患者的中央区淋巴结转移率高于女性患者(P<0.05)。年龄≥45岁者中央区淋巴结转移425例,转移率为45.90%;年龄<45岁者中央区淋巴结转移582例,转移率为64.03%,说明年龄与中央区淋巴结转移具有相关性,且年龄<45岁者中央区淋巴结转移率较高(P<0.000 1)。肿瘤直径≤10 mm者中央区淋巴结转移568例,转移率为46.75%;肿瘤直径>10 mm者中央区淋巴结转移439例,转移率为70.81%,提示肿瘤直径与中央区淋巴结转移具有相关性,肿瘤直径>10 mm者中央区淋巴结转移率较高(P<0.001)。吸烟者中央区淋巴结转移117例,转移率为71.34%,非吸烟者中央区淋巴结转移890例,转移率为53.26%,提示吸烟者中央区淋巴结转移率较高(P<0.000 1)。同样,多灶性、Tg>130.70 μg/L、anti-TG>100.00 IU/mL者中央区淋巴结转移率均较高(P<0.05)。anti-TPO>100.00 IU/mL者中央区淋巴结转移率较低。多因素分析表明,男性、年龄<45岁、肿瘤直径>10 mm、多灶性、anti-TG>100.00 IU/mL是甲状腺乳头状癌中央区淋巴结转移的危险因素(表2)。值得注意的是,anti-TPO>100.00 IU/mL是中央区淋巴结转移的保护性因素(OR=0.658,95%CI:0.463~0.936)。
2.3 侧颈淋巴结转移的危险因素
本研究术前超声诊断侧颈淋巴结转移为阴性的患者认为无侧颈淋巴结转移,纳入1 835 例病例中经术后病理确诊的侧颈淋巴结转移患者371 例,转移率20.22%。单因素分析提示(表3),男性、年龄<45岁、肿瘤直径>10 mm、Tg>130.70 μg/L、anti-TG>100.00 IU/mL、多灶性和中央区淋巴结转移者侧颈淋巴结转移率较高(P<0.05)。多因素分析表明(表4),男性、年龄<45岁、肿瘤直径>10 mm、多灶性、中央区淋巴结转移、anti-TG>100.00 IU/mL、Tg>130.70 μg/L是甲状腺乳头状癌侧颈淋巴结转移的危险因素。

表1 中央区淋巴结转移情况与临床资料相关性分析

表2 中央区淋巴结转移的多因素分析
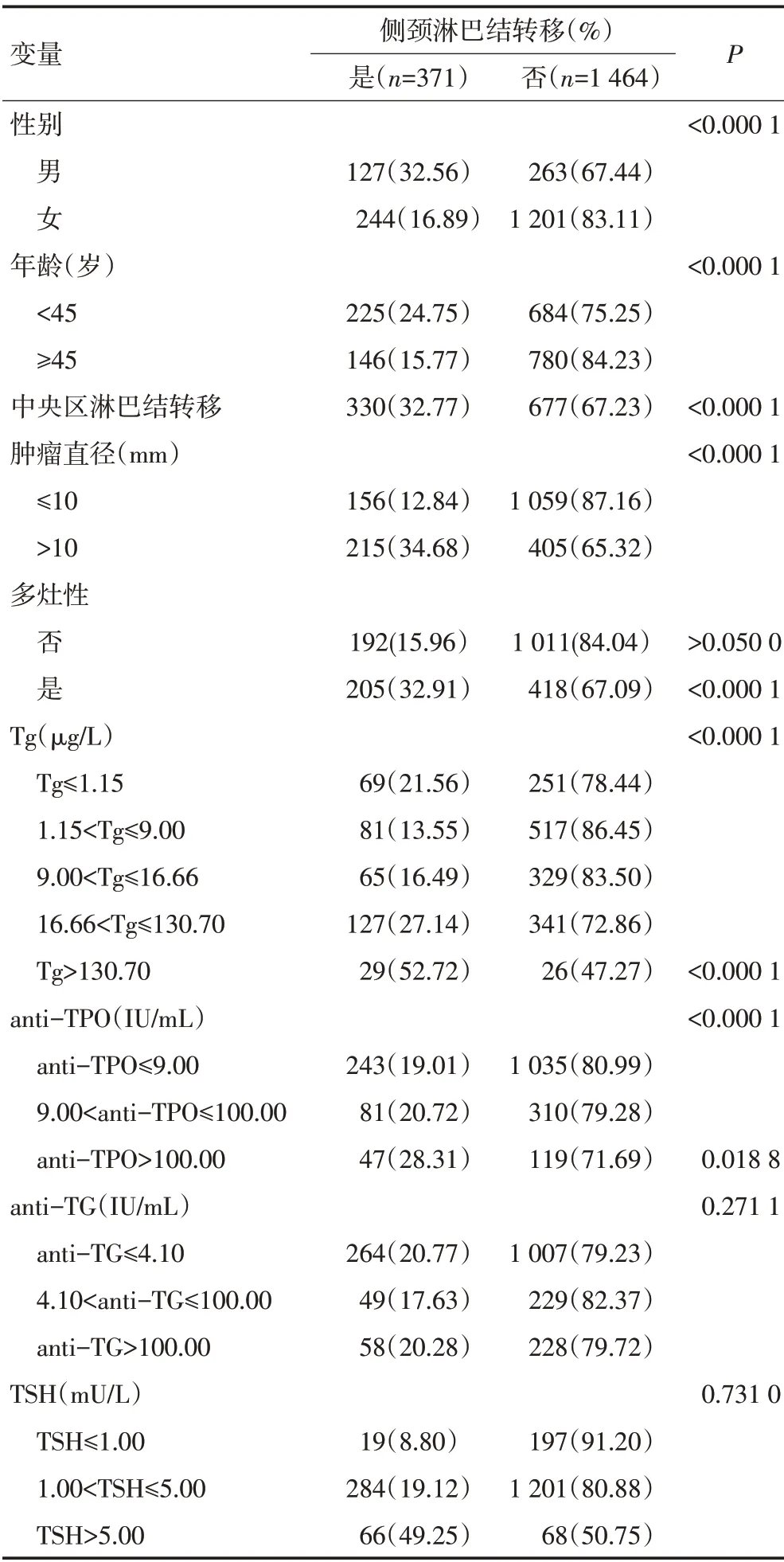
表3 侧颈淋巴结转移情况与临床资料相关性分析

表4 侧颈淋巴结转移的多因素分析
3 讨论
近年来,甲状腺癌的检出率逐年上升[1]。淋巴结转移是分化型甲状腺癌最主要的转移途径并遵循一定的模式,主要是由中央区淋巴结转移至侧颈区淋巴结[7]。本研究中,中央区淋巴结转移率为54.88%,与相关报道一致[4-5]。Lee等[8]发现男性、年龄<45岁、肿瘤直径>10 mm是甲状腺乳头状癌中央区转移的独立危险因素。本研究对1 835 例甲状腺乳头状癌进行回顾性分析结果与上述报道一致。有研究报道,中央区淋巴结转移为侧颈淋巴结转移的危险因素,而且随着中央区淋巴结转移数目增多,侧颈淋巴结转移率增加[9-10]。在本研究中同样得出中央区淋巴结转移是甲状腺乳头状癌侧颈淋巴结转移的独立危险因素的结论(OR=5.953,95%CI:4.157~8.524)。
甲状腺乳头状癌的主要治疗方式是手术治疗。对中央区转移高危因素的人群行预防性中央区淋巴结清扫可以避免复发再手术时损伤甲状旁腺及喉返神经[11-12]。因此术前对颈部淋巴结转移情况的判断尤为重要。由于TSH与甲状腺癌的发生发展关系密切,因此本研究尝试讨论甲状腺功能检测中其他指标与甲状腺癌颈部淋巴结转移之间的关系,包括TSH、Tg、anti-TG以及anti-TPO等。
TSH 对甲状腺功能异常的变化反应灵敏。部分研究[13-14]认为,TSH水平的升高是甲状腺癌发生的危险因素。因此本研究对血清TSH 进行研究,结果提示TSH水平与淋巴结转移之间的关系无相关性。Tg是分化型甲状腺癌的重要肿瘤标志物[15]。本研究观察不同浓度阈值对淋巴结转移的影响,发现Tg 与中央区淋巴结转移无相关性。当Tg>130.70 μg/L 时其与侧颈淋巴结转移具有相关性。由于在本研究中大多数患者术前甲状腺球蛋白水平不高,约97%患者属于正常范围。这种情况的发生可能因为anti-TG 的存在干扰甲状腺球蛋白的检测[16]。所以在本研究中甲状腺球蛋白对淋巴结转移的影响结果存在误差,仍需进一步验证。
anti-TG 和anti-TPO 是甲状腺自身免疫抗体,与甲状腺癌的发生关系密切[17-18]。在本研究中单因素分析结果提示anti-TG>100.00 IU/mL 与中央区淋巴结及侧颈淋巴结转移相关;anti-TPO>100.00 IU/mL与中央区淋巴结转移有相关性。进一步行多因素分析结果显示,anti-TG>100.00 IU/mL 是甲状腺乳头状癌中央区淋巴结转移和侧颈淋巴结转移的危险因素;anti-TPO>100.00 IU/mL 则是中央区淋巴结转移的保护性因素(OR=0.658,95%CI:0.463~0.936)。
综上所述,对于男性、年龄<45 岁、多灶性、肿瘤直径>10 mm的患者颈部淋巴结转移率较高。术前血清anti-TG 升高提示颈部淋巴结转移,anti-TPO 在高水平时则提示发生中央区淋巴结转移几率较小。因此术前甲状腺功能的检查对淋巴结转移的判断具有指导意义。本研究数据为回顾性分析,尚需前瞻性研究进一步证实。
