无痛分娩中不同体位对减少产程干预的影响
2019-04-24李亚男张雪英
李亚男,张雪英
(北京中医药大学附属中西医结合医院 妇产科,北京 100039)
对低风险产妇减少干预,让分娩回归自然是近年来产科医生的共识[1]。但分娩过程中的巨大痛苦让产妇无法耐受,因此选择无痛分娩的产妇越来越多。无痛分娩抑制必要的疼痛反射,使人工破膜、催产素静脉滴注等干预措施相应增加,特别是在产程中产妇多采取持续卧位,致使剖宫产率相对增高[2]。本文拟探讨无痛分娩中自由体位和常规卧位对减少产程干预及分娩结局的影响。
1 资料与方法
1.1 一般资料
选取2015年10月—2017年9月于北京中医药大学附属中西医结合医院分娩的初产妇160例。采取随机分组的方法将产妇分为观察组及对照组,各80例。观察组平均年龄(28.3±2.7)岁,平均体重指数(21.1±2.4)kg/m2,平均孕(39.1±2.5)周;对照组平均年龄(28.5±2.9)岁,平均体重指数(21.6± 2.1)kg/m2,平均孕(38.4±3.1)周。纳入标准:①足 月妊娠、单胎、头位及初产妇,无阴道分娩禁忌证;②无 妊娠合并症和并发症;③估计胎儿出生体重<4 000 g; ④有阴道分娩愿望,自愿要求行无痛分娩者。
1.2 方法
规律宫缩到宫口开大3 cm前,产妇于产房外自由活动,体位不做特殊要求。宫口开大3 cm时,接受硬膜外自控镇痛。取左侧卧位,行L2~3硬膜外穿刺,向头侧置管2~3 cm,给予2%利多卡因3 ml,测试麻醉平面合适后,将1%罗哌卡因10 ml、舒芬太尼50μg及生理盐水配好的100 ml液体接产妇自控电子镇痛泵,持续给药4~6 ml/h,单次给药剂量为3 ml,锁定时间为15 min。此麻醉方法不影响产妇正常活动及产程配合。麻醉成功后产妇进入产房。对照组选择常规卧位进行待产,包括平卧、侧卧及俯卧,待宫口开全关闭镇痛泵,取截石位进行接生。观察组根据产妇自身条件及意愿选择舒适的自由体位。包括:①站位:身体前倾或直立,手扶或背靠支撑物;②坐位:坐于产床、椅子、分娩球上,手扶支撑物保持身体平衡;③走位:推扶助行器,缓慢行走;④跪位:两腿同跪或一腿跪,一腿随意放置,上身趴于支撑物表面;⑤蹲位:双脚平放下蹲,手扶支撑物保持身体平衡;⑥除卧位外产妇自觉舒适且安全的其他任意体位。待宫口开全关闭镇痛泵,指导产妇运用腹压,见胎头拨露时取截石位接生。整个产程中,常规监测胎心、宫缩及先露下降情况,出现宫缩乏力时给予人工破膜 和/或催产素静脉滴注。出现急性胎儿窘迫(即Ⅲ类电子胎心监护图时)短时间无法经阴道分娩者、经充分阴道试产的头盆不称者,行剖宫产终止妊娠。最终,对照组有54例产妇顺利阴道分娩,观察组有65例,剩余产妇均行剖宫产。
1.3 观察指标
计算两组产妇剖宫产率、头盆不称发生率、人工破膜率、催产素静脉滴注率、产后出血率(胎儿娩出<24 h,阴道分娩者出血量≥500 ml,剖宫产者≥ 1 000 ml)、胎儿窘迫及新生儿窒息发生率,比较阴道分娩者第一产程时间、第二产程时间,会阴裂伤、会阴侧切率[3]。
1.4 统计学方法
数据分析采用SPSS 17.0统计软件,计量资料以均数±标准差(±s)表示,比较用t检验,计数资料以率(%)表示,比较用χ2检验,P<0.05为差异有统计学意义。
2 结果
2.1 两组产妇剖宫产率、剖宫产因素、产程干预及新生儿情况比较
两组产妇剖宫产、头盆不称、人工破膜及催产素静脉滴注发生率比较,差异有统计学意义(P<0.05),观察组低于对照组。两组产妇产后出血、胎儿窘迫及新生儿窒息发生率比较,差异无统计学意义(P>0.05)。见表1。
2.2 两组产妇阴道分娩相关情况比较
两组产妇阴道分娩第一产程、第二产程时间及会阴侧切率比较,差异有统计学意义(P<0.05),观察组低于对照组。两组头盆不对称发生率比较,差异有统计学意义(P<0.05)。两组产妇阴道分娩会阴裂伤率比较,差异无统计学意义(P>0.05)。其中,观察组会阴无损伤者3例。见表2。
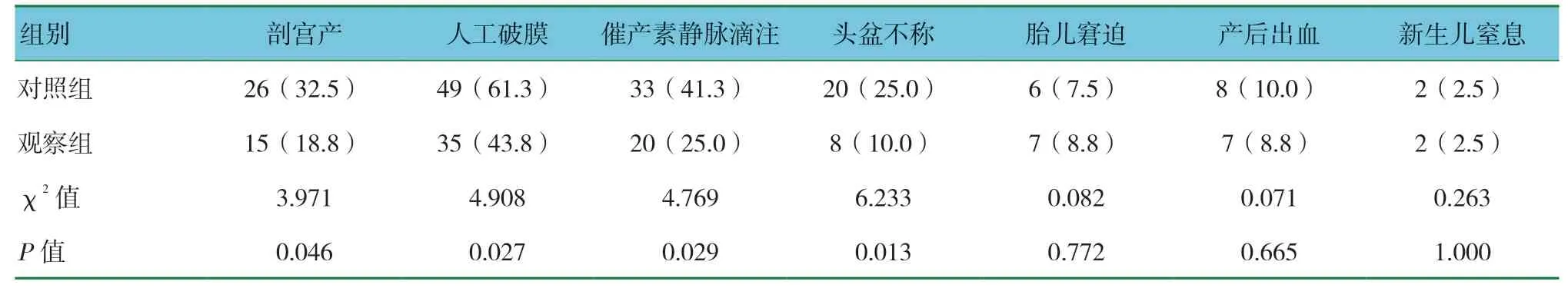
表1 两组产妇剖宫产率、剖宫产因素、产程干预及新生儿情况比较 [n=80,例(%)]
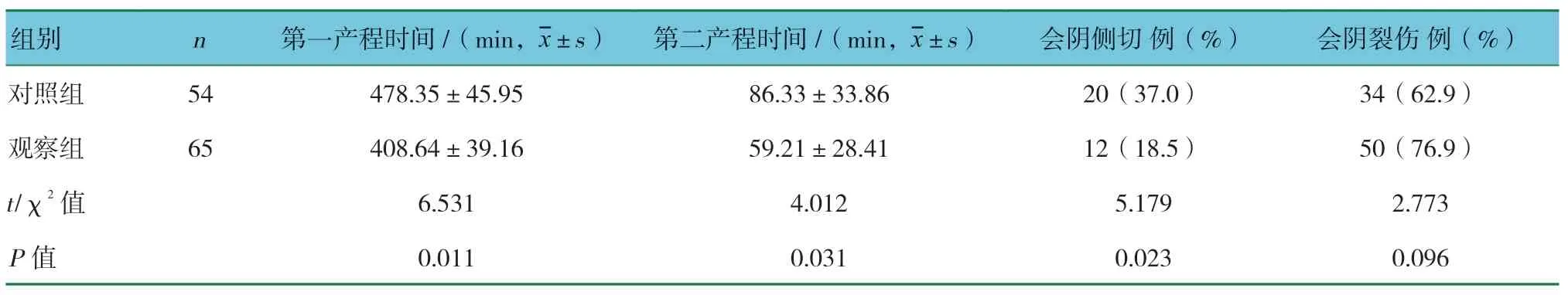
表2 两组产妇阴道分娩情况
3 讨论
产科医生倡导自然分娩,除非有明确必要的指征,否则不进行无谓的人工干预[4]。正确处理产程,对促进自然分娩,降低剖宫产率至关重要[5]。Friedman产程标准,增加了产科干预,包括人工破膜、催产素静脉滴注的使用[6]。新产程标准为减少人工干预提供了条件。但随着人们对分娩感受要求的提高,更多的产妇要求进行无痛分娩。硬膜外麻醉可能会使产程延长,并增加阴道分娩助产率[7]。无痛分娩过程中患者多采用卧位,不利于胎背在重力作用下转至母体前方,增加头盆不称,导致宫缩乏力、产程异常,剖宫产指征增多。为改善宫缩乏力,人工破膜、催产素静脉滴注相应增加。但单纯的人工破膜不会缩短第一产程和第二产程时间,剖宫产风险却有增加趋势。而且人工破膜可导致母儿感染和胎儿损伤,不建议常规进行[8-9]。催产素静脉滴注进一步限制的产妇的活动,使产妇焦虑感增强,且持续性胎心、产力监护会增加产妇剖宫产率及阴式器械助产率[10]。
本研究中采用硬膜外自控镇痛是一种较常用镇痛方式。产妇可根据自身情况在允许的范围内自行调整药物用量,不需要麻醉师全程看护,可以广泛应用于临床;其次在缓解产痛的同时,产妇的活动完全不受影响,为自由体位的选择提供了保障。自由体位的选择:①站位、走位:子宫贴向腹壁,胎儿纵轴与产轴保持一致,宫缩与重力作用同向,二力合一加速宫口扩张及先露下降。②坐位:可有效减轻腰骶部疼痛增大骨盆出口面积,与卧位相比,坐位时坐骨棘间距平均增加0.76 cm,骨盆出口前后径增加1~2 cm,骨盆出口面积平均增加28%[11]。③跪位、蹲位:第二产程采用较多,特别是对于耻骨联合低或先露高的产妇,体位产生的压力和空间,有助于胎头完成中骨盆、骨盆出口平面机转,且肛提肌向两侧扩展,使会阴体变薄,减少因会阴体过紧行会阴侧切术。自由体位能有效缓解产妇紧张情绪,使血中儿茶酚胺、去甲肾上腺素及皮质激素水平降低,减少宫缩乏力的发生,有力的宫缩、顺畅的先露下降,使先露部对宫颈压力增大,反射性引起缩宫素分泌增加,加强宫缩,形成良性循环,在缩短产程的同时能有效减少人工破膜、催产素静脉滴注的使用。最重要的是,所有体位都是产妇自觉舒适的最佳体位,缓解持续卧位的不自由感和焦虑情绪,在精神上维持最佳状态,全身放松,增强分娩信心。
综上所述,无痛分娩过程中,自由体位可有效的减少人工破膜、催产素静脉滴注等人工干预的应用,降低剖宫产率及会阴侧切率,使整个产程回归自然,且不增加胎儿窘迫、新生儿窒息的发生率。同时能有效缓解产妇紧张、焦虑情绪,增加自主性及分娩的满意度,符合临床工作需要,值得推广应用。
