无痛分娩下新产程时限管理对母儿结局的临床观察
2019-04-17陈志梅
陈志梅
深圳市妇幼保健院产科,广东深圳518000
在临床分娩管理中,原来普遍认为产程图属于较为关键的组成部分[1]。可以将合理的产程图作为一个早期的预警系统,及时作出科学的干预措施,在分娩中有着显著的贡献[2]。随着社会经济的发展,医疗水平也在不断提高,Friedman产程在当代孕妇中的作用已经不能满足其需求[3]。近年来,国外的相关研究资料表明[4],采用新产程时限管理产程可在分娩中发挥重要作用,给予孕妇充足的试产时间,可将剖宫产率降低,同时减少医疗干预,对于母儿结局具有积极的意义[5]。然而在国内,对于新产程时限管理产程的研究资料并不多[6]。本研究中,为进一步分析无痛分娩下新产程时限管理对母儿结局的临床价值,特选取我院2015年6月~2016年6月期间收治的108例阴道试产单胎足月初产妇作为观察对象,现报道如下。
1 资料与方法
1.1 一般资料
选取2015年6月~2016年6月期间我院收治的阴道试产单胎足月初产妇108例作为观察对象,按照随机数字表法将其分为两组,传统组与实验组均54例。本研究中所有产妇及其家属均对本研究知情,并自愿签署《知情同意书》,主动纳入该次研究中。纳入标准:所有产妇均为单胎、头位、足月的初产妇;无严重脏器功能损害;均满足阴道试产的条件;临床资料均完整;无严重糖尿病、高血压等慢性疾病。排除标准:存在严重心、肝、肾等脏器功能障碍者;不具备阴道试产的条件;存在严重慢性疾病;神志不清者;存在沟通障碍者;临床资料不完整者。实验组:年龄21~34岁,平均(28.4±2.3)岁;身高154~175cm,平均(165.36±2.27)cm;孕周37~41周,平均(39.64±1.35)周;体重48~83kg,平均(63.20±1.53)kg。传统组:年龄21~35岁,平均(28.4±2.4)岁;身高154~173cm,平均(165.31±2.20)cm;孕周37~42周,平均(39.70±1.32)周;体重48~82kg,平均(63.17±1.50)kg。本研究中两组患者的年龄、身高、孕周以及体重等比较差异均无统计学意义(P>0.05),具有可比性。本次研究工作均已征得医院伦理委员会批准与同意。
1.2 方法
传统组:给予本组阴道试产单胎足月初产妇采取Friedman产程曲线。从临产出现规律性宫缩开始,直至宫口扩张至3cm为潜伏期。若宫口扩张至3~10cm时,则为活跃期。活跃期宫口扩张停止时间超过4h为活跃期停滞。在硬膜外麻醉无痛分娩时,若活跃期宫口扩张停止时间超过3h为第二产程延长。
实验组:本组产妇采用新产程时限管理产程,主要根据《新产程标准及处理的专家共识》在临床中进行指导。剖宫产指征并不将潜伏期延长(初产妇>20h,经产妇>14h)列入其中,产妇破膜后,在缩宫素静脉滴注12 ~ 18h之后方可诊断为引产失败。在可疑胎儿窘迫的前提下,第一产程虽有进展但缓慢,并不将其作为剖宫产指征。产妇的活跃期指征为其宫口扩张6cm;当产妇破膜且其宫口扩张至少≥6cm后,产妇的宫缩呈正常情况,但是宫口已经停止扩张≥4h可作为活跃期停滞的标志,若宫缩欠佳,则在宫口停止扩张≥6h后,方可诊断。其中活跃期停滞可作为剖宫产的主要指征。第二产程,若初产妇在硬脊膜外阻滞下,且第二产程>4h,但产程并无进展,胎头呈下降、旋转状态,即可将其诊断为第二产程延长。
1.3 观察指标、判定标准
1.3.1 观察指标 对比分析两组产妇的分娩方式(自然分娩、产钳助产、中转剖宫产、会阴侧切)、产程时间(第一产程、第二产程、第三产程、总产程)、医疗干预(人工破膜、静点缩宫素)情况,并观察两组的产后并发症以及新生儿结局(新生儿窒息、巨大儿等)情况。
1.3.2 判定标准 新生儿窒息判定标准:新生儿的Apgar评分<7分;巨大儿判定标准:新生儿的体重≥4000g[7]。
1.4 统计学处理
用SPSS20.0软件中核对本研究中涉及的数据,并进行相关统计学处理。计量资料以(±s)表示,采用t检验,计数资料以百分数(%)表示,采用χ2检验。P<0.05为差异有统计学意义。
2 结果
2.1 两组产妇分娩方式比较
实验组中,自然分娩产妇、中转剖宫产产妇与传统组比较差异有统计学意义(P<0.05);两组产妇的产钳助产发生率、会阴侧切发生率对比差异无统计学意义(P>0.05)。见表1。
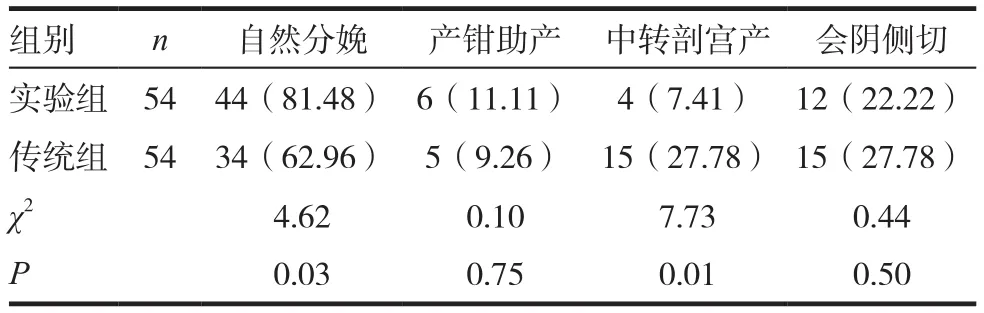
表1 两组产妇产妇分娩方式比较[n(%)]
2.2 两组产妇的产程时间比较
实验组产妇的第一产程以及总产程时间均较传统组更长(P<0.05);两组产妇的第二产程以及第三产程时间比较差异无统计学意义(P>0.05)。见表2。
表2 两组产妇的产程时间比较(±s,min)
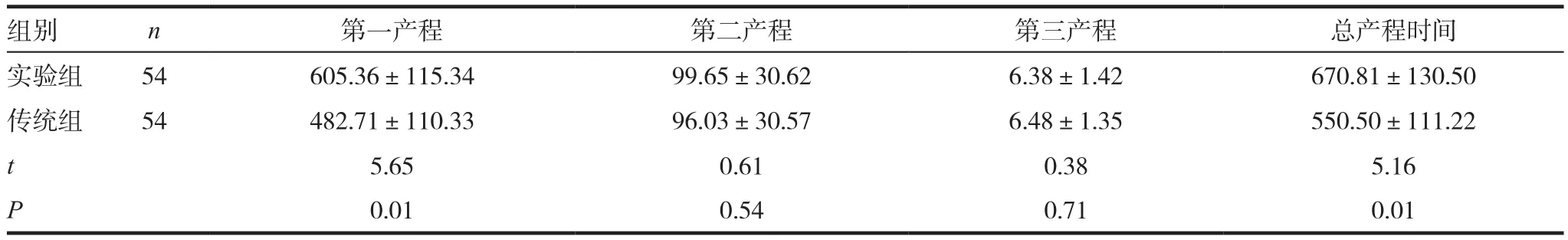
表2 两组产妇的产程时间比较(±s,min)
组别 n 第一产程 第二产程 第三产程 总产程时间实验组 54 605.36±115.34 99.65±30.62 6.38±1.42 670.81±130.50传统组 54 482.71±110.33 96.03±30.57 6.48±1.35 550.50±111.22 t 5.65 0.61 0.38 5.16 P 0.01 0.54 0.71 0.01
2.3 两组产妇医疗干预情况比较
实验组产妇的人工破膜、静点缩宫素的发生率均较传统组更低,且总医疗干预率为27.78%,低于传统组(P<0.05)。见表3。
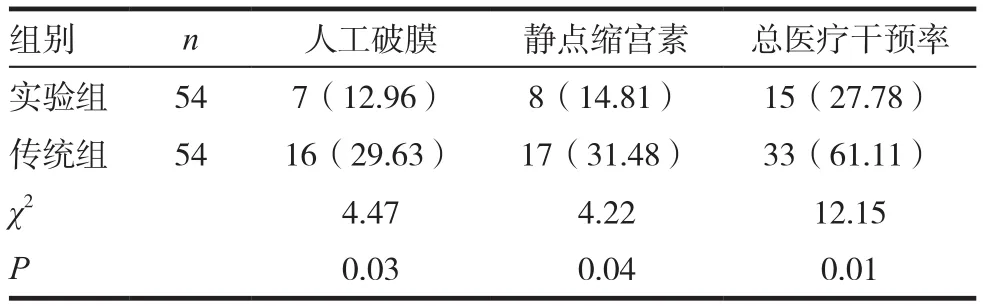
表3 两组产妇医疗干预情况的比较[n(%)]
2.4 两组的产后并发症以及新生儿结局比较
实验组中,产妇发生产后出血、产后尿潴留等并发症的概率高于传统组,且新生儿结局中,巨大儿发生率、新生儿窒息发生率均稍高于传统组,但组间比较差异无统计学意义(P>0.05)。见表4。
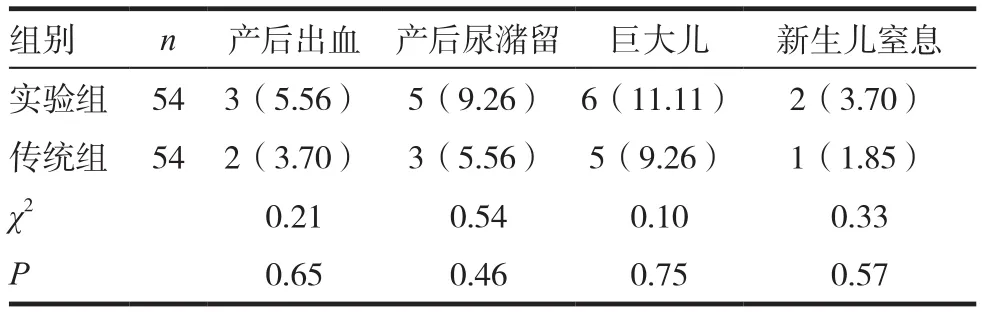
表4 两组产后并发症以及新生儿结局比较[n(%)]
3 讨论
近十几年来,剖宫产的发生率在国内外均呈不断上升趋势。由剖宫产所引起的各种产后并发症对母儿健康均具有较大威胁[8]。目前,该类现象已经引起了社会的广泛关注。在我国,剖宫产率高达46%,对于部分地区,其剖宫产的发生率已经达到70% ~ 80%,这类情况不容忽视[9]。而且,其中有一部分剖宫产为无指征剖宫产。国外临床研究表明,若剖宫产发生率升高至一定水平,则过高剖宫产发生率不但未能有效降低孕产妇死亡率、围产儿死亡率,相反,更会导致其死亡率增高。其次,无指征剖宫产产妇的并发症发生率、死亡率均明显高于自然分娩产妇。
分娩期间,产妇的产程发生延长或者停滞,属于产程中转剖产的主要指征。因此,控制产程可降低剖宫产的概率,同时对于保障母婴健康具有较为重要的意义[10]。在20世纪50年代,传统Friedman产程标准在无痛分娩下发挥着重要作用[11]。在该产程的指导下,其将产妇的潜伏期以及活跃期分为第一产程。当产妇的宫口开大3cm时,即可将其判定为开始进入活跃期。然而,在当今社会,随着社会经济的发展,受孕妇体重、婚育不断延迟以及胎儿增大等因素影响,导致自然分娩的过程也在发生着较大的变化[12]。对于部分孕妇,其直接选择使用剖宫产术,将妊娠终止。在21世纪初期,传统Friedman产程标准遭到质疑,并提出新产程标准,将传统产程标准完全颠覆[13-14]。
本次研究中,给予实验组产妇在新产程时限管理标准下指导产妇分娩,而传统组则采用Friedman产程标准。结果显示,实验组产妇的自然分娩率为81.48%,明显高于传统组(62.96%)(P<0.05);实验组的中转剖宫产率为7.41%,低于传统组(P<0.05)。产程异常为产妇进行剖宫产的主要指征,实验组第一产程时间为(605.36±115.34)min、总产程时间为(670.81±130.50)min,均较传统组更长,差异有统计学意义(P<0.05)。结果证明,在新产程时限管理产程标准的指导下,产妇具有充分的试产时间,且在活跃期停滞时的剖宫产发生率明显降低,对于产妇初次剖宫产率的降低具有积极意义。
在新产程时限管理标准指导下,对于产妇的产程时间具有延长效果,但产程延长后,产妇易发生产后出血、尿潴留等并发症,可阻碍胎儿的胎头下降。不仅如此,对于子宫收缩具有影响,易引发胎盘或者胎膜滞留[15-16]。因此,医护人员应积极鼓励产妇排尿。本次研究结果中显示,实验组的产后出血率为5.56%,产后尿潴留发生率为9.26%,巨大儿发生率为11.11%,新生儿窒息发生率为3.70%,均较传统组稍高,差异无统计学意义(P>0.05)。结果提示,采用新产程时限管理产程标准后,并未增加母儿不良结局的发生,安全性较高。不仅如此,实验组的医疗干预较少,相较于传统组,其人工破膜、静点缩宫素的发生率明显更低(P<0.05)。值得重视的是,在实施新产程时限管理产程标准过程中,应加强中转剖宫产产妇的产后出血预防措施,如早期合理使用前列腺素制剂、早期合理使用球囊填塞等。而且,在实施新产程时限管理产程标准过程中,临床应加强医护人员培训干预,加强监测孕产妇实况,时刻警惕产后出血等各种并发症发生。同时,应给予母儿实际状况作全面、充分评估,并充分考虑社会心理因素等影响因子,从而有效降低各种不必要产程干预,以安全的减少首次剖宫产率。
综上所述,在临床中推广新产程时限管理产程标准,产妇具有充分的试产时间,将剖宫产率降低,对母儿结局并未有较大影响,安全性较高。
