胸腔积液胸膜活检的应用与临床诊断价值分析
2019-02-28林东升
林东升
(莆田涵江医院呼吸内科,福建 莆田 351111)
胸腔积液是胸部常见病症,其病因复杂,肺内及肺外疾病均可引起病症发生,故诊断和鉴别难度相对较大。腺苷脱氨酶(ADA)、癌胚抗原(CEA)、细胞学等常规检查是既往诊断胸腔积液的主要手段,但受限于不足和缺陷,较难明确胸腔积液的具体病因。胸膜活检主要借助病理组织学标本进行疾病检查,可为临床诊断提供较为客观的判断依据[1]。与常规检查方法相比,经皮胸膜活检的操作简单,损伤较小,诊断阳性率为40%~75%。其在胸腔积液病因的诊断中发挥着重要作用,能够准确发现结核、肿瘤以及其他胸膜疾病。虽然临床中经皮胸膜活检的应用已得到医师的普遍认可,但一些基层医院仍未能广泛运用该技术对胸腔积液进行临床诊断。对此,本研究选取我院2010年2月至2017年9月接受胸膜活检的胸腔积液患者,通过ADA、CEA、细胞学等常规检查与经皮胸膜活检的对比和观察,进一步探讨了胸腔积液诊断中胸膜活检的临床应用价值。现详细总结报道如下。
1 资料与方法
1.1 一般资料:选取我院2010年2月至2017年9月接受胸膜活检的胸腔积液患者共82例,患者临床症状为呼吸困难、刺激性咳嗽、胸痛,少数病例无明显表征;胸部正侧位X线显示单侧或双侧胸腔存在大量胸腔积液;并排除有急性合并症、穿刺禁忌证、凝血功能障碍、严重心肺功能不全的患者。其中,男性45例,女性37例;年龄25~77岁,平均(42.9±8.0)岁;发病时间8~118 d,平均(65.2±7.8)d;少量胸腔积液4例,大量胸腔积液78例,病因未明,无急性合并症。本研究经医院伦理委员会批准,患者均签署知情同意书。
1.2 方法:对患者胸膜活检前进行血常规及出凝血时间检查,经胸水B超或CT检查,选择胸水较多、怀疑有病变的部位进行活检穿刺。抽取胸腔积液,分别进行ADA、CEA、细胞学等常规检查及经皮胸膜活检。采用Cope胸膜活检针进行闭式活检,活检时受检者选取反骑跨位,以B超胸腔积液定位点为穿刺点。常规消毒铺巾,2%盐酸利多卡因局部麻醉,活检套管一同穿刺针刺入胸壁抵达胸膜腔后,将针芯拔出,套管针外孔用拇指堵住,连接50 mL注射器,抽取20~50 mL胸腔积液进行常规检查,主要包括ADA、CEA及细胞学检查,注射器移开后,溢出胸液,则将套管针退于无胸液外流处,并固定位置。在套管内插入钝头钩针,推入胸腔内抵达壁层胸膜内侧,根据活检钩针口方向将针从垂直位变成倾斜位,呈30°夹角。旋转钩针将胸膜钩住,固定后,右手向外拉钩针,左手则反方向旋转套管,并向里推送使胸膜壁层切入套管内,之后拉出活检钩针,获取活检标本,肉眼判定标本是否为胸膜组织,确定后放入10%甲醛溶液中固定。外套管针保留,并将套管外口堵住,以免进气。同时按时钟3、6、9点方向改变钩针切口位置,重复操作1~2次,获取足量标本送检。判定标准[2]:干酪样坏死改变、结核结节或有抗酸杆菌则判定胸膜结核的病理诊断为阳性。
1.3 统计学处理:软件SPSS 22.0对研究数据进行处理及分析,计数资料采取χ2检验,对比差异存在统计学意义则P<0.05。
2 结果
所有病例均为渗出性胸腔积液,44例为结核性胸腔积液,ADA>45 U/L者9例(20.5%),未找到1例有抗酸杆菌的患者。29例为恶性胸腔积液,其中17例(58.6%)胸水细胞学检查至少1次肿瘤细胞阳性,不能分类的肿瘤细胞13例,腺癌4例。CEA>20 μg/L者12例(41.4%)。
经皮胸膜活检术中,79例首次活检成功,成功率高达96.3%。首次活检没有取得胸膜组织或病理报告为横纹肌组织、纤维脂肪组织者可进行第2、3次活检。本组44例结核性胸腔积液中,经皮胸膜活检术确诊40例;29例恶性胸腔积液中,经皮胸膜活检术确诊12例,其中胸膜间皮瘤1例、小细胸癌1例、鳞癌2例、未定型癌3例、腺癌5例。经皮胸膜活检诊断结核性胸腔积液、恶性胸腔积液的阳性率分别为90.9%和41.4%,临床诊断阳性率为63.4%。
与ADA、CEA及细胞学等常规检查相比,经皮胸膜活检诊断结核性胸腔积液的阳性率较高(P<0.05);诊断恶性胸腔积液的阳性率较高,但差异无统计学意义(P>0.05)。见表1。
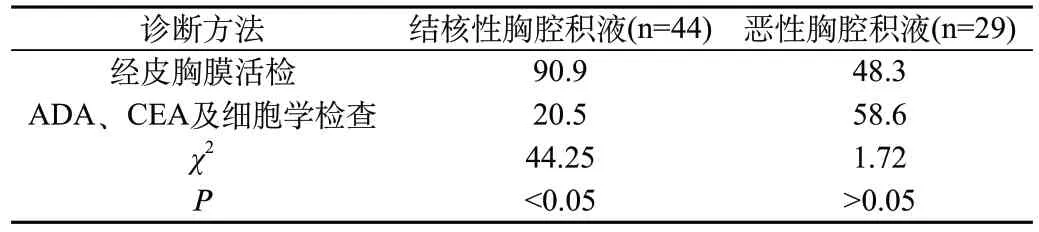
表1 胸腔积液诊断结果的对比(n)
经皮胸膜活检的82例受检者中,发生出血1例,发热2例,气胸及皮下气肿3例,并发症发生率为7.3%。及时给予对症治疗及处理后,病情缓解,均未有严重并发症发生。
3 讨 论
正常人胸膜腔含少量液体,呼吸运动时发挥着润滑作用;当液体产生与吸收的平衡被打破,产生量超过吸收量时,就会导致胸腔积液发生。临床上,胸腔积液的发病十分常见,具有病因复杂、易复发、进展快等特点,按照渗液发生机制可分为两类,即漏出液和渗出液。该病主要累及胸膜本身,同时也会引发肺部和全身疾病,其发病因素较多,如肿瘤浸润促使毛细血管性淋巴管通透性提高、纵隔淋巴结肿大阻止淋巴血液回流、肿瘤细胞分泌或蛋白因子释放等均与胸腔积液有着紧密关系[3]。所以,胸腔积液的病因较多,不同病因的治疗及预后存在较大差异,故需要早期明确诊断,以此才能科学指导胸腔积液的临床治疗。目前,胸腔积液的诊断方法较多,但这些检查方法的诊断敏感性或特异性较低,无法作出明确诊断。有研究认为[4]:在良、恶性胸腔液的水平上胸液肿瘤标志物均有重叠,所以胸液肿瘤标志物诊断恶性胸腔积液的特异性较低,故不建议单独应用胸液肿瘤标志物进行恶性胸腔积液的诊断。本研究中,ADA、CEA检查胸腔积液的阳性率分别为20.5%和41.4%。在恶性胸腔积液的确诊中,胸腔积液细胞学检查的方法十分简易,且诊断特异性、敏感性较强,本组病例中,胸水细胞学检查的阳性率为58.6%。但胸腔积液脱落细胞的形态比较多变,只有典型的癌细胞可以通过细胞学检查确诊,而不典型癌细胞在检查过程中容易出现漏诊或误诊情况。
与常规检查相比,胸膜活检诊断的阳性率较高,特别是对结核性和癌性胸腔积液的诊断有着明显优势。美国胸科协会建议[5],不明原因的渗出性胸腔积液、结核性和癌性胸腔积液应重点选择胸膜活检进行临床诊断。所以,无胸膜活检禁忌证且符合检查适应证的胸腔积液患者均要进行胸膜活检。目前,胸膜活检方法有经皮胸膜活检、胸腔镜胸膜活检、开胸胸膜活检等,但胸腔镜胸膜活检、开胸胸膜活检的创伤大、技术要求高、费用高,不便于基层医院开展。经皮胸膜活检则具有取材方便,损伤性较小等优点,患者胸水较少时,超声提示胸水液性暗区>3 cm者可以施行经皮胸膜活检进行疾病诊断;少量胸水或有包裹者亦可在超声引导下进行经皮胸膜活检。本研究中,经皮胸膜活检诊断阳性率为63.4%,结核性胸腔积液、恶性胸腔积液的阳性率分别为90.9%和41.4%。与ADA、CEA及细胞学等常规检查相比,经皮胸膜活检诊断结核性胸腔积液的阳性率高(P<0.05);恶性胸腔积液的诊断二者差异无统计学意义(P>0.05),但经皮胸膜活检诊断恶性胸腔积液的阳性率低于常规检查。我们认为,当前胸膜活检阳性率的影响因素可能为:胸膜病变部位小、呈灶性分布,获取的胸膜组织块小或未找到病变组织;伴发胸腔积液形成的恶性肿瘤不一定完全是胸膜转移引起的,全身低蛋白血症、肿瘤堵塞淋巴管回流也会导致这一现象发生;胸膜病变早期或肿瘤未累及壁层胸膜。另外,医师的操作技术、病理诊断经验、活检次数等也是影响胸膜活检阳性率的重要因素。对此,为有效提高胸膜活检诊断的阳性率,可在B超或CT技术的引导下进行多点位、多次取材,以此获取最佳的活检标本;同时,操作医师确保掌握良好的诊断技术。相对 而言,呼吸科医师进行取材的成功率以及病理阳性率高于内科医师。所以,需强调呼吸科医师熟练掌握经胸壁针刺胸膜活检技术。在恶性胸腔积液、结核性胸腔积液的诊断中,经皮胸膜活检诊断结核性胸腔积液的阳性率高于恶性胸腔积液,这则与恶性胸腔积液的发病机制密切相关[6]。临床建议[7],可以联合经皮胸膜活检与胸水细胞学检查对恶性胸腔积液进行诊断,一定程度上可以显著提高肿瘤诊断的阳性率。本研究还发现,经皮胸膜活检的受检者有少数可出现不良并发症,其中出血1例,发热2例,气胸及皮下气肿3例;但并未有严重并发症发生,且及时给予对症治疗及处理后,并发症现象均有所缓解。由此可见,经皮胸膜活检诊断胸腔积液有一定的安全性及临床价值,可作为基层医院诊断胸腔积液的首选方法;同时,联合胸水细胞学检查可以进一步明确恶性胸腔积液的病情状况。
综上所述,经皮胸膜活检具有易行、可重复操作、创伤小、费用低等优势,可对胸腔积液进行明确诊断,且便于基层医院广泛开展;如果联合胸水细胞学检查进行诊断,可以进一步提高肿瘤的诊断率。
