ⅠA~ⅡA期宫颈癌患者髂外末端淋巴结转移状况的影响因素研究
2016-10-22李洁明刘贵李雪梅
李洁明,刘贵,李雪梅
(四川省广元市第一人民医院妇产科,四川广元628000)
ⅠA~ⅡA期宫颈癌患者髂外末端淋巴结转移状况的影响因素研究
李洁明,刘贵,李雪梅
(四川省广元市第一人民医院妇产科,四川广元628000)
目的探讨ⅠA~ⅡA期子宫颈患者髂外末端淋巴结转移的影响因素。方法回顾性分析2010年1月-2014年12月于广元市第一人民医院行广泛性宫颈或子宫癌切除+盆腔淋巴结清扫术的623例ⅠA~ⅡA期宫颈癌患者的临床病理资料,根据其病理结果分为髂外末端淋巴结转移组和髂外末端淋巴结未转移组,比较两组的临床病理资料,采用多因素Logistic回归分析探讨患者发生髂外末端淋巴结转移的影响因素。结果623例患者中发生盆腔淋巴结转移者158例(25.4%),其中15例(2.4%)患者发生髂外末端淋巴结转移,均为ⅠB和ⅡA期,且有13例(86.7%)合并其他盆腔淋巴结转移。多因素Logistic回归分析结果表明,淋巴血管间隙浸润(LVSI)、盆腔其他淋巴结转移是患者发生髂外末端淋巴结转移的影响因素(P<0.05)。结论ⅠA~ⅡA期宫颈癌患者髂外末端淋巴结转移率较低,对ⅠA期和术中快速病理结果显示无其他盆腔淋巴结者可考虑保留髂外末端淋巴结,若合并其他盆腔淋巴结者则应行系统清扫包括髂外末端淋巴结的所有盆腔淋巴结。
宫颈癌;髂外末端淋巴结;转移;影响因素
子宫颈癌是世界上第二大妇科恶性肿瘤,仅次于乳腺癌,同时也是最常见的女性生殖道恶性肿瘤,每年中国约有13万例新发宫颈癌患者,且约有3万名妇女因宫颈癌死亡,严重危害女性的健康和生命[1]。虽然国际妇产科联盟(International Federation of Gynecology and Obstetrics,FIGO)的宫颈癌临床分期标准[2]中无纳入淋巴结转移状态,但盆腔淋巴结转移状况与患者的治疗和预后有关[3-4]。目前,广泛性子宫切除及盆腔淋巴结清扫术仍为宫颈癌的标准术式,但对于ⅠA~ⅡA期宫颈癌患者是给予系统性盆腔淋巴结清扫,还是选择性淋巴结切除仍没有定论。髂外末端淋巴结是旋髂深静脉至腹股沟韧带之间沿髂外血管分布的一组淋巴结,数目较少,约2~5枚,位置特殊,切除难度较大,切除后容易导致出血、下肢淋巴水肿、淋巴囊肿等并发症,增加手术时间。既往研究的重点多在宫颈癌患者的盆腔淋巴结转移规律,较少研究关注髂外末端淋巴结转移状况。本研究回顾性分析近年来于广元市第一人民医院行盆腔淋巴结清扫术的623例ⅠA~ⅡA期宫颈癌患者的临床病理资料,旨在探讨患者发生髂外末端淋巴结的转移分布规律及其影响因素,初步提出髂外末端淋巴结切除的适应证,为临床实践提供理论依据,现将结果报道如下。
1 资料与方法
1.1研究对象
选取2010年1月-2014年12月于本院行广泛性宫颈或子宫切除+盆腔淋巴结清扫术的623例ⅠA~ⅡA期宫颈癌患者为研究对象,年龄23~78岁,平均(46.0±12.9)岁。入选标准:①病理结果证实为宫颈癌,根据2009年FIGO分期标准[2]进行分期,符合ⅠA~ⅡA期;②初次在本院治疗;③临床资料完整可靠。排除标准:①非浸润性宫颈上皮内瘤变、宫颈淋巴瘤或黑色素瘤等非上皮性肿瘤;②转移性宫颈癌;③未切除髂外末端淋巴结。
1.2方法
1.2.1治疗方法607例患者均接受广泛性子宫切除+盆腔淋巴结清扫术,其余16例患者有生育要求,且临床分期为ⅠA期,行广泛性宫颈切除+盆腔淋巴结清扫术。237例鳞癌患者因术中探查卵巢外观无异常,且年龄<45岁,故术中保留一侧或双侧卵巢。全部患者均清扫闭孔、髂总、髂外、髂内、髂外末端淋巴结,具体清扫范围包括以下范围内的所有淋巴脂肪组织:下界是腹股沟韧带,上界是髂内外动脉分叉处上5 cm,内侧界是输尿管外侧,外侧界是腰大肌內缘,底部界是闭孔神经表面。部分患者术中发现腹主动脉旁淋巴结肿大,同时行其进行活检。将切除标本中的淋巴结按照部位进行标记,送病理检查,记录每个患者术中各个区域切除的淋巴结数目和转移数目。根据病理结果将患者分为髂外末端淋巴结转移组及未转移组。
1.2.2病历收集收集所有患者的临床病理资料,包括年龄、肿瘤大小、病理类型、组织学分级、临床分期、有无淋巴血管间隙浸润(lymph-vascular space invasion,LVSI)、宫颈肌层浸润深度以及有无盆腔淋巴结转移情况等。
1.3统计学方法
采用SPSS 19.0统计软件进行数据分析,计量资料用均数±标准差(±s)表示,对计数资料用频数(构成比)描述,χ2检验进行比较,用t检验进行比较,用多因素Logistic回归分析探讨患者术中发生髂外末端淋巴结转移的影响因素,P<0.05为差异有统计学意义。
2 结果

表1 各临床分期的盆腔淋巴结转移状况
2.1盆腔淋巴结转移状况
如表1所述,623例患者共切除盆腔淋巴结12 507枚,每个患者切除10~43枚,平均(20.1±5.3)枚。共切除髂外末端淋巴结2493枚,每个患者切除1~13枚,平均(4.0±1.6)枚,其中左侧切除1 268枚,每个患者切除0~8枚,平均(2.04±0.63)枚,右侧切除1 225枚,每个患者切除0~7枚,平均(1.97±0.48)枚。病理结果表明623例患者中发生盆腔淋巴结转移者158例,转移率为25.4%,其中103例(16.5%)患者发生闭孔淋巴结转移,78例(12.5%)患者发生髂内、髂外淋巴结转移,19例(3.1%)患者发生髂总淋巴结转移,15例(2.4%)患者发生髂外末端淋巴结转移,12例(1.9%)患者发生腹主动脉淋巴结转移。发生转移的髂外末端淋巴结数目共有15枚,包括左侧8枚,右侧7枚,其中13枚均合并其他盆腔淋巴结转移,2枚(分别发生在ⅠB2期和ⅡA1期)为孤立性髂外末端淋巴结转移,未发现其他淋巴结转移。见表1。
2.2两组的临床资料比较
623例患者中15例患者出现髂外末端淋巴结转移,发生率为2.41%,归为髂外末端淋巴结转移组,其余608例患者归为髂外末端淋巴结未转移组。两组的临床分期、LVSI、盆腔其他淋巴结转移等临床资料比较,差异有统计学意义(P<0.05)。见表2。

表2 两组的临床资料比较例(%)
2.3多因素Logistic回归分析结果
以是否发生髂外末端淋巴结转移为因变量,对上表中的P<0.50的各因素按照表3进行赋值,采用逐步回归法进行多因素Logistic回归分析,结果表明,LVSI、盆腔其他淋巴结转移是患者发生髂外末端淋巴结转移的影响因素(P<0.05)。见表4。

表3 各因素赋值情况
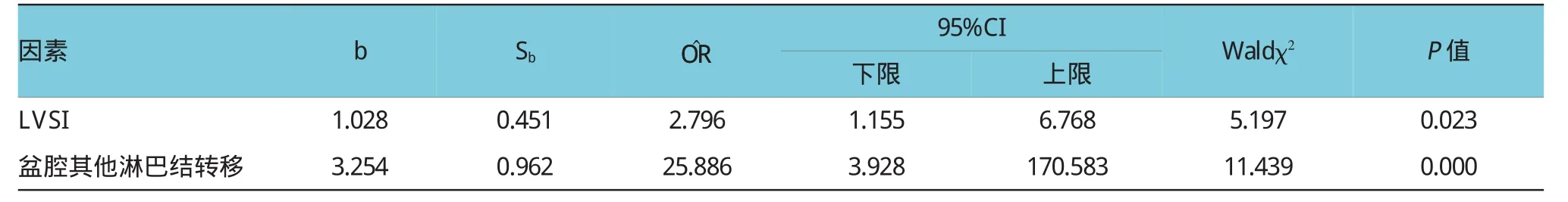
表4 多因素Logistic回归分析结果
2.4并发症
术后并发症方面,盆腔淋巴囊肿最为常见,共出现280例(44.9%),其中囊肿直径<5cm、5~10cm和>10cm分别有142例、126例和12例。其次是下肢淋巴水肿10例(1.6%),其中有7例合并盆腔淋巴囊肿。输尿管损伤最为少见5例(0.8%)。
3 讨论
盆腔淋巴结转移是其转移的主要途径,与患者的治疗和预后息息相关。对于早期宫颈癌而言,广泛子宫切除及盆腔淋巴结清扫术是其标准术式,但对于是进行系统性淋巴结清扫还是选择性淋巴结清扫仍有争议,系统性淋巴结切除虽然可阻断淋巴结转移途径,但增加下肢淋巴水肿、血管神经损伤、淋巴囊肿等发生风险,影响患者术后的免疫功能及生活质量,但如果进行选择性淋巴结切除,则可能漏掉转移的淋巴结,增加患者复发及转移的风险。对此,既往多个研究探讨宫颈癌的盆腔淋巴结转移规律,寻找前哨淋巴结,以此指导临床治疗。OULDAMER等[5]分析27篇相关文献,发现在1 301例早期宫颈癌患者中,83.7%患者的前哨淋巴结为闭孔、髂内和髂外淋巴结。国内黄龙等[6]回顾性分析960例ⅠB~ⅡB期的宫颈癌患者,发现盆腔淋巴结转移率为30%,其中闭孔、髂外、髂内淋巴结的转移率最高,分别为20.4%、7.1%和6.6%。本研究中623例患者中158例发生盆腔淋巴结转移者,转移率为25.4%,其中闭孔淋巴结转移最常见(16.5%),其次是髂内、髂外淋巴结转移(12.5%),与之间的研究结果相似。并且本研究中ⅠA1期和ⅠA2期的盆腔淋巴结转移率分别为4.6%和0.0%,与HIRSCHOWITZ等[7]报道的结果相似。而其他分期患者的转移率均超过20%,可见虽然FIGO制定的宫颈癌临床分期标准中没有提及淋巴结转移状态,但临床分期与淋巴结转移息息相关,临床分期越晚,肿瘤的生物学行为越差,侵袭能力越强,发生淋巴结转移的风险也越大。
髂外末端淋巴结是一组沿着髂外血管分布的淋巴结,位于旋髂深静脉至腹股沟韧带之间,以往笔者将它归为腹股沟深淋巴结,但真正的腹股沟淋巴结是与股动脉、股静脉伴行的位于股管内的淋巴结,不属于盆腔淋巴结的清扫范围内。已有研究报道,髂外末端淋巴结切除是患者术后发生下肢淋巴水肿的独立危险因素(P<0.05)[8]。由于髂外末端淋巴结转移率很低,而清扫难度较大,切除后又容易发生下肢淋巴水肿、淋巴囊肿、出血等并发症,增加手术时间,故笔者认为没有必要对所有患者均进行切除。本研究623例患者中有15例患者发生髂外末端淋巴结转移,发生率为2.4%,稍高于姜桦等[9]报道的1.7%。15例发生髂外末端淋巴结转移的患者的临床分期均为ⅠB期(2例)或ⅡA期(13例),无1例出现在ⅠA期,故笔者认为对于ⅠA期的宫颈癌患者,可考虑保留位置较深、清扫难度较大的髂外末端淋巴结,既减少手术时间,又降低手术风险,提高术后的生活质量。
LVSI在病理学的定义就是由扁平内皮细胞包绕成的间隙中见到肿瘤细胞,而肿瘤转移就是肿瘤细胞先侵入间质和脉管系统,形成癌栓,然后扩散,因此LVSI是淋巴结转移的基础。PALLAVI等[10]回顾性分析360例早期子宫颈癌患者的临床病理资料,结果显示LVSI和宫颈深肌层浸润是盆腔淋巴结转移的独立危险因素。MILAM等[11]分析宫颈癌淋巴结转移的危险因素,结果提示其与LVSI有相关性。ZHANG等[12]研究41例早期宫颈癌患者的资料后发现脉管浸润着的淋巴结转移率明显高于无脉管浸润者。潘秀玉等[13]回顾性分析286例ⅠA~ⅡB期的宫颈癌患者的临床病理资料,多元Logistic回归分析结果提示间质浸润和肿瘤直径是淋巴结转移的独立危险因素。本研究中髂外末端淋巴结转移组的LVSI发生率为33.3%,显著高于髂外末端淋巴结未转移组,差异有统计学意义(P<0.05)。多因素Logistic回归分析结果表明,LVSI是患者发生髂外末端淋巴结转移的独立危险因素(P<0.05),与以往的研究报道[14]结果一致。发生LVSI的早期宫颈癌患者出现髂外末端淋巴结转移的风险是未发生LVSI患者的2.796倍。
本研究还发现盆腔其他淋巴结转移是患者发生髂外末端淋巴结转移的独立危险因素(P<0.05)。髂外末端淋巴结转移组中合并其他盆腔淋巴结转移率为86.7%,显著高于髂外末端淋巴结未转移组的22.9%,差异有统计学意义(P<0.05)。合并盆腔其他淋巴结转移的患者出现髂外末端淋巴结转移的风险是未合并者的25.886倍,因此有无合并盆腔其他淋巴结转移与髂外末端淋巴结转移密切相关。目前,认为宫颈该淋巴结转移的途径主要包括侧方转移、前方转移、后方转移3种途径。本研究15例发生髂外末端淋巴结转移的患者中仅有2例患者发生孤立性髂外末端淋巴结转移大部分患者是经侧方转移到闭孔淋巴结,然后逐渐转移到髂外末端淋巴结,或者通过前方转移途径到髂外淋巴结,然后逆行转移到髂外末端淋巴结,可见发生跳跃式转移的风险很低。因此,笔者认为在对ⅠA~ⅡA期宫颈癌患者的手术治疗过程中,可通过闭孔、髂外、髂内淋巴结等前哨淋巴结活检或术中快速冷冻病理检查来了解盆腔淋巴结转移情况,若前哨淋巴结已经转移,则术中应仔细清扫包括髂外末端淋巴结在内的所有盆腔淋巴结,减少术后转移风险,若术中未发现前哨淋巴结已转移,则可考虑保留髂外末端淋巴结,以减少手术并发症发生率,提高患者术后的生活质量。
[1]WANG H B,WU S H,WANG Z H.Clinical outcome following radical hysterectomy and pelvic lymphadenectomy for early stagecervical cancer[J].Chinese-German Journal of Clinical Oncology, 2008,7(12):723-727.
[2]吴小华.宫颈癌的新分期与临床意义[J].实用妇产科杂志,2011, 27(6):406-407.
[3]DU X L,SHENG X G,JIANG T,et al.Intensity-modulated radiation therapyversus para-aorticfield radiotherapyto treat para-aortic lymph node metastasis in cervical cancer:prospective study[J].Croat Med J,2010,51(3):229-236.
[4]KIM W Y,CHANG S J,CHANG K H,et al.Differing prognosis of cervical cancer patients with high risk of treatment failure after radical hysterectomy warrants trial treatment modification[J].J Gynecol Oncol,2009,20(1):17-21.
[5]OULDAMER L,MARRET H,ACKER O,et al.Unusual localizations of sentinel lymph nodes in early stage cervical cancer:a review[J].Surg Oncol,2012,21(3):e153-157.
[6]黄龙,郑敏,刘继红,等.ⅠB~ⅡB期宫颈癌髂总淋巴结转移高危因素及对预后的影响[J].癌症,2010,4:475-480.
[7]HIRSCHOWITZ L,NUCCI M,ZAINO R J.Problematic issues in the staging of endometrial,cervicaland vulvalcarcinomas[J]. Histopathology,2013,62(1):176-202.
[8]OHBA Y,TODO Y,KOBAYASHI N,et al.Risk factors for lower-limb lymphedema after surgery for cervical cancer[J].Int J Clin Oncol,2011,16(3):238-243.
[9]姜桦,谢康云,曹斌融.636例早期宫颈癌盆腔淋巴结转移临床分析[J].中华医学杂志,2013,22(1):60-62.
[10]PALLAVI V R,DEVI K U,MUKHERJEE G,et al.Relationship between lymph node metastases and histopathological parameters in carcinoma cervix:a multivariate analysis[J].J Obstet Gynaecol, 2012,32(1):78-80.
[11]MILAM M R,FRUMOVITZ M,REIS R D,et al.Preoperative lymph-vascular space invasion is associated with nodal metastases in women with early-stage cervical cancer[J]Gynecol Oncol,2007,106(1):12-15.
[12]ZHANG S Q,YU H,ZHANG L L.Clinical implications of increased lymph vessel density in the lymphatic metastasis of early-stage invasive cervical carcinoma:a clinical immunohistochemical method study[J].BMC Cancer.2009,64(9):1-6.
[13]潘秀玉,艾文霞,熊慧华,等.ⅠA~ⅡB期宫颈癌盆腔淋巴结转移高危因素的临床分析[J].华中科技大学学报(医学版),2011, 40(6):686-691.
[14]PIURA B,RABINOVICH A,FRIGER M.Number and distribution of pelvic lymph nodes and effect of surgical pathologic factors on pelvic lymph node status in patients with early-stage cervical carcinoma treated with radical hysterectomy and pelvic lymph node dissection[J].Eur J Gynaecol Oncol,2006,27(5): 463-466.
(张西倩编辑)
Study of related factors of distal external iliac lymph node metastasis in patients withⅠA-ⅡA cervical cancer
Jie-ming Li,Gui Liu,Xue-mei Li
(Department of Obstetrics and Gynecology,the First People's Hospital of Guangyuan,Guangyuan,Sichuan 628000,China)
Objective To explore the related factors of external iliac lymph node metastasis in patients withⅠA-ⅡA cervical cancer.Methods The clinicopathological data of 623 patients withⅠA-ⅡA cervical cancer who underwent radical hysterectomy or trachelectomy and bilateral pelvic lymphadenectomy from January 2010 to December 2014 were retrospectively analyzed.The cases were divided into external iliac lymph node metastasis group and non-metastasis group according to the pathology results.Multivariate logistic regression analysis was performed to investigate the related factors of external iliac lymph node metastasis.Results Of the 623 cases,158(25.4%)had pelvic lymph node metastasis,15(2.4%)had external iliac lymph node metastasis(all were inⅠB orⅡA stage),and 13 cases(86.7%)were combined with other pelvic lymph node metastasis.Multivariate logistic regression analysis showed that 1ymphovascular space invasion(LVSI)and other pelvic lymph node metastasis were the independent related factors of external iliac lymph node metastasis(P<0.05).Conclusions Patients withⅠA-ⅡA cervical cancer have low incidence of external iliac lymph node metastasis.The cases with stageⅠA or without other pelvic lymph node metastasis may be considered to keep distal external iliac lymph nodes.And patients with other pelvic lymph node metastasis should be given systematic pelvic lymphadenectomy including removal of external iliac lymph node.
cervical cancer;external iliac lymph node;metastasis;related factor
R 737.33
B
10.3969/j.issn.1005-8982.2016.18.022
1005-8982(2016)18-0110-05
2015-12-25
