前庭阵发症的临床特点及疗效观察*
2016-06-06赵梓博孙淑萍范凯慧卢伟
赵梓博 孙淑萍△ 范凯慧 卢伟
·临床研究·
前庭阵发症的临床特点及疗效观察*
赵梓博1孙淑萍1△范凯慧1卢伟1
【摘要】目的探讨前庭阵发症(vestibular paroxysmia,VP)的临床特点,观察其药物治疗效果。方法回顾性分析32例诊断为VP患者的临床资料,分析其眩晕发作特点、纯音听阈(pure-tone audiometry PTA)、听性脑干反应(ABR)、头颅磁共振(MRI)及前庭功能等检查结果。给予卡马西平或奥卡西平治疗3个月后评估其疗效。结果32例VP患者均以反复发作的短暂性眩晕为主要临床表现,24例(75.0%)患者在转头或转身时诱发眩晕发作,24例(75.0%)患者伴平衡障碍或自身感觉的不平衡感;11例(34.38%)患者PTA阈值上升;所有患者的颅脑MRI均显示前庭蜗神经存在神经血管交互压迫(neurovascular cross-compression,NVCC)现象;行ABR检测的30例患者中有24例(80.00%)异常,其中I-III波间期延长(>2.2 ms)者19例(63.33%),其病程较I-III 波间期正常者长,但差异无统计学意义(P=0.231)。所有患者经抗癫痫药物治疗1个月,失访1例,症状无改善者4例,其余27例患者均继续治疗3个月,停药6个月后与治疗前比较,其眩晕发作频率明显减少(P<0.05),眩晕的严重程度亦明显减轻(P<0.05)。结论VP以反复发作的短暂性眩晕为主要临床表现,常见诱发因素有头位或体位变动;MRI均提示有NVCC现象,多数患者ABR I-III波间期延长,部分患者PTA阈值上升;卡马西平或奥卡西平能有效控制眩晕症状,在试验性治疗中有重要意义。
【关键词】前庭阵发症;听性脑干反应;磁共振成像;卡马西平
前庭阵发症(vestibular paroxysmia,VP)又名致残性位置性眩晕(disabling positional vertigo, DPV),是引起眩晕的少见疾病之一,主要表现为短暂性眩晕发作,常伴姿势步态不稳、耳鸣和听力下降[1],其发病机制可能是由于前庭蜗神经存在神经血管交互压迫(neurovascular cross-compression,NVCC)导致局部神经异常放电而引起[2],类似神经血管交互压迫导致的三叉神经痛、偏侧面肌痉挛、舌咽神经痛,好发于高血压、糖尿病、高龄等有动脉硬化基础的人群[3]。VP在眩晕门诊中占3.2%~4%[4],发病率较其它眩晕疾病的发病率低,临床上由于认识不足易导致误诊。本研究拟通过回顾性分析诊断为前庭阵发症患者的临床资料,探讨VP的临床特点及治疗方法,为该病诊断及治疗提供参考。
1资料与方法
1.1研究对象及诊断标准VP的诊断标准[1]: 至少5次眩晕发作,且患者满足以下A~E:A.持续数秒至数分钟的短暂眩晕发作;单次发作可自行缓解。B.以下一种或几种情况下能诱发眩晕发作:①静息状态;②特定头位/体位(非BPPV体位);③头位/体位改变(非BPPV体位)。C.发作时有以下一种或几种特征:①无伴随症状;②站姿不稳;③步态不稳;④单侧耳鸣;⑤单侧耳内或耳周闷压/麻木;⑥单侧听力下降。D.符合以下一种或几种附加标准:①MRI提示NVCC(CISS序列);②过度换气试验诱发出眼震电图可记录的眼震;③随访眼震电图检查发现前庭功能障碍逐渐加重;④抗癫痫药物治疗有效。E.排除其他疾病或上述症状不能用其他疾病解释。可能的VP的诊断标准为:至少5次发作,满足标准A,符合B~E中至少3条。
选择2014 年2月至2015年4月在郑州大学第一附属医院耳科以眩晕或头晕为第一主诉就诊且符合上述诊断标准的32例患者为研究对象,其中确诊VP患者30例,可能VP患者2例;男15例,女17例;年龄30~76岁,平均52.7±9.7岁;病程20天~20年,平均18.6±53.9月;发作频率为每天8次至每月3次,平均18.91±8.92次/月;伴高血压患者5例(15.63%),伴冠心病患者4例(12.50%),伴糖尿病患者3例(9.38%)。
1.2研究方法
1.2.1病史采集及体检①详询病史,包括眩晕发作的特点、持续时间、发作频率及诱发因素,相关伴随症状:耳鸣、耳闷、听力下降、半面痉挛等。②常规检查外耳道及鼓膜,常规的神经系统检查,所有患者均行Romberg试验、踏步试验、甩头试验、变位试验(Dix-Hallpike试验、Roll试验)。
1.2.2听性脑干反应(ABR)、纯音听阈及声导抗检测采用丹麦耳听美公司生产的MEDSEN系列测试对每例患者进行ABR、纯音听阈及声导抗测试,ABR记录I、III、V波潜伏期及I-III、III-V波间期;根据纯音听阈将听力损失分为传导性、感音神经性、混合性,听力损失的分级依据WHO(1997)制定的标准[5],气导纯音测听500、1 000、2 000、4 000 Hz 4个频率的平均听阈为依据,将听力损失进行如下分级,正常:≤25 dB HL;轻度:>25~40 dB HL;中度:>40~60 dB HL;重度:>60~80 dB HL;极重度:>80 dB HL。
1.2.3视频眼震电图检查采用德国DIFRA 公司生产的冷热水刺激仪和美国Mrcromedical 公司生产的双目四通道红外视频眼震图系统,检查包括平稳跟踪试验、扫视试验、视动试验、冷热试验。
1.2.4磁共振(MRI)检查头颅MRI检查使用德国SIEMENSVerio 3.0超导磁共振机器,采用头颅正交线圈,行常规颅脑MRI平扫后再对桥小脑角区进行三维稳态干扰序列(three-dimensional constructive interference in steady-state ,3D-CISS),评估前庭蜗神经(vestibulocochlear nerve,VN)有无NVCC现象;NVCC 定义为在MRI上血管与神经之间无脑脊液影像[6](图1)。
1.3治疗方法及疗效评估所有VP患者均服用抗癫痫药物(卡马西平或奥卡西平)治疗,在用药前均行HLA-B*15:02基因检测,了解有无卡马西平过敏。30例该基因检测阴性患者服用卡马西平卡西平(150 mg/次,2次/日)。治疗1个月后症状无改善的患者停药,症状有改善的患者继续治疗2~3个月后进行疗效评估,药物治疗有效的患者治疗3个月停药后继续随访6个月。(200 mg/次,1次/日), 2例该基因检测阳性者用奥随访内容包括眩晕发作的频率及眩晕的严重程度,其中眩晕严重程度应用视觉模拟评分(visual analogue scale,VAS)[7]即眩晕的主观感觉评估作为疗效评估的指标,VAS评分方法:在纸上划一条10 cm的横线共分10格,每格1 cm表示1分,横线的一端为0 cm,指无眩晕症状,记为0分;另一端为10 cm,表示眩晕症状无法忍受,记为10分,中间部分表示不同程度的眩晕症状, 0~3 cm表示轻度眩晕症状、4~7 cm表示中度眩晕症状,8~10 cm表示重度眩晕症状。患者根据自我感觉在横线上划一记号,用刻度尺测量该点与0点的距离并记录,所记录厘米数即为其VAS评分分数。

图1 1例VP患者头颅MRI轴位平扫(3D-CISS)
1.4统计学方法 所有数据分析使用 SPSS 21.0统计软件,组间比较采用t检验,计数资料比较采用Fisher确切概率法,P<0.05为差异有统计学意义。
2结果
2.1VP患者临床表现及诊断眩晕发作特点:所有 VP 患者均有反复发作的短暂性眩晕,其中22例(68.75%)患者表现为自发旋转性眩晕,6例(18.75%)患者表现为位置性眩晕,3例(9.38%)患者既有旋转性眩晕又有位置性眩晕,1例(3.13%)患者无法描述其眩晕症状。 诱发因素:24例(75.00%)患者在转头或转身时诱发眩晕发作,11例(34.38%)患者在静息状态及转头或转身时均可出现眩晕发作。伴随症状: 24例(75.00%)患者伴平衡障碍或自身感觉的不平衡感;19例(59.38%)出现姿势或者步态异常;10例(31.25%)患者有耳鸣,其中单侧耳鸣7例 ,双侧耳鸣3例;9例(28.13%)患者自诉有听力下降;1例(3.13%)患者出现半面痉挛。
32例患者中确诊为VP 30例,可能的VP 2例;这2例经随访,1例最终诊断为阵发性房颤所致晕厥前状态,该患者阵发性房颤所致晕厥前状态的病史5年,常无明显诱因出现短暂性眩晕,伴不平衡感,每3~5天发作一次,每次持续3秒左右后自行缓解,24小时动态心电图仅提示多源性室性早搏并未发现房颤。另1例拟诊为症状不典型的梅尼埃病,该患者病史3年,反复发作短暂眩晕,伴平衡障碍,无耳鸣、耳闷及听力下降,既往多次纯音测听结果均正常,口服卡马西平治疗无效,按梅尼埃病治疗症状可明显缓解。
2.2听力及前庭功能检查结果32例患者中21例(65.63%)纯音听阈正常,11例(34.36%)听力下降,1例(3.13%)患者因合并右耳中耳炎,右耳为传导性聋;2例(6.25%)为双侧轻度高频听力损失,2例(6.25%)为单侧轻度高频听力损失,2例(6.25%)为单侧中度平坦型感音神经性听力损失,4例(12.50%)为双侧高频重度感音神经性听力损失。
32例患者中有2例单侧耳鼓室导抗图为B型,其余患者双耳均为A型。
32例患者中,30例患者行ABR检查,结果,3耳ABR的波I、III、V缺失或无法识别,共记录到 57耳ABR 数据。其中 24例(80.00%)患者的ABR 出现异常,波I(>1.8 ms)、III(>3.8 ms)、V(>5.8 ms)潜伏期延长的患者例(耳)数及I-III(>2.2 ms)、III-V波间期(>2.0 ms)延长的患者例(耳数)见表1。19例 I-III 波间期延长的患者,平均病程为25.3±51.8月;11例 I-III 波间期正常的患者,平均病程为6.0±6.0月,差异无统计学意义(t=1.221,P=0.231)。
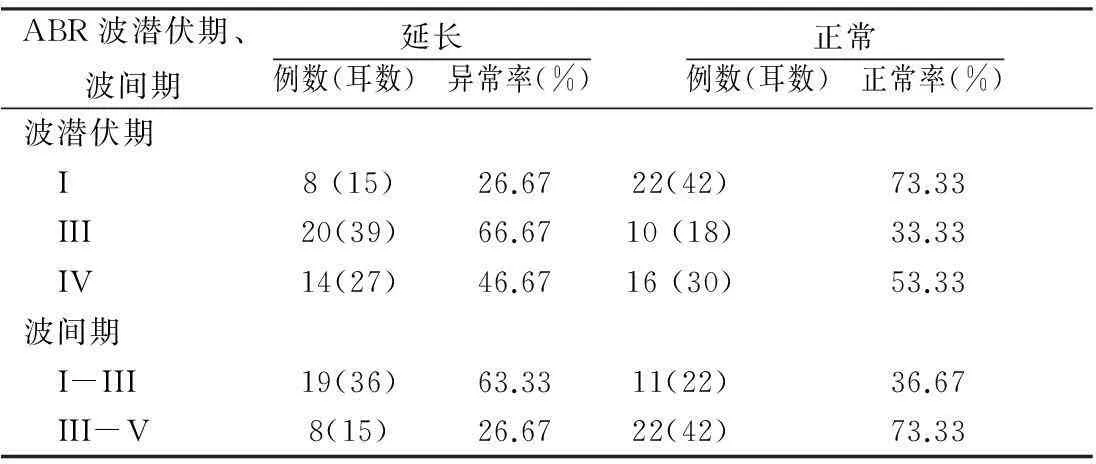
表1 ABR各波潜伏期和波间期延长和正常的例(耳)数
32例患者中,除1例鼓膜穿孔患者未行冷热实验外,其余31例患者中,22例(70.97%)前庭功能正常,8例(25.81%)为单侧水平半规管功能下降,1例(3.23%)为双侧水平半规管功能下降;4例(12.90%)患者平衡跟踪试验异常,1例(3.23%)患者扫视试验出现视辨距不良;所有患者的视动试验均正常;其中2例可能为VP的患者中1例前庭功能正常,另1例单侧水平半规管功能下降。
2.3头颅MRI32例患者均存在NVCC(图1)现象,其中单侧25例(78.13%),双侧7例(21.87%),责任血管为小脑前下动脉者有37耳,占总压迫耳数的94.87%。
2.4治疗效果32例患者服用卡马西平或奥卡西平治疗1月后,失访患者1例,眩晕症状无改善的患者4例,其中1例患者最终诊断为阵发性房颤所致晕厥前状态,另1例患者最终诊断为症状不典型的梅尼埃病,经相关治疗后症状缓解。其余27例患者治疗1月后眩晕症状均得到不同程度改善,继续治疗2个月、3个月后患者的眩晕发作次数较治疗前明显下降,VAS评分亦明显下降, 治疗1个月与治疗3个月后相比,差异无统计学意义(t=1.35,P=0.183);27例患者经药物治疗3个月后停药,继续6个月后发现,复发的患者有3例(11.11%),偶尔有发作的患者有16例(59.26%),无发作的患者有8例(29.63%),总体上停药后6个月患者的眩晕发作频率及眩晕严重程度与治疗前相比均有改善(表2)。
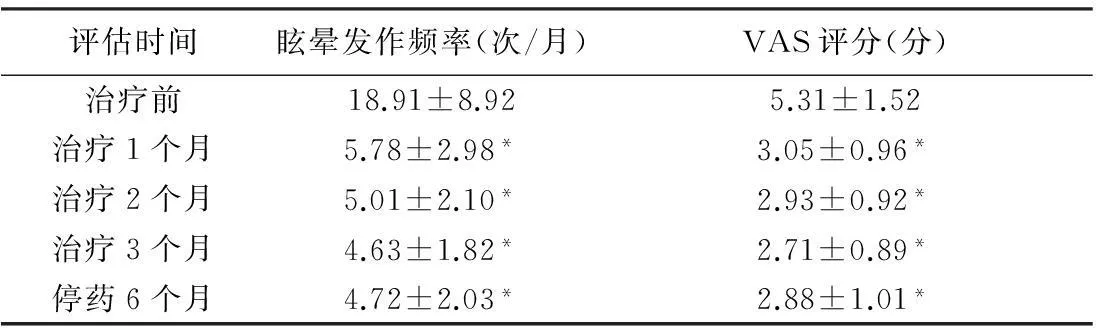
表2 抗癫痫药物治疗前后及停药6个月后眩晕发作频率
注:与治疗前相比,*P<0.05
3讨论
VP发病机制尚不明确,目前有外周假说和中枢假说两种。外周假说认为是血管压迫前庭蜗神经而出现的神经脱髓鞘改变[8],从而导致前庭神经和蜗神经功能失调而出现眩晕、耳鸣、听力减退等症状[9];中枢假说认为病变位于颅神经核及其以上部位,导致兴奋性增加或者丘脑-皮质投射水平或皮质水平功能障碍使传出抑制减弱,从而引起临床症状[10]。
大部分VP患者(63%)在多数情况下(67%)发作时仅有单一症状,即眩晕或者眩晕伴不稳感[2]。本研究32例VP患者中均有反复发作的短暂性眩晕,24例患者伴平衡障碍或自身感觉的不平衡感,19例出现姿势或者步态异常,10例伴耳鸣,9例伴听力下降,1例半面痉挛,与文献报告相似。
目前VP缺乏特异的检查方法,从本研究来看,纯音听阈、前庭双温试验对于其诊断既不敏感也无特异性。MRI检查对VP有较高的敏感性,Best等[11]分别对20例前庭阵发症患者和20例三叉神经痛患者行1.5T MRI检查,结果发现NVCC现象在20例有前庭阵发症症状的患者中敏感性为100%,特异性65%。从本研究结果看,本组30例VP患者和2例可能VP患者均存在前庭蜗神经的NVCC现象,可见该方法敏感性尚好。
Moller[12]发现大部分前庭阵发症患者会出现患侧ABR I-III波间期延长;李艳成等[13]对51例前庭阵发症患者的ABR结果进行回顾性分析,发现ABR异常者40例,其中以I-III波间期延长为主,且男性更多见;Hatayama等[14]认为,I-III波间期延长越明显,越提示蜗神经损害的不可逆性。本研究32例VP患者,除2例未行ABR检查外,共有异常者24例(80.00%),其中I-III波间期延长的患者共19例(63.33%),I-III波间期延长患者的病程有较I-III 波间期正常患者病程延长趋势,但差异无统计学意义,这与国内外学者研究结果总体相近。
虽然ABR及MRI能够帮助诊断VP,但临床诊断不能仅依赖这些辅助检查,仍应以依靠病史及排除诊断为主。有报道经治疗有效而确诊的VP患者中73%曾被诊断为梅尼埃病[15]。因此VP的诊断需与其他常见的眩晕疾病相鉴别:①梅尼埃病:发作性旋转性眩晕2次或2次以上,每次持续20 min至数小时,并伴波动性听力下降、可伴患侧耳鸣、耳闷等,对于非典型病例,可行甘油试验(阳性)、耳蜗电图(-SP/AP>0.04)等检查帮助其确诊; ②良性阵发性位置性眩晕(BPPV):VP可以由体位改变诱发,发作时短等特点均易误诊为BPPV,但是此病体位诱发试验多为阳性,眩晕持续时间更长,持续数秒至1 min, 常伴眼震,耳石复位治疗大多有效;③前庭性偏头痛:发作时常伴有眼前闪光、暗点、视野缺损、恐声、畏光、偏侧头痛等,眩晕持续数秒至数小时,甚至数天[16];④后循环短暂脑缺血发作(TIA):TIA 持续时间多在5~15 分钟,发作频率更低,除眩晕外可能伴意识障碍及其他神经系统症状;⑤晕厥前状态(presyncope):晕厥前状态是指在晕厥发生过程中意识丧失之前的状态,主要表现头昏眼花感(lightheaded sensation),核心是不稳感,且发作时间可以持续数秒至数十秒[17],它是晕厥类疾病发病的一个阶段表现[18];晕厥病因很多,常见的有迷走性晕厥、心源性晕厥;对于不典型的、反复发作的晕厥不伴意识丧失的患者,需要与VP鉴别,尽早明确诊断及治疗。本组32例患者中,有1例经半年随访后最终拟诊为梅尼埃病,另1例患者为阵发性房颤所致晕厥前状态导致反复发作的短暂性眩晕5年,患者既往行24小时动态心电图检查,并未发现房颤,住院期间患者眩晕发作时立即行床边心电图后发现其为阵发性房颤,最终诊断为阵发性房颤所致晕厥前状态。
应用抗癫痫药治疗VP往往可取得较好的疗效,李艳成等[10]报道抗癫痫药治疗VP的有效率可达94.1%,治疗的机制可能与减少突触传递相关。文中结果显示口服卡马西平或奥卡西平治疗有效的患者27例(93.10%),对于怀疑VP而不能进行颅脑MRI的患者,甚至难治性耳鸣、耳痛、听觉过敏者,也可试用小剂量卡马西平治疗[19]。
综上所述,VP主要表现为反复发作的短暂性眩晕,常见诱发因素有头位或体位变动,随病程延长眩晕发作时间逐渐延长,听力逐渐受累,表现为耳鸣及听力下降。VP患者发作期常规神经系统体检常无阳性体征,MRI均存在NVCC现象,ABR主要表现为I-III 波间期延长,部分患者纯音听阈升高,多数患者前庭功能正常,抗癫痫药物能有效控制VP患者眩晕症状。在临床工作中VP的诊断尤应注意鉴别诊断,比较每次眩晕发作特点及伴随症状,同时结合MRI、ABR、纯音听阈测试等检查以及抗癫痫药治疗效果来诊断。由于本研究样本较少,缺乏对照,有一定的局限性,为进一步阐明VP,需要进行更大样本量的研究,更好的总结VP的临床特点及其疗效,为该病的诊断及治疗提供参考。
4参考文献
1Hüfner K, Barresi D, Glaser M, et al. Vestibular paroxysmia: diagnostic features and medical treatment[J]. Neurology, 2008,71: 1006.
2 Jannetta PJ. Neurovascular cross-compression in patients with hyperactive dysfunction symptoms of the eighth cranial nerve[J]. Surgical Forum, 1975,26: 467.
3Russell D, Baloh RW. Gabapentin responsive audiovestibular paroxysmia[J]. Journal of the Neurological Sciences, 2009, 281: 99.
4Brandt T, Strupp M.Migraine and vertigo:classification,clinical features, and special treatment considerations[J]. Headache Currents, 2006,3:12.
5孙喜斌, 李兴启,张华.中国第二次残疾人抽样调查听力残疾标准介绍[J]. 听力学及言语疾病杂志, 2006,14:447.
6Peker S, Dincer A, Necmettin PM. Vascular compression of the trigeminal nerve is a frequent finding in asymptomatic individuals: 3-T MR imaging of 200 trigeminal nerves using 3D CISS sequences[J]. The European Journal of Neurosurgery, 2009,151: 1081.
7Toupet M, Ferrary E, Grayeli AB. Visual analog scale to assess vertigo and dizziness after repositioning maneuvers for benign paroxysmal positional vertigo[J]. Journal of Vestibular Research ,2011, 21: 235.
8Jannetta PJ, Moller MB, Moller AR. Disabling positional vertigo[J]. The New England Journal of Medicine, 1984,310: 1700.
9Brandt T, Dieterich M. VIIIth nerve vascular compression syndrome:vestibular paroxysmia[J]. Baillieres Clin Neurol, 1994, 3: 565.
10De Ridder D, Moller A, Verlooy J, et al. Is the root entry/exit zone important in microvascular compression syndromes[J]. Neurosurgery, 2002, 51: 427.
11Best C, Gawehn J, Kramer HH, et al. MRI and neurophysiology in vestibular paroxysmia: contradiction and correlation[J]. Journal of Neurology Psychiatry, 2013,84:1349.
12Moller MB, Moller AR, Jannetta PJ, et al, Diagnosis and surgical treatment of disabling positional vertigo[J]. Journal of Neurosurgery, 1986, 64: 21.
13李艳成, 黄流清, 赵忠新,等, 前庭阵发症51例患者临床特征分析[J]. 中华神经科杂志, 2013, 46: 168.
14Hatayama T, Sekiya T, Suzuki S, et al. Effect of compression on the cochlear nerve: a short- and long-term electrophysiological and histological study[J]. Neurological Research , 1999, 21: 599.
15Moller MB. Controversy in meniere's disease: results of microvascular decompression of the eighth nerve[J]. American Journal of Otology, 1988, 9: 60.
16刘洪宇,卢伟. 偏头痛性眩晕[J]. 听力学及言语疾病杂志, 2012,20:394.
17中华医学会神经病学分会, 中华神经科杂志编辑委员会. 眩晕诊治专家共识[J]. 中华神经科杂志, 2010, 43: 369.
18姜树军,马维娅. 从神经内科角度看头晕及眩晕临床研究的一些新进展[J]. 中国神经免疫学和神经病学杂志, 2015,1:1.
19卢伟, 范凯慧, 孙淑萍. 前庭阵发症[J]. 听力学及言语疾病杂志, 2015,23:330.
(2016-02-25收稿)
(本文编辑周涛)
网络出版时间:2016-4-2615:54
网络出版地址:http://www.cnki.net/kcms/detail/42.1391.R.20160426.1554.042.html
Clinical Features and Therapeutic Effects of Vestibular Paroxysmia
Zhao Zibo, Sun Shuping, Fan Kaihui, Lu Wei
(Department of Otolaryngology, the First Affiliated Hospital of Zhengzhou University, Zhengzhou, 450052, China)
【Abstract】ObjectiveTo investigate the clinical features and the therapeutic effects in patients with vestibular paroxysmia(VP).MethodsA total of 32 patients with VP were analyzed retrospectively through pure-tone audiometry (PTA), auditory brainstem response(ABR), magnetic resonance imaging (MRI), and vestibular function. The effects were assessed after 3 months treatment of carbamazepine (CBZ) or oxcarbazepine (OXA).ResultsThe main clinical symptom of 32 patients was a brief spell of vertigo, and 75% of patient's attacks were regularly precipitated by certain head positions or position changes. The most common accompanying symptom was unsteadiness of stance or gait (75.00%). The PTA thresholds were elevated in 11 patients (34.38%) . MRI in all patients showed neurovascular cross-compression(NVCC) . Among 30 patients who performed ABR tests, 24 (80.00%) were abnormal and 19 patients (63.33%)were found that the interpeak latency (IPL) of wave I-III( IPL I-III) prolonged more than 2.2 ms. The course of the patients with IPL I-III prolonged was relatively longer (P=0.231), but there was no significantly difference. All patients received carbamazepine (CBZ) or oxcarbazepine (OXA) for one month. One case was lost to follow-up, 4 had no symptom improvement and 27 had a significant reduction in the attack frequency and intensity respectively after treatment of one month, two months, three months and 6 months of the drug withdrawal, compared with the previous (P<0.05). The level of vertigo was significantly improved(P<0.05).ConclusionEpisodic spells of vertigo are the main clinical symptom of VP, regularly caused by certain head positions or position changes. The NVCC can be found by MRI in all patients. The IPL I-III in ABR was prolonged in most patients, some of them have hearing loss. CBZ and OXA are effective with VP and also significant in the experimental treatment of diagnosis.
【Key words】Vestibular paroxysmia;Auditory brainstem response;Magnetic resonance imaging;Aarbamazepine
【中图分类号】R764.34
【文献标识码】A
【文章编号】1006-7299(2016)03-0231-05
DOI:10.3969/j.issn.1006-7299.2016.03.004
作者简介:赵梓博,女,河南人,硕士研究生,主要研究方向为耳聋的防治及耳显微外科;孙淑萍,女,河南人,主治医师,主要研究方向为耳聋的防治及耳显微外科。 卢伟( Email:luweimd@hotmail.com)
*人力资源和社会保障部留学归国人员科技活动择优资助项目(国人社厅2008-86号)、河南省医学科技攻关计划(200903044、201303049)联合资助
1郑州大学第一附属医院耳科( 郑州450052)
△共同第一作者
