两种术式对原发性闭角型青光眼患者眼表影响的对比研究
2016-04-25黄黎黎
蒋 磊,宋 愈,黄黎黎,曹 鑫
作者单位:1(214000)中国江苏省无锡市第三人民医院眼科; 2(226000)中国江苏省南通市第一人民医院眼科
·临床研究·
两种术式对原发性闭角型青光眼患者眼表影响的对比研究
蒋磊1,宋愈2,黄黎黎2,曹鑫2
作者单位:1(214000)中国江苏省无锡市第三人民医院眼科;2(226000)中国江苏省南通市第一人民医院眼科
Comparative study of the ocular surface changes after phacotrabeculectomy and trabeculectomy
Lei Jiang1, Yu Song2, Li-Li Huang2, Xin Cao2
1Department of Ophthalmology, Wuxi Third People’s Hospital, Wuxi 214000, Jiangsu Province, China;2Department of Ophthalmology, Nantong First People’s Hospital, Nantong 226000, Jiangsu Province, China
Correspondence to:Yu Song. Department of Ophthalmology, Nantong First People’s Hospital,Nantong 226000, Jiangsu Province, China. songyu5538185@sina.cn
Received:2015-12-29Accepted:2016-03-17
Abstract
•AIM: To investigate the effect of phacotrabeculectomy with intraocular lens implantation and trabeculectomy on the ocular surface in patients with primary angle closure glaucoma.
•METHODS: We had seleted 60 eyes in 60 hospitalized patients with primary angle closure glaucoma and cataract. They were divided into group A and B randomly. Each group has 30 eyes of 30 cases. Group A was performed with phacotrabeculectomy with intraocular lens implantation and group B was performed with trabeculectomy. Ocular surface tests were performed in all subjects on the day before surgeries,1wk,1and 3mo after surgeries, respectively, including non-invasive keratograph first tear break-up time(NIKf-BUT),Schirmer’s I test(SⅠt), and corneal and conjunctival lissamine green staining score.
•RESULTS: The postoperative NIKf-BUT of group A and B were significantly shorter than those preoperative (allP<0.01). The NIKf-BUT of group A (2.78±1.44, 3.72±0.94, 5.95±0.81s)were significantly shorter than those of group B (4.54±1.68, 5.14±1.01, 8.34±1.15s)at the postoperative 1wk,1 and 3mo (t=-4.341,-5.636,-9.29,allP<0.05). The SⅠt of group A and group B at the postoperative 1 wk and 1 mo were significantly less than preoperative SⅠt (allP<0.01). The SⅠt of group A (8.57±2.47, 8.10±2.41mm)were significantly less than those of group B (10.07±2.07, 9.53±2.29mm)at postoperative 1wk and 1mo (t=-2.549,-2.636,allP<0.05). The postoperative corneal and conjunctival lissamine green staining score of group A and group B were significantly higher than preoperative score(allP<0.01). The score of group A (3.50±1.17, 2.27±0.91)were significantly higher than group B (2.50±1.33, 1.33±0.88)at the postoperative 1wk and 1mo (t=3.092,4.036, allP<0.01).
•CONCLUSION: There was stronger effect of phacotrabeculectomy with intraocular lens implantation for the ocular surface in patients with primary angle closure glaucoma than trabeculectomy. It should be actively taken more measures to reduce damage of ocular surface during operations and to keep the stability of tear film at the postoperative stage.
KEYWORDS:•primary angle closure glaucoma; ocular surface; phacotrabeculectomy; trabeculectomy
Citation:Jiang L, Song Y, Huang LL,etal. Comparative study of the ocular surface changes after phacotrabeculectomy and trabeculectomy.GuojiYankeZazhi(IntEyeSci) 2016;16(4):698-701
摘要
-5.636、-9.29,均P<0.05);(2)SⅠt:两组患者术后1wk、1mo和术前1d相比均减少,差异有统计学意义(均P<0.01);A组与B组相比,术后1wk和1mo时,A组的SⅠt(8.57±2.47、8.10±2.41mm)少于B组(10.07±2.07、9.53±2.29mm),差异有统计学意义(t=-2.549、-2.636,均P<0.05)。(3)角结膜丽丝胺绿染色评分:两组患者术后和术前相比均升高,差异有统计学意义(均P<0.01);A组与B组相比,术后1wk和1mo时,A组的角结膜丽丝胺绿染色评分(3.50±1.17、2.27±0.91分)高于B组(2.50±1.33、1.33±0.88分),差异均有统计学意义(t=3.092、4.036,均P<0.01)。
结论:小梁切除联合白内障超声乳化+人工晶状体植入术对原发性闭角型青光眼患者眼表的影响较小梁切除术大,更需减少术中眼表损伤,防控术后泪膜不稳定。
关键词:原发性闭角型青光眼;眼表;青光眼白内障联合手术;小梁切除术
引用:蒋磊,宋愈,黄黎黎,等.两种术式对原发性闭角型青光眼患者眼表影响的对比研究.国际眼科杂志2016;16(4):698-701
0引言
青光眼是全世界主要的致盲疾病[1],常需小梁切除术(trabeculectomy,Trab)。随着人口老龄化逐渐加重,原发性闭角型青光眼(primary angle closure glaucoma,PACG)患者常合并白内障,小梁切除联合白内障超声乳化吸除+人工晶状体植入术(简称联合手术)治疗合并白内障的PACG正逐渐成为一种手术趋势[2]。青光眼与眼表疾病显著相关[3]。目前研究显示抗青光眼手术对眼表有不良影响[4-5]。然而,联合手术与Trab相比,在良好地提高视力的同时,是否对PACG患者眼表的影响存在差异呢?为此,本研究旨在比较青白联合手术和Trab对PACG患者眼表的影响,为该类患者的眼表防治提供参考。
1对象和方法
1.1对象选取2014-06/2015-02在我院眼科诊治合并白内障的PACG患者60例60眼,随机分成A、B两组,每组30例30眼。A组男13例,女17例,年龄56~86(平均69.57±7.43)岁,右眼14例,左眼16例,行联合手术;B组男16例,女14例,年龄52~85(平均66.60±0.07)岁,右眼15例,左眼15例,行Trab。本研究通过医院伦理委员会批准,所有患者均签署手术和知情同意书。两组患者在年龄、性别、眼别等基线特征方面,差异均无统计学意义(t=1.39,P=0.17;χ2=0.60,P=0.44;χ2=0.07,P=0.80)。排除标准:病史询问和眼部检查排除急性发作期的闭角型青光眼;排除近期服过影响眼表的药物或具有影响眼表的全身性疾病者;长期佩戴角膜接触镜者;近期有眼外伤、眼部手术、眼部感染并滴用相应滴眼液者;术中出现并发症者;术后仍使用任何降眼压眼液者。
1.2方法
1.2.1手术方法和围手术期处理所有手术均由同一医师实施。手术步骤:(1)Trab:球后麻醉后做以穹隆为基底的结膜瓣;10∶00位角膜缘做一前房穿刺口;正上方做巩膜瓣;切除部分小梁组织,做相应周边虹膜切除;穿刺口注液检查滤过量;缝合巩膜瓣和结膜;重建前房。(2)联合手术:麻醉、结膜瓣、巩膜瓣制作同Trab;改变侧切口于3∶00位,在主切口内继续前行约1mm,进入前房;注入黏弹剂后,截囊针起瓣,连续环形撕囊、水分离、水分层;囊袋内原位劈核法进行超声乳化;I/A清除皮质并抛光囊膜;植入并调位折叠式人工晶状体;接下操作同Trab,并再次I/A清除黏弹剂;缝合和重建前房。围手术期处理:若患者住院期间术眼眼压升高,则给予10g/L毛果芸香碱眼液滴眼或20%甘露醇注射液静滴降眼压治疗,所有患者术前眼液控制在21mmHg以下,并采用5g/L左氧氟沙星眼液滴眼,术前3d,4次/d;妥布霉素地塞米松眼液滴眼,术后2wk,4次/d;普拉洛芬眼液滴眼,术后1mo,4次/d;1mo后停药。
表1术前1d两组患者各眼表检查的比较

±s
注:A组:联合手术组;B组:Trab组;aP>0.05vsB组。
1.2.2观察指标在术前1d和术后1wk,1、3mo,依次进行眼表检查,并记录各项数值。所有检查均由同一检查者在同一暗室完成。非接触性首次泪膜破裂时间(non-invasive keratograph first break-up time,NIKf-BUT):嘱患者舒适坐位,通过Keratograph 5M,使用NIKBUT检查程序,调整角膜中央区于中心位,聚焦反射环,嘱患者眨眼两次后保持睁眼,测得NIKf-BUT,重复3次,取平均值。泪液分泌试验(SchirmerⅠtest,SⅠt)在无表面麻醉下进行,而角结膜丽丝胺绿染色评分采用9分法,将鼻侧、颞侧睑裂部球结膜以及角膜的每个区域染色程度分0~3分,0分为无染色,1分为少量散在点状染色,2分为较多点状染色但未融合成片,3分为出现片状染色[6]。

2结果
两组患者术前1d各眼表检查的差异均无统计学意义(P>0.05,表1)。对两组数据进行重复测量资料的方差分析:NIKf-BUT、SⅠt和角结膜丽丝胺绿染色评分的球性检验结果显示均P<0.01,说明测量数据不符合球形数据,数据间存在相关性,需用多变量检验结果。各眼表检查的时间因素均有统计学意义(Roy的最大根法,F=641.548,112.907,96.415,均P<0.01,图1~3),说明上述检查结果有随时间变化的趋势,且各检查结果的时间因素和两术式间存在交互效应(Roy的最大根法,F=10.114,3.524,6.807,均P<0.01,表2~4),说明各眼表检查的时间因素作用随着术式差异而不同。进一步采用两两比较LSD-t检验和独立样本t检验分析如下。
2.1两组患者手术前后NIKf-BUT变化两组患者术后和术前NIKf-BUT相比均缩短,差异有显著统计学意义(均P<0.01,图1);A组与B组相比,术后1wk、1mo和3mo时,A组的NIKf-BUT明显短于B组,差异有显著统计学意义(均P<0.01,表2)。
2.2两组患者手术前后SⅠt变化两组患者术后1wk、1mo和术前1d相比均减少,差异有显著统计学意义(均P<0.01,图2);A组与B组相比,术后1wk和1mo时,A组的SⅠt少于B组,差异有统计学意义(均P<0.05,表3)。
表2术后两组患者的NIKf-BUT比较

,s)
注:A组:联合手术组;B组:Trab组;交互效应F=10.114,P<0.01;bP<0.01vsB组。
表3术后两组患者的SⅠt比较

,mm/5min)
注:A组:联合手术组;B组:Trab组;交互效应F=3.524,P=0.021;aP<0.05vsB组。
表4术后两组患者的丽丝胺绿染色评分比较

±s,分)
注:A组:联合手术组;B组:Trab组;交互效应F=6.807,P=0.001;bP<0.01vsB组。
2.3两组患者手术前后角结膜丽丝胺绿染色评分两组患者术后和术前相比均升高,差异有统计学意义(均P<0.01,图3);A组与B组相比,术后1wk和1mo时,A组的角结膜丽丝胺绿染色评分高于B组,差异均有显著统计学意义(均P<0.01,表4)。
3讨论
青光眼患者常受眼表疾病影响[3]。抗青光眼手术和眼表症状相关[7],可治疗青光眼,也可影响眼表[8-9]。然而,联合手术和Trab对PACG患者眼表影响的对比研究较少。Keratograph 5M可无创测量泪膜破裂时间,反映较客观的泪膜稳定性;无表面麻醉下SⅠt可反映单位时间内的反射性泪液分泌量;角结膜丽丝胺绿染色是眼表活体细胞染色,可显示变性失活的和缺乏黏蛋白覆盖的角结膜上皮细胞。由此,我们通过上述检查来比较联合手术和Trab对眼表的影响。
本研究术后1wk和1mo与术前相比,A、B两组的NIKf-BUT均缩短,泪液分泌量减少,角结膜上皮丽丝胺绿染色程度加重,而术后1wk和1mo时,A组的NIKf-BUT均短于B组,SⅠt均低于B组,角结膜上皮染色程度重于B组。说明在术后1mo内两种术式均使泪膜稳定性下降,反射性泪液分泌量减少,角结膜上皮受损,且联合手术较Trab对患者眼表的影响大。由于两手术中都可损伤角结膜上皮,且联合手术时,角结膜切口较大,器械进出切口次数较多,加之超声能量的释放、超乳头对切口组织的热效应,均使联合手术对角膜神经、角膜缘干细胞和角结膜上皮的损伤程度更重。角膜切口损伤程度决定了术后角膜敏感性减少程度[9],而超声乳化后中央角膜敏感性可显著下降,影响泪液反射性分泌[10],且手术时间延长可使角膜神经的损伤加重[11],角膜敏感性更低,因此联合手术较Trab的术后反射性泪液分泌减少。联合手术中开睑器较长时间挤压眼睑、生理盐水多次冲刷眼表以及手术光源长时间照射眼表均可加重损伤睑缘和角结膜上皮。研究显示,Trab术后结膜上皮鳞状化生、结膜杯状细胞减少、角结膜上皮细胞着染[12],而超声乳化手术也可使结膜杯状细胞丢失和结膜上皮鳞状化生,且手术时间越长越严重[9],确实联合手术后角结膜上皮损伤更大。由于术后角膜敏感性降低,瞬目频率减少,促使泪液蒸发;角膜上皮微绒毛和微皱襞破坏,导致角膜表面稳定效应下降;结膜杯状细胞受损,黏蛋白分泌减少,使水样-黏蛋白层变薄,泪膜的抗张强度降低,又使泪膜表面张力增加,还使泪膜黏液层对眼表面上皮的黏附功能下降,各种因素共同导致泪膜稳定性下降[13],使联合手术后泪膜更不稳定。本研究中图1~3显示,联合手术的不良影响在术后1wk内尤为明显,术后1mo时,两术式的不良影响程度趋缓。说明联合手术对术后早期眼表影响较大;但影响随着时间变化而相近,这可能与术后眼表的自我病理修复有关。

图1两组内各时间点患者的NIKf-BUT组内时间效应F=641.548,P<0.01;bP<0.01vs术前。

图2两组内各时间点患者的SⅠt组内时间效应F=112.907,P<0.01;bP<0.01vs术前1d。
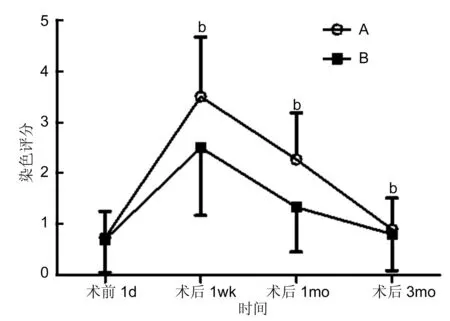
图3两组内各时间点患者的丽丝胺绿染色评分组内时间效应F=96.415,P<0.01;bP<0.01vs术前1d。
本研究术后3mo与术前相比,A、B两组的NIKf-BUT均缩短,角结膜上皮染色程度仍加重,而术后3mo时,A组的NIKf-BUT仍短于B组。说明术后3mo时泪膜仍都不稳定,受损的角结膜上皮仍未完全恢复,且联合手术较Trab对泪膜稳定影响大。如图1所示,联合手术后中晚期泪膜稳定性的恢复较Trab慢,这可能与联合手术后眼内和眼表炎症反应大有关。研究显示青光眼滤过手术可使患者结膜炎症化[14],超声乳化手术也可使结膜上皮细胞的炎症标记物表达增强[15],推测联合手术后房水中可有更多炎症因子,诱导炎症反应,使滤过泡处的结膜杯状细胞变性失活,影响泪膜稳定性,但具体仍需进一步研究,为术后中晚期是否仍需抗炎治疗提供依据。
青白联合手术治疗PACG合并白内障正逐渐被广泛认可[2]。本研究显示联合手术对PACG患者眼表的影响较Trab大,因此行抗青光眼手术,尤其选择联合手术时,应减少角结膜上皮损伤,减少超声能量,缩短手术时间。术后早期积极诊查患者眼表状态,适当运用人工泪液进行干预,保护眼表;术后中晚期继续防控泪膜不稳定,探索并合理运用抗炎药物和新型泪膜稳定剂,尽量减少手术对患者眼表的影响,使患者具有更好的眼表舒适度和生活质量。
参考文献
1 Quigley HA,Broman AT. The number of people with glaucoma worldwide in 2010 and 2020.BrJOphthalmol2006;90(3): 262-267
2 姚克.青光眼白内障联合手术需重视的若干问题.中华眼科杂志 2013;49(5):385-388
3 Mathews PM,Ramulu PY,Friedman DS,etal.Evaluation of ocular surface disease in patients withglaucoma.Ophthalmology2013;120(11):2241-2248
4 吴娜,张蕊. 青光眼合并白内障患者联合手术后眼表泪膜变化临床观察.山东医药 2014;54(2):75-77
5 Lee SY, Wong TT, Chua J. Effect of chronic anti-glaucoma medications and trabeculectomy on tear osmolarity.Eye2013;27(10):1142-1150
6 中华医学会眼科学分会角膜病学组.干眼临床诊疗专家共识(2013年).中华眼科杂志 2013;49(1):73-75
7 Lopez EF,Karaca EE,Ekici F,etal.Symptoms reported by patients with varying stages of glaucoma: Review of 401 cases.CanJOphthalmol2014;49(5):420-425
8 Neves Mendes CR, Hida RY, Kasahara N. Ocular surface changes in eyes with glaucoma filtering blebs.CurrEyeRes2012;37(4):309-311
9 Oh T, Jung Y, Chang D,etal. Changes in the tear film and ocular surface after cataract surgery.JpnJOphthalmol2012;56(2):113-118
10 Khanal S, Tomlinson A, Esakowitz L,etal. Changes in corneal sensitivity and tear physiology after phacoemulsification.OphthalmicPhysiolOpt2008;28(2):127-134
11 Sitompul R, Sancoyo GS, Hutauruk JA,etal. Sensitivity change in cornea and tear layer due to incision difference on cataract surgery with either manual small-incision cataract surgery or phacoemulsification.Cornea2008;27(Suppl 1):S13-18
12 Baudouin C. Ocular surface and external filtration surgery: mutual relationships.DevOphthalmol2012;50(4): 64-78
14 Batra R, Tailor R, Mohamed S. Ocular surface disease exacerbated glaucoma: optimizing the ocular surface improves intraocular pressure control.JGlaucoma2014;23(1):56-60
DOI:10.3980/j.issn.1672-5123.2016.4.27
收稿日期:2015-12-29 修回日期: 2016-03-17
通讯作者:宋愈,主任医师,研究方向:青光眼、白内障、眼底病.songyu5538185@sina.cn
作者简介:蒋磊,硕士,主治医师,研究方向:青光眼、白内障、眼表疾病。
目的:探讨两种术式对原发性闭角型青光眼患者眼表的影响。
方法:选择合并白内障的原发性闭角型青光眼患者60例60眼,随机分成A、B两组,各30例30眼,A组行小梁切除联合白内障超声乳化+人工晶状体植入术,B组行小梁切除术,比较两组患者术前1d和术后1wk,1、3mo的非接触性首次泪膜破裂时间(NIKf-BUT)、泪液分泌试验(SⅠt)和角结膜丽丝胺绿染色评分。
结果:(1)NIKf-BUT:两组患者术后和术前相比均缩短,差异有显著统计学意义(均P<0.01);A组与B组相比,术后1wk、1mo和3mo时,A组的NIKf-BUT(2.78±1.44、3.72±0.94、5.95±0.81s)明显短于B组(4.54±1.68、5.14±1.01、8.34±1.15s),差异有统计学意义(t=-4.341、
