糖尿病患者血糖调控的困惑与对策
2011-11-28邱明才
刘 萍 邱明才
血糖达标,对医生和患者而言是一件十分重要的工作,但在临床工作中,有相当比例的糖尿病患者的血糖居高不下,医生只有通过增加胰岛素的剂量或应用胰岛素泵来达到降低血糖的目的。但仍有许多患者的血糖不达标,更有甚者,越是增加胰岛素的剂量,血糖越高,特别是空腹血糖。当治疗无效时,一些医生就会采用狂轰乱炸的治疗模式,各种药物一起上阵,患者的医疗费用直线攀升。人工合成的胰岛素是医生调控血糖的重要手段,但并非唯一的手段,其他各种类型的口服药也是非常重要的降低血糖的手段。在一些情况下,医生可能会选用几种药物联合治疗来达到降低血糖的目的。然而,当治疗结果距离期许的目标越来越远时,医生就会感到困惑和无奈,患者也会表现出难以忍耐的焦急和躁动不安,空腹血糖比较高时尤为如此。
一般认为,胰岛素的绝对不足和(或)相对不足是导致血糖升高的重要原因。其实,机体对血糖调控的机制十分复杂。不仅降糖激素(人体内唯一的降糖激素是胰岛素)不足可以引起高血糖,若升糖激素(如胰高血糖素、皮质醇、生长激素和肾上腺素等)过高,也可以出现高血糖。当应用胰岛素剂量过大时,患者会出现低血糖的症状,如心悸、气短和全身冷汗等,少数患者可同时出现低血压、心律紊乱,严重者可以死亡,然而多数患者不会出现上述症状和危象。在服用糖水后,上述症状可能会迅速消失,但血糖会出现大幅度反弹,出现明显的高血糖,这就是所谓的Somagy现象。这时候患者的血糖像是一匹难以驾驭的野马,若要再增加胰岛素的剂量,患者和医生都要承担非常大的风险,而若减少胰岛素又似乎与我们调控血糖的理念相悖。其主要原因是人体内升糖激素与降糖激素之间存在着严重不平衡,从而导致患者血糖忽高忽低。笔者高糖血症的概念已经提出许久了,关于糖毒性对人体的伤害的讨论也有很久了,随后又出现了脂毒性理念,然后又有人提出糖尿病是一种血管病的观点,不一而足。笔者于6年前提出,大多数糖尿病的发生与免疫损伤有关,糖尿病可导致患者出现多器官损伤[1]。据临床研究发现,糖尿病合并垂体损伤的患者非常多,即患者至少有2个内分泌腺体即胰腺和垂体受损,极个别的患者还可能出现阿狄森病(Addison’s病),即胰腺和肾上腺都受损,患者的乳晕和掌纹变黑。在这种情况下,肾上腺皮质激素的不足就显得比胰岛素缺乏更为重要,因为后者是维持人体生存最重要的激素。适时地补充肾上腺皮质激素是挽救患者生命的正确选择。由此可见,血糖过高或过低都与体内升糖激素和降糖激素失衡有关。所以,维持上述两类激素对血糖调控的平衡是获得血糖达标的重要前提。
正常情况下,人体分泌的胰岛素量只有20~30 U,所以普通患者每日应用的胰岛素量最多不应超过40 U。如果每日40 U胰岛素仍不能将血糖调控好,继续增加胰岛素不会把血糖降下来,有可能走向反面。在此情况下,可以采用相反的思路去治疗,即减少每日的胰岛素用量,加上少量的升糖激素(如氢化考地松20 mg或醋酸泼尼松5 mg),以补充升糖激素的不足,使两类激素间取得一定程度的平衡。
其理由之一是,许多患者存在肾上腺皮质激素的不足,如Addison’s病和腺垂体病变,后者的发病率远高于前者。在急性期,糖尿病患者可以合并垂体炎,青少年糖尿病患者可见垂体增大,垂体柄增粗或左偏,而成年发病的糖尿病患者的垂体核磁检查可以发现鞍上池下疝,见图1、2,严重者可以有空泡蝶鞍或垂体周围的占位病变,性质各异。这是垂体炎后组织纤维化,垂体萎缩,体积变小的必然结果。脑脊液下沉,进一步压迫垂体,垂体功能低下就会逐渐显现出来。这些患者的血钠偏低,甚至出现低钠血症。血皮质醇的检测结果在无任何应激的条件下为正常低值或低于正常,肾上腺皮质激素(ACTH)多偏低,但尿皮质醇均低于正常。当有应激存在时,ACTH和皮质醇甚至可以高于正常。所以,医生应把血钠水平与ACTH和血尿皮质醇结合起来进行分析,从而判断胰岛素用量的多少。当胰岛素用量过多时,血皮质醇水平普遍升高。这时应该适当地减少胰岛素的用量,同时补充20 mg氢化可的松(也可以用5 mg醋酸泼尼松代替),就可以取得血钠上升和血糖下降的结果。在绝大多数的情况下,这种方法是有效的,笔者已有十几年的成功经验。因为鞍上池下疝是一种无法治疗的疾病,所以应用激素替代疗法是较无奈的选择。
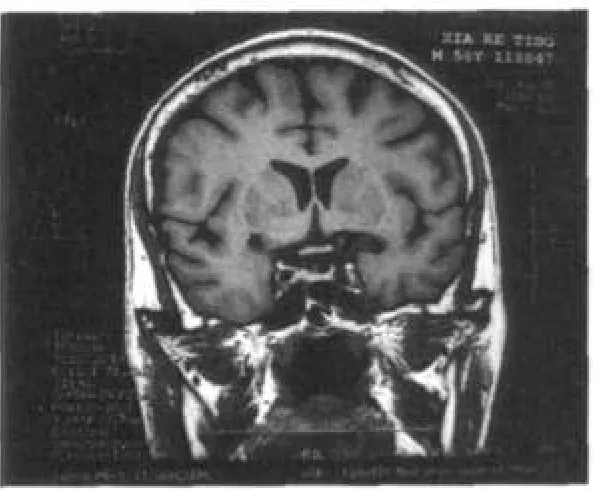
图1 核磁共振显示糖尿病患者存在的鞍上池下疝(矢状位)

图2 核磁共振显示糖尿病患者存在的鞍上池下疝(侧位)
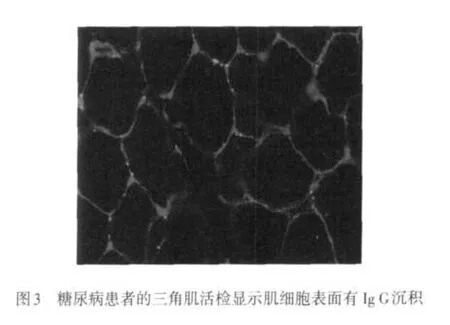
胰岛素抵抗也是导致医生增加胰岛素用量的又一重要原因。传统的胰岛素抵抗与脂肪细胞内的过氧化物酶体增生物激活受体(PPAR)-r有关,导致胰岛素不能参与血糖的调控,罗格列酮和吡格列酮的作用机制就在于此。该药不同于其他药物的作用就在于该药起效慢,大约需要2个月的时间。而绝大多数口服药物需要几分钟或几十分钟就可以产生作用。为什么该药起效的时间如此之长呢?笔者在临床上开展的三角肌活检则从另外一个方面来诠释为什么应用大剂量的胰岛素,血糖仍居高不下的原因。笔者至今已经完成了500多例患者的三角肌活检,仅原发性醛固酮增多症患者的三角肌为阴性,其他与肿瘤无关,与先天性疾病无关的内分泌疾病均存在不同程度和不同组合的免疫球蛋白和补体的沉积,如IgG、IgA、IgM、C3、C1q和纤维相关性抗体(fibrin-related antibody,FRA),其中以IgG和FRA居多[2],见图3。所以,笔者认为绝大多数糖尿病应该是一种自身免疫性疾病,是一种多器官受到免疫损伤的疾病。即胰岛与其他各种器官同时受损,高血糖首先出现,临床医生就把高血糖称为糖尿病,而其他器官的病变相对较晚出现或不如高血糖容易被发现,则误认为是糖尿病的慢性并发症。三角肌活检则是对传统理论的最有力的挑战。当遇到患者的胰岛素用量足够而血糖又居高不下时,三角肌活检则可以帮助我们找到打开有效降低血糖大门的钥匙。笔者试用醋酸泼尼松(5 mg/次,3次/d)去治疗肌肉细胞表面的免疫复合物,可在1周内大幅降低空腹血糖。随着时间的推移,血糖会出现平稳地下降,无论是空腹血糖,还是餐后血糖。更有甚者,患者可以出现低血糖,这就需要医生减少胰岛素的用量,以免出现严重的低血糖。就眼前目的而言,采取科学的方法把血糖降到医患双方都能接受的水平是医生必须要完成的任务。但就糖皮质激素的药理学作用而言,糖皮质激素具有肯定的升糖作用,但该药一旦进入人体后,其作用就变得非常复杂。一方面,糖皮质激素本身具有肯定的升高血糖的作用,另外一方面,它又具有补充机体肾上腺皮质激素的功能。非常重要的是,如此剂量的糖皮质激素还有肯定的免疫抑制作用,使得肌肉细胞表面的免疫复合物被去掉,暴露肌肉细胞表面的胰岛素受体,使得胰岛素可以与其受体结合,将葡萄糖变为6-磷酸葡萄糖进入细胞内,从而使血糖下降。这是一种全新的降低血糖的理念,听起来似乎有些匪夷所思,但不进行研究,不开展活组织检查,则很难理解并实施上述的治疗理念。面对居高不下的高血糖,医生也就只有望天长叹的权利了。
疾病是复杂的,很难用一种简单的思维方法解决患者的所有问题。关键还是要认真分析病情,进行个体化治疗。根据患者的具体病情采取适合患者的治疗理念和治疗方法才是为患者解除疾苦的正确治疗途径。任何千篇一律的治疗方法和治疗手段都是不可取的,也不可能取得满意疗效。另一方面,任何理论只有在实践中得到检验,要在患者身上得到验证。特别是临床工作更是千变万化,没有固定的、僵化的治疗模式可供参考。灵活机动的治疗思维和认真科学地分析病情是采用合理科学治疗方法的前提。没有正确理论的指导,只会人云亦云,鹦鹉学舌般地去治疗高血糖是很难达到患者预期的。
[1]高桦,邱明才.应加强对部分2型糖尿病患者多器官免疫损伤的研究[J].中华医学杂志,2005,85(12):793-795.
[2]邱明才,郑方遒.三角肌活检:揭示胰岛素抵抗全新机制[J].中国医学论坛报,2010-4-29.
