腹腔镜下多发性子宫肌瘤剔除术的临床应用
2011-05-25方雅琴田国琴潘剑娣张志英吴芬英陈建炜倪惠娟
方雅琴 田国琴 潘剑娣 张志英 徐 虹 吴芬英 陈建炜 沈 华 倪惠娟
(浙江绍兴县中心医院 312030)
随着腹腔镜设备的改进,操作技术的不断熟练,使腹腔镜在子宫肌瘤剔除术中的应用逐渐成熟。近年来,本院对30例要求保留子宫的多发性子宫肌瘤患者,施行了腹腔镜下子宫肌瘤剔除术,均获得满意效果。报道如下:
1 资料与方法
1.1 一般资料 2008年3月至2009年9月,本院连续选择58例有手术指征而要求保留子宫的多发性子宫肌瘤患者,年龄最小25岁,最大49岁,平均(38.3±4.3)岁。将入选患者分为腹腔镜组和开腹组。腹腔镜组30例,年龄(38.4±4.0)岁;肌壁间多发肌瘤14例(46.7%),阔韧带内多发肌瘤2例(6.7%),浆膜下和肌壁间多发肌瘤8例(26.7%),浆膜下多发肌瘤6例(20.0%);2个肌瘤15例(50.0%),3个肌瘤10例(33.3%),4个肌瘤3例(10.0%),5个肌瘤2例(6.7%);最大肌瘤8cm×8cm×7cm。开腹组28例,年龄(38.1±4.4)岁;肌壁间肌瘤18例(64.3%),浆膜下和肌壁间多发肌瘤4例(14.3%),浆膜下肌瘤4例(14.3%),阔韧带肌瘤2例(7.1%);2个肌瘤15例(53.6%),3个肌瘤8例(28.6%),4个肌瘤3例(10.7%),5个肌瘤2例(7.1%);最大肌瘤8cm×8cm×8cm。术前常规行宫颈细胞学检查,月经不正常者行诊断性刮宫排除子宫内膜恶性变。
1.2 方法
1.2.1 腹腔镜下子宫肌瘤剔除术 术前由参加手术的医师与B超医师一起观察肌瘤的位置、大小及个数。手术采用气管插管全身麻醉,取膀胱截石头低位,内镜进入腹腔后检查子宫大小、形状、肌瘤部位,根据生长部位采用不同术式。带蒂浆膜下肌瘤:粗蒂肌瘤用1号吸收线套扎蒂部1~2道,在距子宫壁1.5cm处用单极电凝钩离断;细蒂肌瘤用双极电凝后剪断,保留1cm以上的蒂;壁间肌瘤及无蒂浆膜下肌瘤,于子宫的肌层注入0.9%氯化钠注射液(生理盐水)20ml+垂体后叶素12U,用单极电凝钩切开肌瘤表面假包膜,切口长度为肌瘤径的3/4,深达肌核,有齿爪钳夹持肌瘤,边牵拉边钝性分离直至肌瘤剔除,单极或双极电凝止血,0号可吸收性缝线连续缝合子宫切口;阔韧带内肌瘤周围组织疏松、血运丰富,打开阔韧带前、后叶分离肌瘤时,要分清解剖层次,采用连续缝合法闭合瘤腔,缝合时要避免损伤子宫动脉或输尿管。肌瘤用子宫粉碎仪旋切后取出。
1.2.2 开腹子宫肌瘤剔除术 采用腰硬联合麻醉,按常规操作进行。
2 结果
两组手术均取得成功,无一例发生并发症,腹腔镜手术无中转开腹。腹腔镜组患者术后有Ⅱ级以上疼痛6例(20.0%),开腹组21例(70.0%),发生率比较差异有统计学意义(χ2=17.608,P<0.01)。腹腔镜组手术时间较开腹组长,而术后肛门排气时间和住院时间明显少于开腹组,差异均有统计学意义。两组术中出血量接近。详见表1。
表1 两组患者手术情况比较 (s)
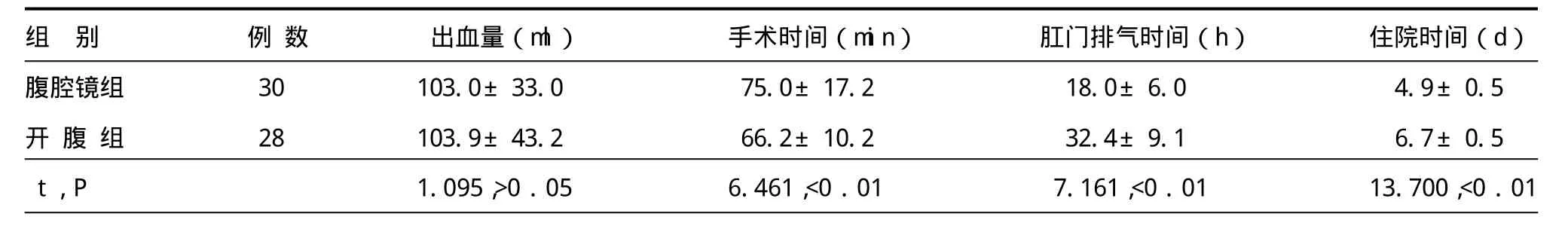
表1 两组患者手术情况比较 (s)
组 别 例 数 出血量(ml)手术时间(min)肛门排气时间(h)住院时间(d)腹腔镜组 30 103.0±33.0 75.0±17.2 18.0±6.0 4.9±0.5开 腹 组 28 103.9±43.2 66.2±10.2 32.4±9.1 6.7±0.5 t,P 1.095,>0.05 6.461,<0.01 7.161,<0.01 13.700,<0.01
3 讨论
1979年,Semm首次提出了腹腔镜下子宫肌瘤剔除术,作为保留生育能力的一种治疗方法。近年来,腹腔镜子宫肌瘤剔除术正在逐渐替代开腹肌瘤剔除成为子宫肌瘤患者的微创伤手术治疗选择[1]。此手术具有外观美、创伤小、恢复快、住院时间短、术后疼痛轻、并发症少等优点,因此,被认为是保留器官的理想术式。开腹子宫肌瘤剔除术,因腹壁切口长、术中对胃肠道干扰多、术后疼痛明显、术后恢复慢、术后盆腔粘连机会多,将渐渐被腹腔镜手术所代替,但对于肌瘤较大、个数较多的宫颈肌瘤,仍以开腹手术为宜。通过本次研究,我们进一步提高了对腹腔镜下子宫肌瘤剔除术可行性、安全性的认识,为要求保留子宫的年轻患者提供好的手术方式,具有重要的临床应用价值。
腹腔镜下多发性子宫肌瘤剔除术的主要问题是减少手术出血、避免损伤以及切口的缝合。在腹腔镜下通过正确的手术方法、娴熟的手术技巧,拓宽了腹腔镜下子宫肌瘤剔除术的手术适应证[2]。粗蒂浆膜下肌瘤采用套扎,细蒂浆膜下肌瘤采用电凝,并保留1~1.5cm的残端,可避免出血。肌壁间肌瘤及无蒂浆膜下肌瘤,止血的关键是正确、快速的层次分离和娴熟的镜下缝合技巧。我们在剔除肌瘤前用垂体后叶素在肌瘤周围注射以减少出血,保持术野的清晰度,减少对腹腔的干扰。选好切口后用电凝刀深切直达肌瘤组织,切口长度应充分。肌瘤基底部是血液供应的主要来源,应先电凝后紧贴瘤体切断。手术切口的选择技巧:①注意解剖位置,避免损伤输卵管、输尿管、子宫血管等。②切口方向应方便镜下操作,肌壁间肌瘤及无蒂浆膜下肌瘤在前壁和后壁采用斜横向切口,侧壁用近宫体侧斜纵向切口。宫颈后方肌瘤采用尽量靠近上方的斜纵向切口。宫底部切口应注意与宫角保持一定的距离,以免将输卵管牵连到切口中去。阔韧带肌瘤,多根据肌瘤外突的方向选择前后壁切口。前壁切口先将膀胱腹膜返折剪开,推开膀胱,或直接在膀胱返折上方切开再推开膀胱;后壁切口要清楚辨认输尿管走向,以免电凝损伤、误扎或切断输尿管[3]。③对较大或较深的创面主张分层连续缝合,避免形成死腔。较深肌瘤剔除后子宫黏膜层破裂时,不缝合黏膜层,先缝合内1/3肌层,使黏膜层对合良好,再缝合剩余浆肌层。④较大肌瘤剔除后,对多余的瘤壁应予切除,以减少术后感染的发生。
通过本次观察笔者认为,行腹腔镜下肌瘤剔除术应注意以下几点:①肌瘤以3~8cm大小的为宜,小于3cm的壁间肌瘤子宫表面无改变,且缺乏手指触摸感觉,易遗漏,此点术前须与患者交待清;剔除较小壁间肌瘤前避免注射垂体后叶素,通过器械的划拨找到肌瘤。而大于8cm的壁间肌瘤创面大,易出血。体积较大的肌瘤术前可用促性腺激素释放激素(GnRH)3个月,缩小肌瘤50%,减少子宫血运。②肌瘤个数以少于5个为宜,且相互靠近的肌瘤宜同一切口剔除。③黏膜下肌瘤一般为禁忌,但壁间突向宫腔的不是禁忌证。当然,随着内镜手术器械的不断改进和操作技术的日臻完善,腹腔镜下子宫肌瘤剔除术的手术指征会不断拓宽,使腹腔镜下子宫肌瘤剔除不再局限于浆膜下肌瘤,即使对于阔韧带、肌壁间甚至突入子宫腔内的多发肌瘤,也同样适用。腹腔镜下多发性子宫肌瘤剔除术主要是医生选择患者而不是盲目追求术式,医生通过选择恰当的患者,达到最佳的治疗效果[4]。
[1]隋龙.子宫肌瘤的内镜手术治疗[J].中国微创外科杂志,2007,7(3):201-203.
[2]许学岚,张娟娟,王春平,等.腹腔镜下复杂子宫肌瘤剔除术的可行性分析[J].中华妇产科杂志,2006,41(7):464-466.
[3]李斌.腹腔镜子宫切除并发症的防治[J].中国微创外科杂志,2005,5(3):169-171.
[4]李光仪.实用妇科腹腔镜手术学[M].北京:人民卫生出版社,2006:23.
