新生儿足跟血TSH初筛阳性的危险因素研究
2024-05-14杜小云权秋宁
杜小云,屈 萍,于 青,权秋宁
陕西省宝鸡市妇幼保健院遗传室,陕西宝鸡 721004
先天性甲状腺功能减低症(CH)是小儿常见的内分泌疾病,由患儿甲状腺先天性功能障碍或母体妊娠期间饮食中缺碘而发病[1]。大部分CH患儿在出生时并无明显症状,部分患儿可能有暂时性低体温、四肢苍白、眼距宽等症状。该病对患儿智力发育影响较大,CH患儿在儿童期常有智力发育迟缓、生长发育落后等症状[2]。CH一旦出现症状,是不可逆转的,而在新生儿期尽早发现并及时给予有效治疗,神经系统的症状常是可逆的,能够显著改善CH患儿远期预后[3]。目前针对CH的临床诊断有新生儿筛查和血清三碘甲状腺原氨酸(T3)、甲状腺素(T4)、促甲状腺素(TSH)测定、核素检查等[4-5]。我国有明确规定要求采集新生儿足跟血检测TSH水平作为初筛,对TSH初筛阳性的新生儿再检测血清T4、TSH水平,以明确是否存在CH[6-7]。虽然足跟血TSH初筛方法简便,具有一定诊断价值,但仍然存在一些因素会造成TSH初筛假阴性,导致漏诊[8]。为减少临床漏诊率,本研究对新生儿足跟血TSH初筛阳性及健康新生儿的一般资料与母体临床特征进行对比分析,以探讨新生儿足跟血TSH初筛阳性与母体临床特征的相关性。现报道如下。
1 资料与方法
1.1一般资料 选取2020年5月至2022年5月于本院分娩的562例新生儿为研究对象。本研究经本院医学伦理委员会审核通过(批号:2020-06号),所有研究对象家属对本研究均知情同意。纳入标准:新生儿及母体各项临床资料完整。排除标准:(1)已明确新生儿合并其他先天性疾病;(2)新生儿足跟血保存过程中可能不规范或被污染;(3)新生儿或母体出现突发疾病;(4)新生儿存在免疫功能异常。
1.2方法
1.2.1TSH初筛 (1)标本采集:新生儿出生3~7 d,充分哺乳,皮肤消毒后使用采血针针刺足跟内侧,用棉球擦去第1滴血,然后使用专用滤纸片接触血滴,注意避免接触皮肤;血斑以自然渗透滤纸且正反面血斑一致为标准,于血片信息卡上标注单位名称、产妇姓名、产妇年龄、新生儿性别、出生日期及联系电话。室温下晾干,放入无菌塑料袋内,置于2~8 ℃冰箱保存。(2)TSH检测:在全自动分析仪(生产厂家:芬兰Wallac公司,型号:DELFIA 1234)上通过免疫荧光法检测血片TSH水平,严格按照试剂盒说明步骤进行操作。TSH≥9 mIU/L为初筛阳性[9]。
1.2.2分组 TSH阳性患儿纳入TSH阳性组,TSH阴性患儿纳入健康组。
1.3观察指标 比较两组一般资料(包括性别、胎龄、分娩时间、出生体质量)及母体临床特征[有无妊娠期贫血[10]、血红蛋白水平、有无妊娠期糖尿病[11]、空腹血糖(FBG)水平、有无甲状腺功能减退[12]、有无甲状腺功能亢进症、TSH水平、游离T3(FT3)水平、游离T4(FT4)]水平。

2 结 果
2.1两组一般资料及母体临床特征比较 TSH初筛结果显示,17例新生儿的足跟血TSH初筛为阳性(TSH阳性组),另选取100例足跟血TSH初筛阴性新生儿为健康组。两组性别、胎龄、分娩时间、母体妊娠期贫血比例、母体血红蛋白水平、母体妊娠期糖尿病比例、母体FBG水平及母体甲状腺功能亢进症比例比较,差异均无统计学意义(P>0.05);TSH阳性组低体质量新生儿比例、母体甲状腺功能减退比例、母体TSH水平显著高于健康组,而母体FT3、母体FT4水平显著低于健康组,差异均有统计学意义(P<0.05)。见表1。
表1 两组一般资料及母体临床特征比较[n(%)或
2.2新生儿足跟血TSH初筛阳性的多因素Logistic回归分析 将表1中差异有统计学意义的指标纳入多因素Logistic回归分析,以TSH初筛结果是否为阳性为因变量(是=1,否=0),以出生体质量(低体质量=1,正常、巨大儿=0)、母体甲状腺功能减退(是=1,否=0)、母体TSH(原值输入)、母体FT3(原值输入)、母体FT4(原值输入)为自变量。结果显示,出生低体质量、母体甲状腺功能减退、母体TSH水平升高、母体FT3水平降低、母体FT4水平降低是新生儿足跟血TSH初筛阳性的危险因素(P<0.05)。见表2。

表2 新生儿足跟血TSH初筛阳性的多因素Logistic回归分析
2.3母体TSH、FT3、FT4对新生儿足跟血TSH初筛阳性的诊断效能 ROC曲线分析结果显示,母体TSH、FT3、FT4单独诊断新生儿足跟血TSH初筛阳性的曲线下面积(AUC)分别为0.713、0.718、0.661。见表3、图1。

图1 母体TSH、FT3、FT4单独诊断新生儿足跟血TSH初筛阳性的ROC曲线
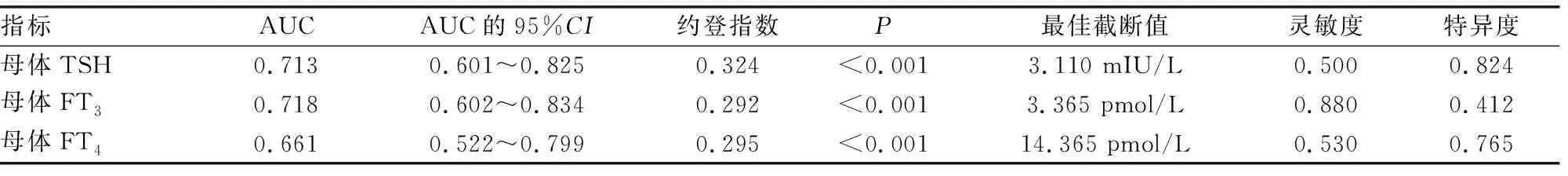
表3 母体TSH、FT3、FT4对新生儿足跟血TSH初筛阳性的诊断效能
3 讨 论
甲状腺是人体最大的内分泌腺,主要功能是合成T4和T3,T4的合成与释放受TSH释放激素(TRH)与TSH控制,而T4又会负反馈性抑制TSH的分泌[13]。当甲状腺功能减退时,T4水平下降,为恢复T4正常水平,TSH水平上升。因此,TSH水平上升、FT4水平下降是CH的典型特征。目前认为,造成CH的主要原因有甲状腺发育不全、甲状腺素合成途径中酶缺陷等[14-15]。尽早确诊并治疗CH,可大幅度改善新生儿预后,因此,临床早期筛查尤为重要。
本次研究结果显示,TSH阳性组出生低体质量新生儿比例显著高于健康组(P<0.05),提示出生低体质量或与新生儿足跟血TSH初筛阳性有关。TSH由垂体分泌,受到下丘脑分泌的TRH及甲状腺分泌的T4共同调节。TSH高于正常水平通常提示可能存在原发性甲状腺功能减退、甲状腺激素抵抗综合征等疾病。于春冬等[16]对青岛地区新生儿CH筛查结果进行分析,发现低出生体质量新生儿CH发病率高于正常体质量新生儿。韦荣敏等[17]研究发现,低体质量新生儿确诊CH的概率为1/500,显著高于正常体质量新生儿及巨大儿,本研究结果与其存在一致之处。分析原因可能是出生低体质量新生儿多存在发育不良,其下丘脑-垂体-甲状腺轴先天性发育不全,导致甲状腺功能低于正常水平[18],使CH发病率上升。这提示在临床工作中,若发现胎儿发育不良、出现低体质量的情况,可予以一定干预,帮助在胎儿娩出前发育完善。但张志强等[19]的研究报道,胎龄与新生儿CH筛查之间存在一定关系,而本研究结果显示,两组新生儿之间胎龄比较,差异无统计学意义(P>0.05),存在不同之处,这可能与本研究纳入样本量较少有关。
除了出生体质量低于正常水平可能导致新生儿足跟血TSH初筛阳性外,母体相关临床特征也与新生儿TSH水平、新生儿是否发生CH密切相关。龙伟等[20]研究报道,新生儿足跟血TSH水平与孕妇年龄、分娩孕周及妊娠是否合并甲状腺功能减退等因素有关,且多因素Logistic回归分析结果显示妊娠合并甲状腺功能减退是新生儿足跟血TSH水平升高的危险因素(P<0.001)。明丹等[21]对TSH初筛阳性及阴性新生儿的一般资料及母体临床特征进行分析,发现TSH初筛阳性及确诊CH的新生儿的母体甲状腺功能减退比例、TSH水平较正常新生儿更高,FT3和FT4水平更低。本研究结果显示,TSH阳性组母体甲状腺功能减退比例、母体TSH水平显著高于健康组,母体FT3、母体FT4水平显著低于健康组,差异均有统计学意义(P<0.05),与既往研究存在相似之处。因此,临床对合并甲状腺功能减退的孕妇,需格外关注加强甲状腺功能筛查并积极采取措施治疗,以减少新生儿CH的发生率。
本研究中多因素Logistic回归分析结果显示,出生低体质量、母体甲状腺功能减退、母体TSH水平升高、母体FT3、母体FT4水平降低是新生儿足跟血TSH初筛阳性的危险因素(P<0.05),且ROC曲线分析结果显示,母体TSH、FT3、FT4诊断新生儿足跟血TSH初筛阳性的AUC分别为0.713、0.718、0.661,提示以上因素在新生儿足跟血TSH初筛阳性中均有一定诊断价值。
综上所述,出生低体质量、母体甲状腺功能减退、母体TSH水平升高、母体FT3水平降低、母体FT4水平降低是新生儿足跟血TSH初筛阳性的危险因素,初筛时需对存在以上因素的新生儿密切关注,应加强对低出生体质量新生儿的观察,加强对母体孕期有甲状腺功能异常等高危因素的随访力度,积极筛查新生儿TSH水平,以提高CH早期诊断率。本研究仍然存在不足之处,例如,纳入样本量较少,可能导致结果出现偏差。后续仍需扩大样本量,进一步探讨新生儿足跟血TSH初筛阳性的危险因素。