颈前路减压术后不放置引流管的临床疗效及安全性研究
2024-04-19刘浩洪瑛孟阳王型金刘洋王贝宇丁琛
刘浩,洪瑛,孟阳,王型金,刘洋,王贝宇,丁琛
目前,颈椎病的发病率逐年上升,且呈年轻化趋势[1]。对于合并严重神经症状和脊髓压迫的患者,常需要进行手术治疗。颈前路减压手术(anterior cervical spine surgery, ACSS)由于具有减压彻底、创伤小、出血少等优点,应用最为广泛。血肿是ACSS术后最严重的并发症之一,一旦发生可能压迫脊髓,导致肢体瘫痪,甚至危及患者生命[2-4]。因此,ACSS术后多选择放置引流管,以利于出血的引流,减少术后血肿的发生[3,5]。但ACSS 术后放置引流管推迟了患者的下床时间,限制了患者的术后康复进程。此外,引流管的放置和拔除会导致患者疼痛、恐惧和焦虑[4-6],降低患者满意度。
近年来,加速康复外科(enhanced recovery after surgery, ERAS)理念在骨科手术中的应用日趋广泛[7],其中“无管”手术是其中重要的一环。有研究报道,随着手术及止血技术的发展,ACSS 术后引流量明显减少,多数患者术后引流量<20 mL[4-5,8]。目前,尚无关于ACSS 术后不放置引流管的临床疗效及安全性的相关研究。本研究旨在探讨ACSS 术后不放置引流管是否影响患者术后临床疗效,是否增加术后血肿、吞咽困难、颈部肿胀等并发症的发生,以及是否影响患者术后康复及患者满意度。
1 资料与方法
1.1 一般资料
纳入标准:①诊断为双节段神经根型或/和脊髓型颈椎病;②行C4/5、C5/6 或C5/6、C6/7 双节段颈前路椎间盘切除植骨融合术(anterior cervical discectomy and fusion, ACDF);③内植物为Zero-P 或Zero-P VA 零切迹椎间融合器(Depuy Synthes,USA);④临床资料完整,随访12 个月以上。排除标准:①既往存在颈椎手术病史者;②合并颈椎肿瘤、结核、感染、骨质疏松、类风湿关节炎等疾病者;③术前存在吞咽困难者;④术中或术后出现脑脊液漏者;⑤临床资料不完整、失访或随访时间不足12个月的患者。
根据上述纳入与排除标准,回顾性分析2019年6月至2020 年12 月于四川大学华西医院行C4/5、C5/6 或C5/6、C6/7 双节段ACDF 的108 例患者的临床资料,其中20 例未放置引流管,88 例放置了引流管。将未放置引流管的20 例患者作为未放置引流管组,为提高研究效率,排除混杂因素,采用1∶2 匹配病例进行对照研究,按照性别相同、手术节段相同的配比条件选择放置引流管的40例患者作为放置引流管组。两组患者的年龄、性别、体重指数(body mass index,BMI)、手术节段、手术时间比较差异均无统计学意义(P均>0.05),放置引流管组患者术中出血量显著高于未放置引流管组(P<0.01),详见表1。
本研究通过四川大学华西医院生物医学伦理委员会审批通过(2019 年审946 号),患者均豁免知情同意。
1.2 手术方式
患者术前均行气管推移训练,所有手术由同一主刀医师完成。患者取仰卧位,垫颈枕、稍后伸。按标准右侧Smith-Robinson手术入路逐层显露至椎前。用短针头标记手术节段,C 型臂X 线机透视确认节段。安装Caspar撑开器,根据术前MRI、CT显示致压物特点决定减压范围,切除突出髓核及增生骨赘行彻底椎间隙减压。根据试模结果植入合适型号填充人工骨的Zero-P 或Zero-P VA 椎间融合器。再次透视确认内固定位置后,逐层关闭切口。术者根据患者一般情况、手术时间、术中出血量、组织损伤及止血情况决定是否放置引流管[8]。
1.3 术后处理
放置引流管组的患者术后24 h 左右拔除引流管,抗生素(头孢唑林钠1 000 mg,每8 h一次)预防感染24 h,激素(甲泼尼龙40 mg,每日一次)抗炎1~3 d,颈托保护3个月。
1.4 随访计划及评价指标
术后3 d、3个月、6个月、12个月及之后每年进行定期随访,复查颈椎X线片及CT颈椎骨三维重建扫描。1.4.1 一般指标:包括年龄、性别、BMI、手术节段、手术时间、术中出血量等。
1.4.2 临床疗效:术前及术后3 d、3个月、12个月采用日本骨科学会(Japanese Orthopaedic Association,JOA)评分、疼痛视觉模拟评分(visual analogue scale,VAS)进行临床疗效评估。
1.4.3 并发症:主要包括颈部血肿、颈部肿胀及吞咽困难。
本研究应用椎前软组织厚度(prevertebral soft tissue thickness, PSTT)评估患者术后3 d、3 个月、6 个月、12个月的颈部肿胀情况,具体测量方法见图1[9-10]:于颈椎侧位X 线片沿目标椎体前后缘皮质中点向前做一延长线与气管影后缘相交,该交点与椎体前缘中点的距离即为该节段的椎前软组织厚度。逐个测量C2~C7 节段椎前软组织厚度,取其均值作为患者椎前软组织厚度。由两名研究者对上述影像学指标进行两次独立测量和计算,时间间隔1 周,所获数据的平均值作为结果。
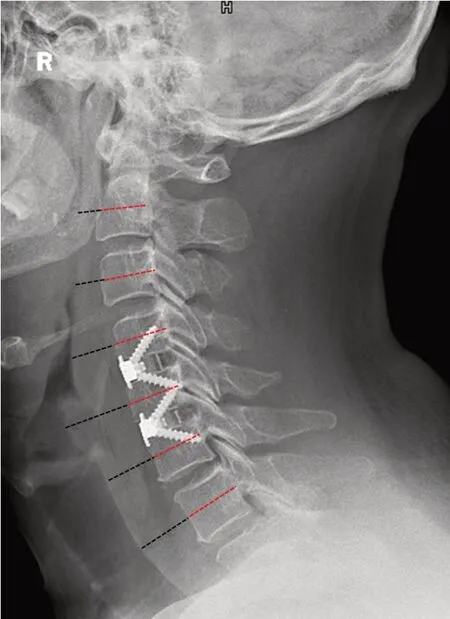
图1 PSTT的测量方法示意图
应用Bazaz 评分系统评价患者术后3 d、3 个月、12 个月的吞咽困难程度。具体分级标准为:轻度,进食固体食物时常有吞咽困难;中度,进食某些固体食物时常有吞咽困难,而进食流食时偶有吞咽困难;重度,进食大多数固体食物时常有吞咽困难,而进食流食时偶有吞咽困难。
1.4.4 术后康复:应用术后卧床及术后住院时间评估患者术后恢复情况。
1.4.5 患者满意度:通过模拟满意度量表(0~10分)进行评分,0~4 分为不满意,5~7 分为基本满意,8~10 分为非常满意。
1.5 统计学方法
采用SPSS 20.0 软件进行统计学分析。计量资料以均数±标准差表示,两组间比较应用两独立样本t检验;组内不同随访时间点比较应用配对t检验。计数资料以频数(率)表示,两组间比较应用χ2检验。以P<0.05为差异有统计学意义。
2 结果
2.1 临床疗效
未放置引流管组和放置引流管组患者在术后各随访时间点的JOA 评分,颈痛、臂痛VAS 评分均较术前有显著改善(P均<0.01)。术前和术后各随访时间点,两组患者的JOA 评分,颈痛、臂痛VAS 评分比较差异均无统计学意义(P均>0.05)。详见表2。
表2 两组患者临床疗效比较(±s,分)
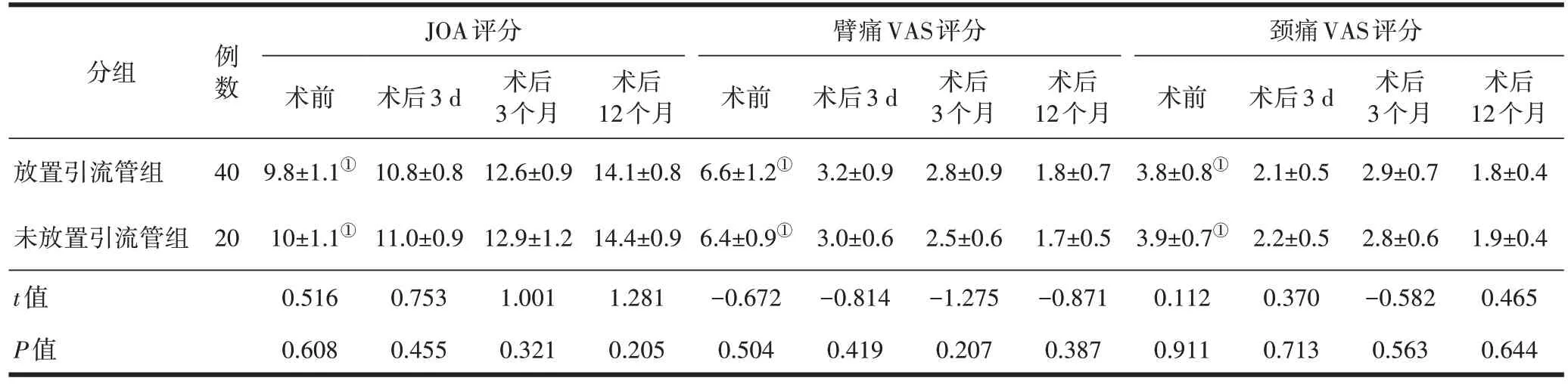
表2 两组患者临床疗效比较(±s,分)
注:①与术后各随访点比较,P<0.05。
JOA评分臂痛VAS评分颈痛VAS评分例数40分组术后12个月1.8±0.4 1.9±0.4 0.465 0.644术前术后3 d 术前术后3 d 术前术后3 d放置引流管组未放置引流管组t值P值9.8±1.1①20 10±1.1①0.516 0.608 10.8±0.8 11.0±0.9 0.753 0.455术后3个月12.6±0.9 12.9±1.2 1.001 0.321术后12个月14.1±0.8 14.4±0.9 1.281 0.205 6.6±1.2①6.4±0.9①-0.672 0.504 3.2±0.9 3.0±0.6-0.814 0.419术后3个月2.8±0.9 2.5±0.6-1.275 0.207术后12个月1.8±0.7 1.7±0.5-0.871 0.387 3.8±0.8①3.9±0.7①0.112 0.911 2.1±0.5 2.2±0.5 0.370 0.713术后3个月2.9±0.7 2.8±0.6-0.582 0.563
2.2 并发症发生情况
两组患者术后均未出现颈部血肿。术后3 d、3个月、12 个月时,未放置引流管组的吞咽困难发生率分别为35.0%、20.0%、5.0%,放置引流管组为32.5%、17.5%、7.5%,各随访时间点两组间比较差异均无统计学意义(P均>0.05,表3)。未放置引流管组和放置引流管组患者术前平均PSTT 分别为(10.8±1.5)mm、(10.2±1.7)mm,两组比较差异无统计学意义;两组患者术后3 d 的PSTT 均较术前明显升高(P均<0.01),之后逐步恢复至术前水平;两组术后各随访时间点PSTT 比较差异均无统计学意义(P均>0.05),详见表4。

表3 两组患者吞咽困难发生情况比较[例(%)]
表4 两组患者椎前软组织厚度比较(±s,mm)
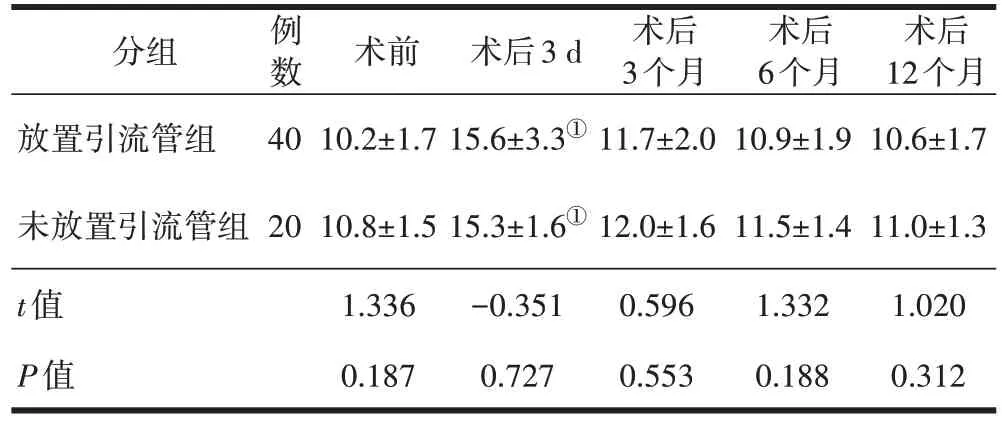
表4 两组患者椎前软组织厚度比较(±s,mm)
注:①与术前比较,P<0.05。
术后12个月10.6±1.7 11.0±1.3 1.020 0.312分组放置引流管组未放置引流管组t值P值例数40 20术前10.2±1.7 10.8±1.5 1.336 0.187术后3 d 15.6±3.3①15.3±1.6①-0.351 0.727术后3个月11.7±2.0 12.0±1.6 0.596 0.553术后6个月10.9±1.9 11.5±1.4 1.332 0.188
2.3 术后康复情况
未放置引流管组患者术后卧床及术后住院时间较放置引流管组明显缩短,两组比较差异均有统计学意义(P均<0.01,表5)。
表5 两组患者术后康复情况与满意度比较(±s)
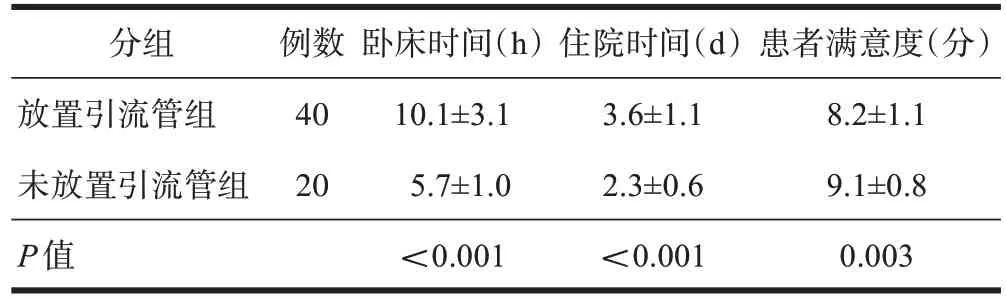
表5 两组患者术后康复情况与满意度比较(±s)
分组放置引流管组未放置引流管组P值例数40 20卧床时间(h)10.1±3.1 5.7±1.0<0.001住院时间(d)3.6±1.1 2.3±0.6<0.001患者满意度(分)8.2±1.1 9.1±0.8 0.003
2.4 患者满意度
末次随访时未放置引流管组的患者满意度评分显著高于放置引流管组(P<0.01,表5)。
3 讨论
3.1 不放置引流管的可行性
Robinson 和Smith 于1955 年首次报道了经颈动脉鞘和气管食管内脏鞘之间筋膜间隙的ACSS,由于其良好的临床疗效,目前仍为治疗颈椎病的最常用术式[11]。ACSS 手术经封套筋膜、气管筋膜、椎前筋膜包裹而成的间隙显露至椎前,周围血管鞘和内脏鞘等重要组织结构均由上述筋膜包绕,因此具有出血少、损伤小的优点。ACSS 手术随着手术技术及止血技术的不断发展,术中出血量明显减少,已成为名副其实的“无血”手术。von Eckardstein 等[12]向163 名脊柱外科医师进行调查研究发现,42%的调查对象认为常规ACSS 术后引流量较少,术后可以不放置引流管。Kogure 等[5]将行单节段ACDF 的43 例患者随机分为放置引流管组和不放置引流管组,两组患者术后均未发生颈部血肿,临床疗效差异无统计学意义。
2018年以前,四川大学华西医院在ACSS术后常规放置引流管,临床观察发现大多数ACSS 术后患者引流量较少,常不足20 mL。为探讨ACSS术后不放置引流管的可行性,Liu等[8]回顾性分析了2016—2017年92例单或双节段ACSS手术患者的术后引流量,结果显示83.7%的患者术后引流量<10 mL,94.6%的患者术后引流量<30 mL。多数学者及专家共识认为拔除引流管的标准是每日引流量<50 mL[13],单、双节段ACSS 理论上达到了不放置引流管的标准,因而自2018 年开始对单、双节段ACSS 患者选择性不放置引流管,并于2021 年开始对符合标准的ACSS 患者常规不放置引流管,截至目前已有超过350 例ACSS 患者术中未放置引流管,术后均未出现颈部血肿。
本研究观察了两组患者术后颈部血肿及吞咽困难的发生情况,并应用PSTT量化评估患者颈部肿胀情况。研究结果提示,未放置引流管组患者颈部血肿、吞咽困难的发生情况及术后PSTT与放置引流管组比较差异均无统计学意义,与Kogure等[5]的报道结果一致。因此认为,在术前准确评估、术中仔细操作、彻底止血的前提下,ACSS 术后不放置引流管是安全、可行的。
3.2 不放置引流管的优点
颈前路手术后颈部血肿是术后重要并发症之一,严重时可压迫气道导致患者死亡,文献报道其发生率为0.2%~1.9%[3]。因此,多数医师在颈前路手术后常规放置引流管以减少颈部血肿的发生。然而,引流管的放置和拔除会明显加重患者的疼痛、恐惧、焦虑,并导致术后瘢痕的发生;此外,放置和拔除引流管可能会损伤血管而导致血肿的形成;另有文献报道,放置引流管会增加切口感染的发生率,延长患者住院时间,增加尿路感染、深静脉血栓等卧床并发症的发生[5-6,8,12-14]。
Kehlet[7]于1997年首次提出ERAS理念并得到了全世界众多学者的推崇[8]。骨科ERAS 主要围绕“无栓、无肿、无感、无管、无吐、无带”等核心理念进行,其中“无管”手术是骨科ERAS的重要一环[15-18]。本研究发现,未放置引流管组患者术后卧床和术后住院时间均较放置引流管组明显缩短,尤其是术后住院时间平均缩短1.3 d。随着不放置引流管技术的日趋成熟,颈前路手术的日间化将服务于更多患者,进一步促进颈前路手术患者的术后康复。
3.3 不放置引流管的评估标准
颈前路手术后颈部血肿的发生率虽低,而一旦发生则带来严重的后果。因此,本研究对拟不放置引流管的患者执行严格的评估标准:①患者凝血功能正常,术前未服用抗凝药物,高血压控制稳定;②显露时遵循间隙入路原则,肌肉、血管鞘和内脏鞘表面的颈深筋膜保护完整,颈深筋膜可有效减少组织渗血及渗液;③应用双极电凝或丝线结扎方法对血管出血行确切止血,对椎管内静脉丛或骨面出血应彻底止血至无活动性出血;④关闭切口前彻底冲洗创腔,沿皮肤切缘、颈阔肌下、筋膜间隙、颈长肌区域止血,核实术野中无活动性出血,颈阔肌和颈长肌的深面应重点关注,缝合颈长肌有利于减少其周围出血;⑤关闭切口时,在缝合颈阔肌时注意观察创腔内渗液情况,渗液较多时应及时放置引流管;⑥手术时间<3 h,术中出血量<50 mL。
除上述术中评估要点外,术后需注意控制患者收缩压小于130 mmHg(1 mmHg=0.133 kPa),避免剧烈咳嗽或腹压过大,术后颈部血肿和一过性高血压密切相关。本研究中心已有超过350 例ACSS 手术患者未放置引流管,手术节段包括单节段至四节段,手术方式涵盖ACDF、人工颈椎间盘置换术(artificial cevical disc replacement, ACDR)、颈前路椎体次全切除融合术(anterior cervical corpectomy decompression and fusion, ACCF)及联合手术,所有患者术后均未出现颈部血肿及严重并发症。本研究中心回顾性分析2021 年185 例单节段或双节段的ACSS 手术,经评估后超过90%患者术后未放置引流管,认为针对单节段或双节段ACSS 手术可常规评估术中是否放置引流管;对于切除骨范围较多的ACCF 和三、四节段手术,术者应严格评估,量力而行[8]。
总之,颈前路手术不放置引流管需要术者具有丰富的技术储备,而不适于初学者;不放置引流管的关键在于手术时间短、组织损伤轻、止血彻底及严格评估。
3.4 本研究的局限性
本研究存在以下不足之处:①本研究为单中心回顾性研究设计,可能存在研究对象的选择性偏倚;②本研究为提高研究效率,采用1∶2匹配病例进行对照研究,纳入病例数量相对较少;③本研究关于不放置引流管的评估标准主要为经验总结,尚无可量化的评价标准。
4 结论
经仔细评估后,手术时间短、组织损伤轻、止血彻底的ACSS 术后不放置引流管安全、可行,不增加患者术后颈部血肿及吞咽困难的风险,可显著缩短术后卧床及术后住院时间,有利于患者术后康复。
【利益冲突】所有作者均声明不存在利益冲突
