新型异形鼻咽通气管在阻塞性睡眠呼吸暂停低通气综合征患者行无痛胃肠镜检查中的应用
2024-01-09陶天柱杨晓明董佳欣陈宇祺李白容
吴 桐,陶天柱,杨晓明,董佳欣,陈宇祺,李白容,叶 博
无痛胃肠镜检查过程中,患者易出现低血压、呼吸抑制、呛咳等不良反应,其中以呼吸抑制最为常见[1]。阻塞性睡眠呼吸暂停低通气综合征(obstructive sleep apnea-hypopnea syndrome,OSAHS)在成年人群体中发病率为4%~7%,且与年龄增长呈正相关,60岁以上人群发病率达20%~40%[2]。门诊无痛胃肠镜检查多采用无插管复合丙泊酚全身麻醉方式,常因麻醉药物不良反应导致患者发生呼吸抑制[3]。OSAHS患者由于上呼吸道的肌肉张力变化和解剖结构异常,在睡眠状态时肌肉组织缺乏骨性支撑且舌后坠,可导致部分甚至完全气道塌陷,在麻醉过程中发生呼吸抑制的概率显著增高[4,5]。美国麻醉医师协会气道管理指南指出,针对OSAHS患者进行麻醉,注重术前气道评估及优化气道管理方案,有助于减少OSAHS患者在围手术期发生致死和非致死性并发症[6]。在麻醉过程中,鼻咽通气管可代替氧气面罩,通过咽腔狭窄部并在声门上给予氧气支持[7]。脉搏血氧饱和度(saturation of pulse oximetry,SpO2)监测具有滞后性,呼气末二氧化碳分压(partial pressure of end-tidal carbon dioxide,PetCO2)不仅可以监测肺通气情况,也能反映循环功能和肺血流情况,是急危重症常规的监测手段[8,9]。本研究探讨OSAHS患者行无痛胃肠镜检查中使用新型异形鼻咽通气管对呼吸抑制的效果,旨在为临床提供参考。
1 对象与方法
1.1 对象 选取2022-10至2023-03在空军特色医学中心门诊行无痛胃肠镜检查的OSAHS患者90例,随机分为对照组(C组)、鼻咽通气管1组(NPA1组)、鼻咽通气管2组(NPA2组),每组30例。纳入标准:(1)年龄18~65岁;经多导睡眠监测确诊OSAHS;(2)美国麻醉医师协会分级Ⅱ~Ⅲ级;(3)拟行静脉全麻无痛胃肠镜检查。排除标准:(1)合并严重心脏、肝脏、肾脏等疾病;(2)有面部严重畸形、颞颌关节强直、强制性脊柱炎等气道管理困难情形;(3)鼻息肉、鼻腔出血或有出血倾向、鼻外伤、鼻腔畸形、鼻腔炎症、明显的鼻中隔偏曲等鼻腔疾病;(4)凝血机制异常、颅底骨折、脑脊液耳鼻漏等。本研究已通过空军特色医学中心伦理审查委员会批准,所有患者在入组前签署知情同意书。研究已通过本中心临床试验注册中心审核(注册编号:ChiCTR2200064101)。
1.2 方法 患者术前禁食8 h,禁水4 h,入手术室后常规开放外周静脉,采取左侧卧位,连接监护仪监测心电图、血压及脉搏血氧饱和度,监测脑电双频指数(bispectral index,BIS)。麻醉机面罩吸氧(氧流量3~5 L/min),预充氧5 min后,静脉注射舒芬太尼0.1 μg/kg,5 min后缓慢推注依托咪酯丙泊酚1∶1混合液0.2 ml/kg。睫毛反射消失后,根据不同分组采用相应气道管理方法。根据BIS值追加麻药混合液,使BIS值维持在60~70。气道管理办法:C组使用麻醉机面罩吸氧,氧流量6 L/min;NPA1组在麻醉前清洁并检查鼻腔通气情况,插管选择鼻腔较通畅的一侧,测量耳屏至鼻尖的长度,选择合适型号的鼻咽通气管,使用石蜡油对鼻咽通气管充分润滑,麻醉后置入鼻咽通气管辅助通气,氧流量6 L/min,如一侧操作失败,则从对侧鼻腔进入;NPA2组在NPA1组的基础上连接PetCO2监测仪。若C组患者发生不可逆的SpO2下降情况,则将该患者纳入NPA1组并置入鼻咽通气管。各组在置入鼻咽通气管后仍出现不可逆的SpO2下降情况,则终止试验,立即行气管插管。本研究采用美迪斯新型异形鼻咽通气管(型号:NF216),除具备通气功能外还可以监测PetCO2。
1.3 观察指标 记录患者一般情况及Malampati气道分级情况。观察并记录各组低氧血症(SpO2<90%)发生率及呼吸抑制(SpO2<94%)发生率,记录各组在吸氧前、麻醉前、依托咪酯丙泊酚混合液给药90 s后、3min后、退胃镜时、肠镜检查追加麻药90 s后及退肠镜时7个时间节点的平均动脉压(mean arterial pressure, MAP)、心率(heart rate, HR)、SpO2,以及干预方式和辅助通气情况。
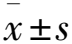
2 结 果
2.1 一般情况 三组年龄、身体质量指数、心率、血压等一般情况及Malampati气道分级情况比较,差异无统计学意义(表1)。

表1 三组行无痛胃肠镜检查的阻塞性睡眠呼吸暂停低通气综合征患者一般情况及气道分级情况比较
2.2 呼吸抑制及低氧血症发生率 C组15例(50.0%)发生了低氧血症,21例(70.0%)发生呼吸抑制;NPA1组7例(23.3%)发生低氧血症,12例(40.0%)发生呼吸抑制。NPA1组呼吸抑制发生率及低氧血症发生率均低于C组,差异有统计学意义(P=0.037,P=0.032)。
2.3 术中生命体征情况 三组心率及平均动脉血压在7个时间节点最低值情况比较,差异无统计学意义。C组最低血氧饱和度低于NPA1组且低于NPA2组,NPA1组辅助通气率低于NPA2组且低于C组,差异有统计学意义(P<0.05,表2)。

表2 三组行无痛胃肠镜检查的阻塞性睡眠呼吸暂停低通气综合征患者术中生命体征情况比较
2.4 PetCO2监测数据分析 NPA2组低氧血症报警值出现到低氧血症出现的间隔时间[(63.25±10.28)s],长于NPA1组的[(22.14±4.10) s],差异有统计学意义(P=0.0001)。
3 讨 论
本研究观察了新型异形鼻咽通气管在OSAHS患者行无痛胃肠镜检查过程中的效果。C组15例发生了低氧血症,21例发生呼吸抑制,而NPA1组7例发生低氧血症,12例发生呼吸抑制,C组最低血氧饱和度低于NPA1组,C组2例受试者因持续性低氧血症转入NPA1组,置入鼻咽通气管后 SpO2逐步恢复正常水平。结果显示,新型异形鼻咽通气管可有效预防和治疗OSAHS患者无痛胃肠镜检查过程中发生的呼吸抑制和低氧血症,提升手术安全性。
在门诊无痛胃肠镜检查中,生命体征监测主要依靠SpO2、呼吸频率及心率。发生呼吸抑制时,SpO2不会即刻出现下降,会维持在正常水平一段时间后才开始出现下降,无法及时反映出现呼吸抑制时肺泡的通气情况,仅凭SpO2监测很难及时发现轻度呼吸抑制和气道阻塞等问题[8]。PetCO2通过相关监测技术由肺部呼出的二氧化碳测得,PetCO2较二氧化碳分压(partial pressure of carbon dioxide,PaCO2)低2~5 mmHg,对于血流动力学稳定的患者,PetCO2与PaCO2有较好的相关性[10, 11]。PetCO2可以反映患者即时的肺通气情况,可作为SpO2的补充监测手段[12]。
因此本研究观察了PetCO2监测在OSAHS患者行无痛胃肠镜检查中的作用。本研究中通过PetCO2监测发现,CO2波形消失15 s后SpO2依然维持在正常范围,但此时患者已经出现呼吸抑制。本研究结果显示,NPA2组从出现低氧血症报警值到监测到发生低氧血症的时间间隔长于NPA1组,进一步证实PetCO2较SpO2能更敏感地预测低氧血症。SpO2降低是氧合不足的晚期征象,若发展到低氧血症,SpO2的下降速度十分迅速。结合PetCO2监测可提前观察到患者通气不足的情况,指导麻醉医师进行辅助通气操作,降低OSAHS患者低氧血症发生率。目前门诊无痛胃肠镜检查多采用无插管全身麻醉方式,但是该方案缺少了对患者气道的保护和管理。OSAHS患者在无痛麻醉检查过程中易因气道阻塞导致呼吸抑制,因此,OSAHS患者行门诊无痛胃肠镜检查具有较大的风险,应给予该类人群更多关注,预防行无痛胃肠镜检查中发生呼吸和循环并发症,提高手术和麻醉的安全性。目前,胃肠内镜指南和麻醉委员会建议,在中、深度镇静患者应常规监测PetCO2[13,14]。新型异形鼻咽通气管头端质地柔软,经鼻插管可减轻对鼻腔黏膜的损伤;管芯韧性好,尾端的氧气接头可360°旋转,在侧卧位时不易打折,方便氧气供给;可在胃镜直视下调整通气管的角度、位置及深度,更有效地进行通气;可进行PetCO2监测,实时监测肺泡通气情况。
本研究根据受试者的体型选择相应型号的鼻咽通气管,但因不同型号的鼻咽通气管通气量大小不一致,导致病例管理中出现偏倚。新型异形鼻咽通气管可监测PetCO2,本研究虽然未记录测量值,但可参考PetCO2波形从而观察到早期肺通气不足的情况。
综上所述,具备PetCO2监测功能的新型异形鼻咽通气管在OSAHS患者行无痛胃肠镜可降低低氧血症发生率,改善OSAHS患者在无痛胃肠镜检查中的缺氧现象,提高检查的安全性,值得在无痛胃肠镜检查中推广。
