放大窄带成像内镜JNET分型在结直肠肿瘤中的临床应用
2023-12-22邱全兴胡学军
邱全兴,汤 瑜,胡学军,袁 保
(南京中医药大学附属江阴医院,江阴市中医院,江苏 无锡 214400)
结肠镜可实时判断直肠肿瘤的良恶性以及浸润深度,对于选择合适的治疗方案至关重要[1]。以黏膜下层(SM)1 000 μm为界,若结直肠病灶黏膜下层浸润深度≤1 000 μm,极少有淋巴结转移,可行内镜下切除;若病灶黏膜下层浸润深度>1 000 μm时,淋巴结转移风险较大,需要外科手术[2]。放大窄带成像内镜(ME-NBI)通过“电子染色”,能清晰显示病灶表面微血管及腺体结构,判断病灶良恶性质及浸润深度,为精准的治疗提供依据。近年来,日本窄带成像技术专家小组(JNET)在国际结直肠内镜(NICE)[3]分型等基础上,提出了JNET内镜分型[4],国内相关研究较少。本研究主要探讨在结直肠肿瘤性病变中JNET分型的临床应用价值。
1 资料与方法
1.1 一般资料
回顾性分析2021年1月—2022年6月结直肠病患者85 例,其中男54 例,女31 例;年龄29~73 岁,平均年龄62.8 岁。共入组106 处结直肠病灶,其中直肠35 处,乙状结肠18 处,降结肠5 处,脾曲3 处,横结肠18 处,肝曲7 处,升结肠12 处,回盲部8 处。
纳入标准:在江阴中医院内镜中心行结肠镜检查并有病理诊断的结直肠肿瘤。排除标准:进展期结直肠癌;炎症性肠病;家族遗传性息肉病;内镜图片模糊,无法分辨表面血管、腺体结构者;无明确术后病理者。本研究经江阴市中医院伦理委员会审批通过。
1.2 方法
1.2.1 器材
日本Olympus CV-290主机及Olympus CF-HQ290L高分辨率电子结肠镜。
1.2.2 采集图片
白光内镜进镜至回盲部,退镜仔细观察,发现病灶后,切换至窄带成像放大模式,观察病灶微血管与表面腺体形态,必要时予以内镜下染色。
1.2.3 诊断标准
按照JNET分型标准[4],依据病灶表面微血管及腺体结构,分为4型(见图1)。1型:血管结构不可见,或与周围血管一致,表面呈规则黑点或白点,提示增生性息肉(HP)或锯齿状息肉(SSP)。2A型:病灶表面微血管粗细均匀、分布规则,表面结构分布规则,提示低级别上皮内瘤变(LGIN)。2B型:病灶表面微血管粗细不一、分布不规则,表面结构模糊或不规则,提示高级别上皮内瘤变(HGIN)、黏膜下浅层癌(SM-S)。3型:病灶表面微血管结构稀疏,可见中断或增粗的血管,病灶表面为无结构区域,提示黏膜下深层癌(SM-D)。内镜下预测为非早癌的分型为JNET 1型、2A型,预测为早癌的分型为JNET 2B型、3型,两者对应关系称为诊断一致性。
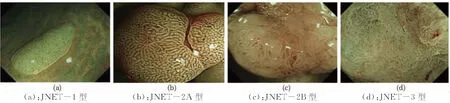
图1 JNET分型
1.2.4 病理诊断
按照维也纳分类[5]和第5版WHO肿瘤分型[6]进行分类。高级别上皮内瘤变、黏膜内癌、黏膜下癌统称早癌。以黏膜下层1 000 μm为界,黏膜下层浸润深度≤1 000 μm为SM-S;黏膜下层浸润深度>1 000 μm为SM-D。
1.3 统计学方法
采用SPSS 24.0统计学软件处理数据。以内镜手术或外科术后标本病理为金标准,分别计算JNET分型诊断的准确性、特异性、敏感性、阳性预测值及阴性预测值。
2 结 果
2.1 病理情况
内镜或手术后病理标本提示:非早癌病例70 例,其中增生性息肉或锯齿状息肉10 例,低级别上皮内瘤变60 例;早癌病例36 例,其中高级别上皮内瘤变21 例,黏膜下浅层癌7 例,黏膜下深层癌8 例。
2.2 JNET分型诊断结果
JNET各型诊断结直肠肿瘤的准确性、特异性、敏感性、阳性预测值及阴性预测值见表1和表2。
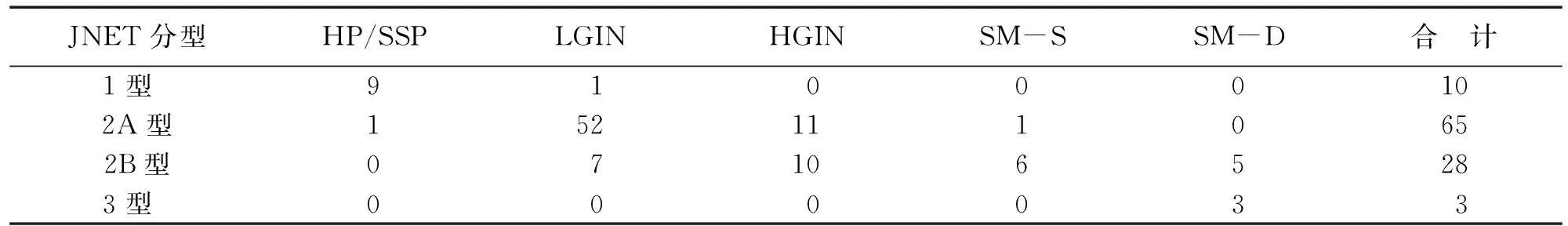
表1 JNET分型诊断及病理结果 单位:例
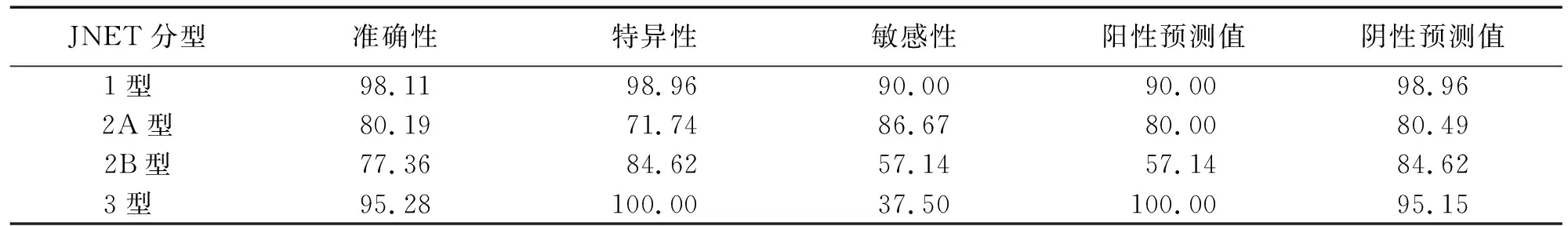
表2 JNET分型敏感性、特异性、准确率、阳性预测值及阴性预测值 单位:%
2.3 JNET分型对早癌及浸润深度的预判
106 处结直肠病变病理诊断在JNET分型中的分布见表3。JNET对结直肠病变的早癌诊断的准确性、特异性、敏感性、阳性预测值以及阴性预测值分别为:82.08%,90.00%,66.67%,77.42%,84.00%;JNET 2B型对应SM-S及JNET 3型对应SM-D预测病灶病理符合率分别为21.43%(6/28)和100.00%(3/3)。
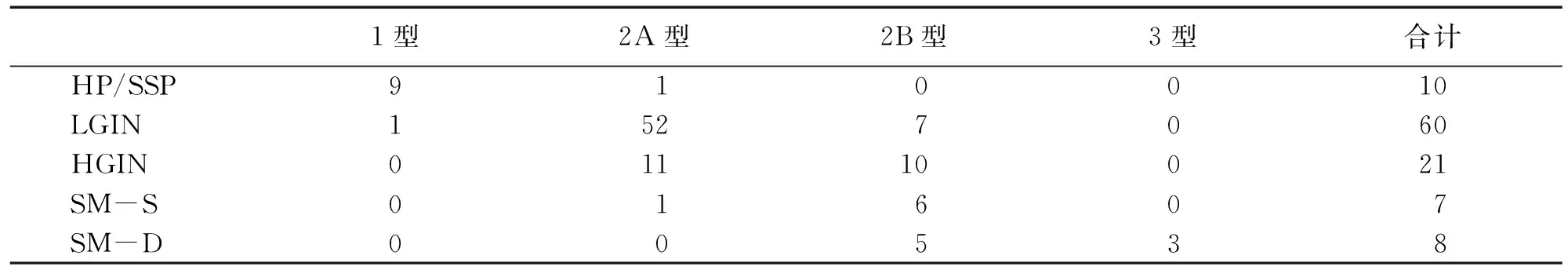
表3 不同病理诊断在各JNET分型中的分布 单位:例
3 讨 论
结直肠癌发病率高居全球恶性肿瘤第3位,病死率高居第2位,是最常见的恶性肿瘤之一[7]。早发现、早诊断、早治疗可以明显降低结直肠癌的病死率。消化道黏膜发生癌变时,黏膜表面微血管形态及结构会发生特征性改变。最新研究发现[8],内镜窄带成像术(NBI)下病灶表现为JNET 2B型时,病理出现筛网状结构,病灶表面结构及微血管变得密集复杂,因此在内镜下表现为不规则表面结构及微血管;NBI下病灶表现为JNET3型时,病理呈现出纤维组织反应性增生、黏膜肌消失、癌性间质反应,此时病变部位癌性间质增多,代替正常组织,同时癌性结构增生复杂,导致在内镜下呈现增粗或中断的血管以及无结构区域。ME-NBI能清晰显示黏膜表面微血管及腺管形态,评估病灶组织学类型及浸润深度。基于此理论,先后出现NICE分型[3],山田分型[9]等多种分型标准。为准确、统一描述病灶的表面腺体及血管形态,日本NBI专家团队近年提出JNET分型[4]。
目前实时判断结直肠肿瘤性质及浸润深度主要采用色素内镜观察病灶表面结构。色素内镜存在一定缺陷:染色方法繁琐,耗时长;现有的染色内镜分型复杂,分类多,判断结直肠肿瘤性质及浸润深度准确率较低[10]。NBI操作简单,只需通过按键即可一键转换成像,耗时短,易掌握,无需喷洒染色;同时窄带成像内镜诊断结直肠腺瘤的准确率显著高于白光内镜,与色素内镜相当[11]。
本研究中,回顾性分析放大窄带成像内镜检查的106 处结直肠肿瘤病变及术后病理,获得了JNET分类在诊断结直肠肿瘤中的初步数据。研究表明JNET 1型和JNET 2A型分别与增生性息肉或锯齿状息肉、低级别上皮内瘤变密切相关,JNET 1型和JNET 2A型结直肠病灶的准确性、特异性、敏感性、阳性预测值及阴性预测值均较高。提示增生性息肉或锯齿状息肉、低级别上皮内瘤变可以使用JNET分类进行实时诊断;对于JNET 3型病变对黏膜下深层癌预测的特异性及阳性预测值达到100.00%,准确率达到95.28%。与Sumimoto等[12]的研究一致。JNET1型、JNET 2A型分类的敏感性、特异性、准确率、阳性预测值、阴性预测值均令人满意,表明JNET分类可以准确地实时诊断增生性息肉或锯齿状息肉、低级别上皮内瘤变。JNET 3型的特异性和阳性预测值均为100.00%,提示JNET3型与黏膜下深层癌密切相关。JNET2B型实时诊断结直肠肿瘤病理学类型的敏感性、阳性预测率相对较低,均仅为57.14%,原因如下:JNET 2B型对应的病理类型多,包括低级别上皮内瘤变、高级别上皮内瘤变、黏膜下浅层癌,甚至黏膜下深层癌。病灶表面腺体或微血管形态、分布是否规则、模糊或消失的判定,是JNET 2A、JNET 2B和JNET 3型三者判断的主要依据。对于同一病灶,由于操作者临床经验不同,可能导致得出不同的分型,较为主观[13]。若需要进一步提高JNET 2B诊断的准确性,需要长时间的培训及总结才能提高诊断水平[14]。最新研究推荐结合放大染色内镜协助提高JNET 2B型病变的诊断准确性[15]。
本研究有一些局限性:首先,研究采取了回顾性研究,纳入既往有完整内镜图片及术后病理的病例;在江阴市中医院单中心进行;只有少数JNET 3型的病例入组;本研究没有包括与其他分类系统的比较,例如NICE分型,山田分型等。
放大窄带成像内镜下JNET分型能有效、简便地判断结直肠肿瘤性病变的良恶性程度,JNET 1型、JNET 2A型和JNET 3型分别对应于增生性息肉或锯齿状息肉、低级别上皮内瘤变或黏膜下深层癌病变的病理诊断,但JNET 2B型包含病变类型多,敏感性低,推荐结合放大染色内镜协助JNET 2B型病变的准确诊断。
