CSP、HSP 与EMR 技术治疗对结直肠小息肉患者完整切除率与出血率的影响对比
2023-09-01邱彬彬古田东区医院消化内科福建宁德352200
邱彬彬 古田东区医院消化内科 (福建 宁德 352200)
内容提要:目的:对比结直肠小息肉患者在冷圈套器切除术(cold snare polypectomy,CSP)、热圈套器切除术(hot snare polypect-omy,HSP)、内镜下黏膜切除术(Endoscopic mucosal resection,EMR)技术治疗下,其息肉完整切除率、出血率所受影响。方法:在本院胃肠科手术室2022 年2 月~2023 年2 月入院行手术治疗结直肠小息肉患者中选出85 例(30 例CSP 技术,25 例HSP 技术,30 例EMR 技术),对比三种治疗技术下患者息肉完整切除率、出血率、临床时间指标、CRP 指标以及BBPS 评分。结果:CSP 技术、HSP 技术、EMR 技术下患者息肉完整切除率分别为90.00%、92.00%、96.67%,BBPS 评分分别为(7.50±1.13)分、(7.81±1.14)分、(7.71±0.85)分,组间数据对比无统计学差异(P>0.05);CRP 指标分别为(7.40±1.11)pmol/L、(10.38±1.23)pmol/L、(11.02±1.46)pmol/L,出血率分别为3.33%、4.00%、23.33%,EMR 技术出血率较高,且CRP 指标、临床时间指标CSP 技术数据略小,组间对比存在显著差异(P<0.05)。结论:CSP 技术、HSP 技术、EMR 技术在结直肠小息肉治疗中均能表现出完整切除息肉优势,但EMR 技术相比较容易出现术中出血现象,且CSP 技术具有时效性强、炎症反应小特征,可以优先考虑患者在CSP 技术中的适用性。
结直肠息肉多指的是患者结直肠黏膜组织上出现隆起性病变,多有良恶性之分,但基本上以良性息肉较为常见。在临床治疗中需结合息肉类型确定治疗方案,通常针对2cm以上良性息肉应及时予以切除,尤其是家族性腺瘤性息肉,因其存在癌变风险,故而常需要借助手术治疗及早切除息肉,以此维护患者结直肠健康。在临床治疗阶段,关于手术治疗技术下息肉完整切除效果以及出血风险,已然成为重要研究课题。此次研究中专门列举三种应用广泛的治疗技术对比应用疗效,以期为医护人员提供关键指引,继而为患者出具可行性治疗方案,促使患者尽快通过手术治疗改善健康状况。相比较EMR、HSP 技术,CSP 技术临床价值略为显著,应结合病况择优而定[1]。本文在本院手术室2022 年2 月~2023 年2 月入院进行结直肠小息肉切除手术患者中选出85例,比较不同治疗技术实际影响,现报道如下。
1.资料与方法
1.1 临床资料
选择本院85 例结直肠小息肉手术患者作为研究样本,按照不同治疗技术可划分为三个组别。CSP 技术中包含30 例,男14 例,女16 例,年龄35~60 岁,平均(40.63±2.43)岁,病程2~12 个月,平均(6.74±0.43)个月,息肉总数54 个。HSP技术下包含25 例,男13 例,女12 例,年龄34~59 岁,平均(40.64±2.57)岁,病程2~11 个月,平均(6.77±0.42)个月,息肉总数45 个。EMR 技术下包含30 例,男13 例,女17 例,年龄33~60 岁,平均(40.53±2.52)岁,病程1~11 个月,平均(6.53±0.37)个月,息肉总数52 个,三种治疗技术下患者年龄、性别以及病程、息肉总数均未形成显著对比差异(P>0.05)。
纳入标准:①患者均为成年人且息肉直径<10mm,具备完整病理诊断报告;②手术成功且患者均为良性病变,未见其他器质性病变;③患者均为自愿参与的知情者。
排除标准:①阿司匹林等抗凝药物服药史患者以及并发恶性病变疾病者;②精神异常、认知障碍以及凝血功能障碍、肝肾发育不全者;③息肉数量超过三个且患者正处于孕期、经期、母乳喂养期;④智力缺陷或失聪失语症患者。
1.2 方法
此次研究项目中85 例患者分别采取不同治疗方案,即30 例应用CSP 技术,25 例应用HSP 技术,30 例应用EMR 技术。具体按照下列治疗步骤进行手术,记录不同治疗技术下患者恢复情况。
CSP 技术方案:此组患者均在做好术前准备工作后进入手术室,并对其实施全麻处理,而后由临床医师使用结直肠镜,手持冷圈套对患者结直肠部位分布的息肉组织予以切除操作,一般需在距离息肉2mm 左右的位置进行套扎处理,而后随着冷圈套逐步收紧,促使肠壁组织在下压操作下顺利切除息肉组织[2]。待息肉被切断后,可借助内镜设备对切除创面予以生理盐水冲洗操作,观察是否存在术中出血情况,若有出血现象,需立即利用止血钳、止血药物控制出血量[3]。之后将切除后的息肉样本送往病理实验室等待鉴定。
HSP 技术方案:临床医师在患者进入麻醉状态后,利用结直肠镜工具顺利确定息肉分布位置,而后借助高频电圈套器控制息肉底端,之后在收紧下压步骤下切除息肉。在此项治疗技术下临床医师可利用30W 电切频率进行电凝切除操作,切除息肉后同样观察其创面出血情况,止血后随即利用金属钛夹维护创面完整度,并将切除息肉及时送往病理检验室,等待检验人员给出良恶性鉴别结果。
EMR 技术方案:于此项治疗技术下,临床医师需对手术室床位上平躺的患者实施内镜下检查操作,确定息肉点位后,对息肉底端应用盐酸肾上腺素生理盐水(1:1 万),此时可促使胃肠黏膜组织在盐水充盈下有所提升,随即采用高频电圈套对息肉予以切除操作,随着钢丝拉紧,息肉组织将成功被切除。该技术导向下临床医师需应用35W 功率高频电圈套器,持续5s 电凝处理后观察出血迹象,之后按照与上述相同方法送检[4]。此次研究项目中仅在治疗技术方面存在差异性,从事手术项目的医护人员均有至少五年的从医经验,排除人为因素下手术疗效干扰。
1.3 观察指标与判定标准
①观察不同治疗技术下患者息肉完整切除率与出血率。由主治医师使用结直肠镜对患者进行直肠镜检查,观察手术切除区域息肉切除情况,若已出现新生肉芽或已见瘢痕则属于完整切除。出血率则记录不同治疗技术下患者出现术中出血、术后出血情况发生率,此次研究项目中均为术中出血,统计术中出血患者占比率。②观察不同治疗技术下临床时间指标。记录三种治疗技术下手术时间、住院时间、胃肠功能恢复时间结果,对比治疗时效性。③观察不同治疗技术下患者肠道准备与炎性因子指标。以肠道准备评估量表(Bonston Bowel Preparation Scales BBPS)对患者肠道准备情况予以测定,该量表中包含升结肠与盲肠(3 分)、降结肠与横结肠(3 分)、乙状结肠和结肠(3 分)三个类别,合计9 分,分数为0 则表示患者处于肠道准备差状态,分数越高则肠道准备越好,只有分数高于6 分才证明患者当前肠道内容及其粪便存留量符合治疗要求。炎性因子指标则根据血常规检查报告(ELISA 法)测定不同治疗技术下C-反应蛋白(C-reactive protein,CRP)指标变化情况,正常值:5~10mg/L。
1.4 统计学分析
以SPSS 21.0 版统计学软件处理数据,计数资料用频数(n)、构成比(%)予以描述,计量资料以±s 表示;计数资料用χ2检验统计分析,符合正态分布的计量资料以t 检验,P<0.05 证明组间对比呈现统计学差异。
2.结果
2.1 对比不同治疗技术下患者息肉完整切除率与出血率情况
三种治疗技术下息肉完整切除率未见显著对比差异(P>0.05);出血率显然EMR 技术更高,组间对比有差异(P<0.05),见表1。
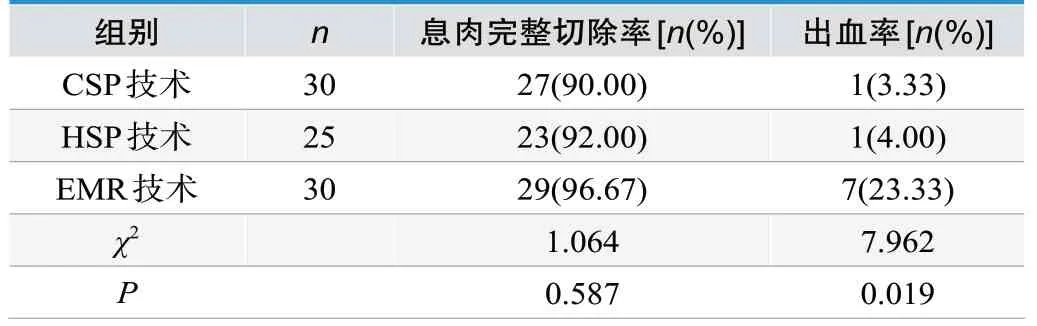
表 1.不同治疗技术下患者息肉完整切除率与出血率情况对比
2.2 对比不同治疗技术下临床时间指标
三种治疗技术下手术时间以及住院时间CSP 技术略短,胃肠功能恢复时间略长,组间对比有显著差异(P<0.05),见表2。
2.3 对比不同治疗技术下患者肠道准备与炎性因子指标
三种治疗技术下患者BBPS 评分虽然CSP 技术评分略低,但未形成显著差异(P>0.05);CRP 指标CSP 技术略低,与HSP 技术、EMR 技术存在显著差异(P<0.05),且HSP 技术与EMR 技术下CRP 指标无对比差异(P>0.05),见表3。

表3.不同治疗技术下患者肠道准备与炎性因子指标对比
3.讨论
因结直肠小息肉存在肠梗阻、贫血等并发症,且容易随着息肉组织增长加重腹泻、腹痛等症状,所以需在确诊后积极采取手术疗法切除息肉,进而改善胃肠道健康。而临床范畴内衡量手术疗效时侧重于息肉完整切除率以及出血率的客观评估,理应设置对比实验判定技术价值[5]。经由上述研究数据推断出:结直肠小息肉患者在CSP、HSP、EMR 治疗技术下,其息肉完整切除率相差无几,且肠道准备情况未见显著差异,在治疗后EMR 技术下出血率略高,对应CRP 指标也较高,CSP 技术下对应的临床时间指标偏小,验证CSP技术本身存在时效性强、炎性反应小优势[6]。同时,在治疗技术疗效分析时,还要充分考虑手术时机,虽然CSP 技术鲜少出现术中出血、炎症反应等现象,但如若患者存在带蒂息肉或者属于早期腺癌疑似患者,甚至是合并食管病变现象,尽管EMR 技术存在出血风险,容易提高炎症水平,但为了促进息肉组织深度切除,依然应当以EMR 技术为主。对此,在临床治疗中需灵活选择治疗技术,如若患者三种技术均适用,仍以CSP 技术为优选[7]。
参照学者朱晓佳[8]研究内容,专门以6~15mm 息肉直径患者予以研究,发现CSP 技术治疗下确实能够形成较高的息肉完整切除率,验证该技术在临床领域具备一定优势。而谢娇等[9]学者是以对比分析法比较CSP 技术与黏膜下注射法联用功效,验证先进行黏膜下注射治疗,后以CSP 技术切除息肉,可充分实现息肉病变组织的完整切除。而杜政委等[10]分别从炎症反应、安全性方面总结疗效,所得结果均与本文内容一致,验证CSP 技术在临床领域的优势略优于其他两种技术。
综上所述,结直肠小息肉患者在CSP、HSP、EMR 技术治疗下基本上都能完整切除息肉,但EMR 技术易出现术中出血现象,且炎症反应略强,住院时间及其手术时间相对较长,从安全性、时效性方面考虑优选CSP 技术。
