臂丛上干阻滞在老年肩关节镜手术中的应用
2023-06-11应海峰曹东航黄珍鸯
应海峰 曹东航 黄珍鸯
老年患者因退行性疾病或创伤需要做肩关节镜手术。目前临床较为常用的麻醉方式是全身麻醉联合肌间沟臂丛神经阻滞(ISB),多数患者在使用该阻滞方法后会出现术后长时间上肢无力和感觉障碍,严重影响患者的舒适度。臂丛上干阻滞(ST)的解剖优势独特,支配肩关节的主要神经肩胛上神经、腋神经均源于臂丛上干,在上干处阻滞,围术期镇痛效果与ISB 类似,且能降低患者膈肌麻痹发生率、提升围术期患者的安全性[1]。本文探讨ST 在老年患者肩关节镜手术中的应用效果。
1 资料与方法
1.1 临床资料 选取2021 年3 月至2022 年3 月本院老年肩关节镜手术患者100 例,排除严重阻塞性或限制性肺部疾病,BMI>35 kg/m2,凝血功能障碍、肝或肾衰竭,怀孕,局麻药过敏,慢性阿片类药物使用,颈部或锁骨上手术史,或美国麻醉师协会(ASA)分级>3 级的患者。随机分为ST 组(n=50)和ISB 组(n=50)。两组患者一般资料比较见表1。
表1 两组患者一般资料比较
1.2 方法 (1)ISB 组:患者取平卧位,采用握力计对其患侧手握力进行测量。患者头转向健侧30°,应用高频线性探头定位扫查,依据横突结节形状对C5、C6、C7神经进行定位,将“红绿灯”征象寻找出来后,平面内进针,从中斜角肌穿过,方向为从外侧到内侧,应用一点法,针尖向C5、C6外侧抵达时回抽无血后注入0.25%罗哌卡因10 mL。(2)ST 组:患者取平卧位,对其平静状态下膈肌移动度进行测量,采用握力计对其患侧手握力进行测量。患者头转向健侧30°,应用高频线性探头定位扫查,准确识别神经根,以较慢的速度向尾侧滑行探头,直至观察到C5、C6在臂丛上干汇合、肩胛上神经即将分出,将目标靶点设定为该部位。平面内进针,方向为从外向内,到达臂丛上干后打开神经刺激器初始刺激电流为1.0 mA,引出冈上肌、冈下肌的运动,降低刺激电流至0.5 mA,上诉肌肉依然颤动,继续降低刺激电流至0.3 mA,上诉肌肉抽动消失,表明位置合适,注入0.25%罗哌卡因10 mL。两组患者均常规监测SpO2、ECG、PETCO2、BP 等。两组患者均给予盐酸右美托咪定1μg/kg 持续泵注,15 min 内泵完,后以0.01~0.03μg/(kg·min)持续泵注至手术前15 min停止,测试手术区域麻醉效果确切。
1.3 观察指标 (1)阻滞侧膈肌移动度、握力:分别在阻滞前、阻滞后30 min、3 h 在患者平静呼吸、最大深呼吸状态下测量。握力采用握力计对其患侧手握力进行测量。(2)膈肌麻痹程度:分别在阻滞后30 min、3 h 平静呼吸状态下患者膈肌移动度减少0%~24%、25%~74%、75%~100%分别评定为轻度麻痹、部分麻痹、完全麻痹[2]。(3)疼痛程度:分别在阻滞后6 h、12 h、24 h 在患者平静呼吸状态下采用疼痛视觉模拟评分法(VAS)评估疼痛程度,0~10 分表示无痛至剧烈疼痛[3];(4)阻滞时间(阻滞开始到结束时间)、手术时间(手术开始到结束时间)、拔管时间(达到拔管指正拔管时间);(5)术后48 h 镇痛药物用量。
1.4 统计学方法 采用SPSS 21.0 软件。计数资料以[n(%)]表示,用χ2检验或Fisher 确切概率法;符合正态分布的计量资料以(±s)表示,比较采用t检验。P<0.05 为差异有统计学意义。
2 结果
2.1 两组阻滞侧膈肌移动度、握力比较 见表2。
表2 两组阻滞侧膈肌移动度、握力比较(±s)
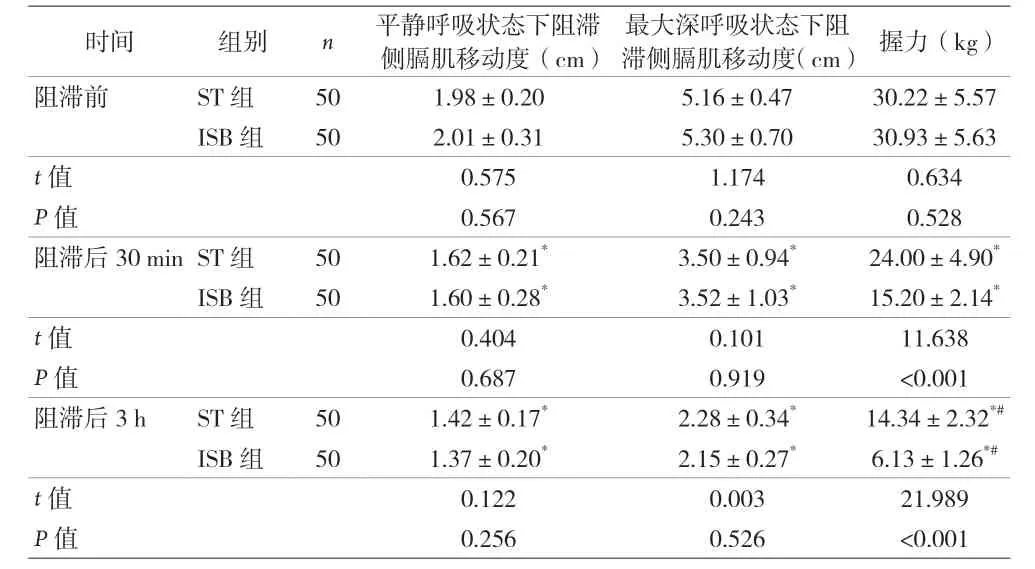
表2 两组阻滞侧膈肌移动度、握力比较(±s)
注:与阻滞前比较,*P<0.05;与阻滞后30 min 比较,#P<0.05
时间 组别 n 平静呼吸状态下阻滞侧膈肌移动度(cm)最大深呼吸状态下阻滞侧膈肌移动度(cm) 握力(kg)阻滞前 ST 组 50 1.98±0.20 5.16±0.47 30.22±5.57 ISB 组 50 2.01±0.31 5.30±0.70 30.93±5.63 t 值 0.575 1.174 0.634 P 值 0.567 0.243 0.528阻滞后30 min ST 组 50 1.62±0.21* 3.50±0.94* 24.00±4.90*ISB 组 50 1.60±0.28* 3.52±1.03* 15.20±2.14*t 值 0.404 0.101 11.638 P 值 0.687 0.919 <0.001阻滞后3 h ST 组 50 1.42±0.17* 2.28±0.34* 14.34±2.32*#ISB 组 50 1.37±0.20* 2.15±0.27* 6.13±1.26*#t 值 0.122 0.003 21.989 P 值 0.256 0.526 <0.001
2.2 两组平静呼吸状态下膈肌麻痹程度比较 见表3。

表3 两组平静呼吸状态下膈肌麻痹程度比较[n(%)]
2.3 两组患者疼痛程度比较 见表4。
表4 两组疼痛程度比较(±s)
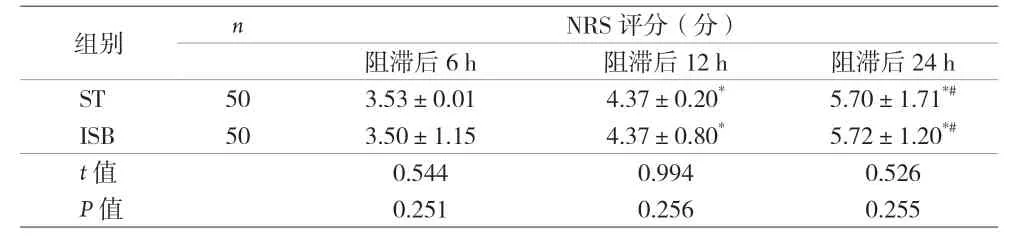
表4 两组疼痛程度比较(±s)
注:与阻滞后6 h 比较,#P<0.05;与阻滞后12 h 比较,*P<0.05
组别 n NRS 评分(分)阻滞后6 h 阻滞后12 h 阻滞后24 h ST 50 3.53±0.01 4.37±0.20* 5.70±1.71*#ISB 50 3.50±1.15 4.37±0.80* 5.72±1.20*#t 值 0.544 0.994 0.526 P 值 0.251 0.256 0.255
2.4 两组阻滞时间、手术时间、拔管时间、术后48 h镇痛药物用量比较 见表5。
表5 两组阻滞时间、手术时间、拔管时间、术后48 h镇痛药物用量比较(±s)
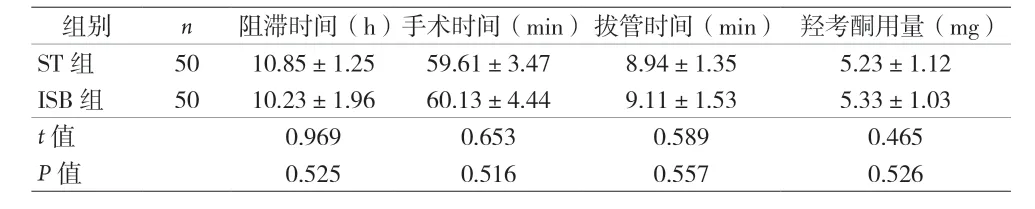
表5 两组阻滞时间、手术时间、拔管时间、术后48 h镇痛药物用量比较(±s)
组别 n 阻滞时间(h)手术时间(min)拔管时间(min) 羟考酮用量(mg)ST 组 50 10.85±1.25 59.61±3.47 8.94±1.35 5.23±1.12 ISB 组 50 10.23±1.96 60.13±4.44 9.11±1.53 5.33±1.03 t 值 0.969 0.653 0.589 0.465 P 值 0.525 0.516 0.557 0.526
3 讨论
有研究表明[4-5],与ISB 相比,STB 的镇痛效果类似,阻滞侧膈肌麻痹发生率更低、握力保留更好。本研究结果表明,阻滞后30 min、3 h,ST 组患者握力大于ISB 组(P<0.05),阻滞后30 min,ST 组患者完全膈肌麻痹的发生率低于ISB 组(P<0.05);两组患者阻滞前、阻滞后30 min、3 h 握力均逐渐降低,ST 组患者的患侧上肢肌力得到更好保留(P<0.05)。这可能与ST 更为精准的注射点位有关,其采用超声联合神经仪准确定位到C5、C6汇合处,尚未分出上干前后股及肩胛上神经之前,于上干处引出冈上肌及冈下肌的运动后注入0.25%罗哌卡因10 mL。而ISB 从外往内进针,从中斜角肌穿过,突破椎前筋膜的深面,抵达C5、C6神经根,注入0.25%罗哌卡因10 mL 不仅将C5、C6神经根完全包绕,且药物较大可能会沿着斜角肌间隙继续扩散至前斜角肌的前方,而此处正是膈神经的走行位置,因此导致上肢握力的下降及膈肌麻痹的发生。
本研究结果还表明,阻滞后30 min,ST 组患者轻度麻痹及部分麻痹的发生率高于ISB 组,完全麻痹比例均低于ISB 组(P<0.05);主要原因为STB 与膈神经具有更远的距离,因此具有更低的完全膈肌麻痹发生率[6]。本研究结果还表明,阻滞后各时点两组患者的VAS 评分差异无统计学意义(P>0.05),但ST 组与ISB 组相比,阻滞后30 min、3 h 上肢握力得到更好保留(P<0.05),提示ST 组阻滞方法更加有利于患者早期术后康复,对实现加速康复外科更为有力。两组患者阻滞后6 h、12 h、24 h 的VAS 评分均逐渐升高,但两组患者阻滞持续时间、手术时间、拔管时间及术后48 h 镇痛药物用量差异无统计学意义(P>0.05),提示ST 能提供肩关节镜手术患者较为满意的镇痛效果。肩关节镜手术阻滞的目的为对C5、C6神经根支配区进行阻滞,而通常情况下,C5、C6在肌间沟水平在前、中斜角肌之间分布,神经周围具有较薄的筋膜,临床很难辨别C5、C6边界,从而导致神经内注射风险的增加。同时,会有一些药液向C7、C8扩散,导致目标神经C5、C6支配区的药量减少[7-8]。对于老年肩关节镜而言,由于手术患者自身各器官功能的退化,药物更易扩散到非目标神经支配区[9]。超声联合神经刺激仪精准定位臂丛上干,不仅能更好保留阻滞侧上肢的握力从而促进老年肩关节镜患者术后加速康复外科的实现,更能降低完全膈肌麻痹的发生率[10-11]。
综上所述,老年患者肩关节镜手术中超声联合神经刺激仪臂丛上干阻滞的应用效果确切,膈肌运动阻滞较ISB 少,值得在临床推广。
